Акне и акнеформный дерматоз

Акнеформный дерматоз, демодекоз, угри, акне, розацеа — ДИАГНОСТИКА и ЛЕЧЕНИЕ…
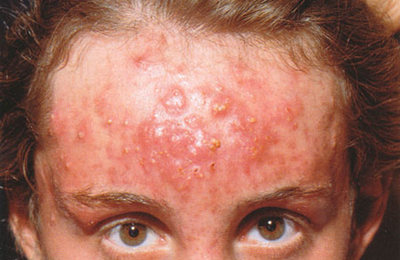
В современном обществе одной из наиболее распространенных причин обращений пациентов к дерматологам является наличие высыпаний на коже лица, которые чаще всего связаны с акне и акнеиформными дерматозами.
АКНЕ является одним из наиболее распространенных хронических заболеваний кожи у лиц молодого возраста. У подростков угри возникают в 80% случаев, у лиц старше 25 летнего возраста — может достигать 12% и может продолжаться до 30 летнего возраста, а в отдельных случаях, при наличии тяжелых нейроэндокринных нарушений, проявления угрей могут сохраняться и после 30-40 лет.
К акнеиформным дерматозам относят группу заболеваний, имеющих сходную клиническую картину с вульгарными угрями, но при которых образование комедонов не является первоначальным фактором, а воспалительная реакция пилосебацейного комплекса происходит без образования комедонов.
К этой группе заболеваний относят розацеа, периоральный дерматит, мелкоузелковый саркоидоз лица, туберкулез кожи. Также акнеиформная сыпь может возникать после приема некоторых лекарственных препаратов, например иммуномодуляторов, солей золота, фотосенсибилизаторов, противоэпилептических препаратов, барбитуратов, противотуберкулезных средств (изониазид, рифампицин, этамбутол), галогенов, солей лития, витаминов группы В.
Отдельно выделяют экскориированные акне — возникающие преимущественно у молодых женщин, которые подвергают расчесам даже минимальные проявления сыпи. Известно, что экскориации у таких пациентов могут быть на фоне акне и даже без них. Эта патология чаще всего связана с неврозом навязчивых состояний и требует консультации психоневролога.
Очень часто врачи дерматовенерологи при исследовании чешуек кожи, а также содержания выводных протоков сальных желез обнаруживают подкожный клещ Demodex folliculorum и Demodex brevis, что позволяет устанавливать диагноз демодекоз. Но, несмотря на достаточно высокую распространенность этих видов клещей в природе, заболеваемость демодекозом не превышает 2,1% в структуре всех кожных заболеваний. По данным, а также согласно наблюдениям, известно, что клещи-демодициды играют определенную роль в этиопатогенезе акне и некоторых акнеиформних дерматозов, в частности розацеа и периоральный дерматит и могут осложнять их течение.
Удалить волосы на лице и шеи — лазерная эпиляция верхней губы современная косметология — нежная, чистая, ровная кожа, на которой нет места нежелательной растительности, раздражениям, высыпаниям…
Наибольшее количество клещей обнаруживают у пациентов с розацеа — до 77-90% всех случаев, при периоральном дерматите — до 60%, при акне — до 29% всех случаев.
В настоящее время существует тенденция к увеличению доли резистентных к терапии форм угревой болезни и акнеиформних дерматозов, которые приводят к возникновению осложнений, что в свою очередь приводит к развитию психических расстройств и социальной дезадаптации пациентов. Угревая болезнь относится к генетически детерминированной гетерогенной группе воспалительных поражений сально-волосяного аппарата, обусловленной, во-первых, нейроэндокринным дисбалансом, что вызывает ряд себомоторних, иммунологических и микробиологических нарушений.

Ведущая роль в патогенезе угревой болезни принадлежит гормональному дисбалансу и нарушению нормального микробиоценоза поверхности кожи, при котором происходит активация условно патогенной и транзиторной микрофлоры, в частности анаэробных грамположительных дифтероидов Propionobactehum acne, которые находятся в полости фолликула с пубертатного периода.
СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О ПАТОГЕНЕЗЕ УГРЕВОЙ БОЛЕЗНИ ВКЛЮЧАЮТ:
- гиперпродукцию кожного сала сальными железами под влиянием андрогенов;
- фолликулярный гиперкератоз;
- усиленное размножение Propionobactehum acne;
- возникновение воспалительной реакции.
Увеличение продукции кожного сала приводит к уменьшению концентрации линолевой жирной кислоты, что является пусковым механизмом возникновения патологического фолликулярного гиперкератоза, что в свою очередь, создает благоприятные анаэробные условия для размножения P.acne, причем происходит гидролиз кожного сала бактериальными липазами до свободных жирных кислот, что приводит к развитию перифоликулярного воспаления и формирования комедонов. Воспаление также усиливается благодаря деятельности Propionobactehum acne, продуцирующих факторы нейтрофильного хемотаксиса.
Первые проявления акне обусловлены патологической гиперкератинизацией фолликулярного эпителия, клетки которого в норме свободно отшелушиваются и выносятся с секретом сальных же лез на поверхность кожи. При акне клетки большего размера, слипаются между собой и формируют плотный роговой слой который закрывает канал фолликула. Это приводит к блокированию выводного протока сальной железы, и формированию микрокомедона, который в дальнейшем увеличивается, и развиваете закрытый комедон, который формируют характерную клиническую картину.
Клинические проявления акне разнообразны и включают явления воспалительного и невоспалительного характера.
НЕВОСПАЛИТЕЛЬНЫЙ ТИП ПОРАЖЕНИЯ — это закрытые (белые) и открытые («черные точки») комедоны. Для поверхностного поражения характерно наличие и пустул, узлы и глубокие пустулы характерные для глубокого воспаления. У большинства пациентов одновременно выявляются признаки обоих типов поражения. Для легкого течения угревой болезни характерно наличие закрытых и открытых комедонов или папул с одиночными пустулами, которые могут разрешиться без терапевтического вмешательства в течение 1-2 недель. Для течения угревой болезни средней степени тяжести характерны многочисленные папулы и пустулы, глубокие пустулы, узлы и кисты характеризуют тяжелое течение дерматоза.
Акне может сочетаться с демодекозом — при таком сочетании будет наблюдаться тенденция к латерализации высыпаний — сыпь будет локализована преимущественно на коже боковых поверхностей лица, на щеках, в 89% односторонняя асимметричная локализация. Также может наблюдаться незначительное шелушение и зуд. Причем следует отметить, что при позднем акне у женщин выявление Demodex может быть маркером гормональных нарушений.
РОЗАЦЕА — это хронический дерматоз лица, который характеризуется образованием эритемы центральной части лица, наличием телеангиэктазий и появлением высыпаний папуло — пустулезного характера и очагов гиперплазии сальных желез и соединительной ткани. Известно, что заболевание возникает после 30 лет, приобретает наибольшее развитие в возрастной период 40-60 лет, чаще поражает женщин, но у мужчин имеет более тяжелое течение.
Ведущая роль в патогенезе розацеа отводится патологии желудочно-кишечного тракта, дисфункции эндокринной системы, психосоматическим и иммунным нарушениям.
Некоторые продукты, в частности алкоголь, горячие напитки, пряности, рефлекторно вызывают расширение сосудов кожи лица. Ухудшают течение розацеа такие физические факторы, как солнечное облучение, тепло, холод. Существует мнение, что в секрете сальных желез кожи лица обнаруживается повышенное содержание порфиринов, в связи с чем возникает фотодинамический тип поражения структурных элементов кожи. К тому же, иногда антималярийные препараты, обладающие фотозащитными свойствами, улучшают течение заболевания.
Содержание пустул при розацеа преимущественно стерильное, а грамотрицательные микроорганизмы обнаруживают только при тяжелых формах — так называемая грамотрицательная розацеа. До конца не выяснена роль клещей Demodex folliculorum. Demodex folliculorum — физиологический представитель микрофлоры кожи и заселение им фолликулов с возрастом увеличивается. Клещей обнаруживают гистологически в инфильтратах при розацеа, что может свидетельствовать в пользу предположения о том, что Demodex folliculorum может быть и как фактором, который провоцирует развитие розацеа, так же и фактором, отягощающим течение заболевания.
Если первичным фактором развития розацеа выступает инфицирование клещами рода Demodex — заболевания характеризуется возникновением отдельных эритематозно-сквамозных очагов в центральной части лица — Т-зоне, на крыльях носа, носогубном треугольнике, сопровождающиеся зудом и ощущением «ползания мурашек». На фоне эритематозных пятен наблюдаются отдельные мелкие фолликулярные папулы конической формы с микропустулой на верхушке. Если процесс (демодекоз) имеет вторичный характер — сыпь представлена преимущественно папуло-пустулезными элементами на фоне гиперемии и расположены симметрично с поражением большей поверхности кожи. Если при выделении клещей их количество составляет менее 5 шт. на см2 кожи, то можно утверждать, что розацеа является первичным процессом, а демодекоз осложняет течение заболевания.
Известно, что обострение розацеа у женщин возникает во время беременности, в период климакса, перед менструацией — и чаще всего заболевание наблюдается среди женщин с ранней менопаузой, физиологическим или хирургическим климаксом. В патогенезе розацеа несомненна роль изменений метаболизма таких половых стероидных гормонов, как эстрадиол, прогестерон, тестостерон и андростендиол.
Клинические и экспериментальные исследования показывают, что нарушение центральной регуляции влияния на кровеносные сосуды кожи лица играют в патогенезе розацеа особую роль. Вследствие этого развиваются замедление перераспределения кровотока и венозный стаз в области оттока лицевой вены, что соответствует наиболее частой локализации высыпаний при розацеа. В зону оттока лицевой вены попадает и конъюнктива, что объясняет частое наличие при розацеа конъюнктивита.
У большинства больных розацеа установлены нарушения гуморального и клеточного звеньев иммунитета.
ПРИНЯТО РАЗЛИЧАТЬ 4 СТАДИИ ЗАБОЛЕВАНИЯ:
- эритематозную;
- папулезную;
- пустулезную;
- инфильтративно-продуктивную.
Заболевание начинается частыми эпизодами приливов, затем следует стойкая эритема и развитие телеангиэктазий (вторая стадия). Папулы и пустулы (акне розацеа) развиваются у небольшого количества этих больных.

Ринофима является четвертой и последней стадией, развивается только у ограниченного числа пациентов, преимущественно у мужчин.
При розацеа в патологический процесс могут вовлекаться глаза. В 57% случаев кожные проявления предшествуют поражениям глаз, у 27% — глаза поражаются одновременно с кожей, а в 20% случаев — даже раньше, чем кожа. Субъективно поражения глаз при розацеа характеризуется ощущением жжения, болезненностью, светобоязнью и ощущением инородного тела в глазу. При розацеа-кератите может значительно снизиться зрение из-за помутнения роговицы.
Выделяют гранулематозную или люпоидную формы розацеа, когда на фоне эритемы появляются буровато — красные папулы и небольшие узлы. Очень редко может развиваться так называемая Rosacea conglobata, когда формируются крупные абсцедирующие угри.
Более тяжелым вариантом Rosacea conglobata является Rosacea fulminans (или Pyoderma faciale). Pyoderma faciale характеризуется появлением воспалительных акнеиформних высыпаний в центральной части лица, преимущественно у молодых женщин, 20-30 лет, у которых когда-то наблюдались эпизодические высыпания и покраснение лица. Высыпания проходят через 1-2 года, оставляя точечные и линейные рубцы. Кроме того, выделяют грамотрицательную розацеа, которая характеризуется множественными фолликулитами, в содержимом пустул обнаруживаются грамотрицательные бактерии. Чаще грамотрицательная розацеа является осложнением нерациональной терапии антибиотиками, преимущественно тетрациклинового ряда.
Периоральный дерматит — это хронический дерматоз, с преимущественным поражением кожи вокруг рта, который чаще встречается у молодых женщин, часто с отягощенным аллергологическим анамнезом, а также существует ряд факторов, которые могут вызывать развитие периорального дерматита — применение фторсодержащих зубных паст и других косметических средств и средств личной гигиены, длительное применение топических кортикостероидов, инсоляция, прием гормональных контрацептивов, инфицирование клещами рода Demodex и грибами рода Candida, заболевания желудочно-кишечного тракта.
Некоторые исследователи относят периоральный дерматит к некоему варианту розацеа или себорейного дерматита, но более распространено мнение относительно самостоятельного заболевания сально — волосяных фолликулов. Клиническая картина представлена множественными мелкими красными или красно — коричневыми папулами, которые расположены вокруг рта. Со временем на фоне эритемы папулы сливаются в более крупные элементы, частично трансформируются в пустулы. Большинство высыпаний разрешаются без образования рубцов. Иногда высыпания распространяются на периорбитальный участок, в область носогубного треугольника, на волосистую часть головы. В редких случаях развивается люпоидная форма периорального дерматита, которая имеет тяжелое течение.
В сочетании с демодекозом — до 13% случаев, сыпь может приобретать асимметричное расположение и может сопровождаться зудом, что осложняет течение основного заболевания.
Следует отметить, что воспалительные поражения при хронических дерматозах лица оставляют после себя поствоспалительную гипопигментацию или гиперпигментацию, которая может оставаться в течение 6-12 месяцев, остаточная эритема может наблюдаться в течение месяца после исчезновения высыпаний. Глубокие поражения, в частности кисты, могут приводить к формированию атрофических, гипертрофических, и даже келоидных рубцов. В настоящее время в дерматокосметологии принят термин «постакне», который характеризует симптомокомплекс вторичных высыпаний, которые развиваются в результате эволюции различных форм акне и акнеи-формних дерматозов.
Существующие в современном обществе высокие требования к эстетике внешнего вида, особенно для женщин, создают основания для частого обращения пациентов к дерматологу, что в свою очередь обусловливает поиск новых альтернативных схем лечения.
Для лечения акне и акнеиформных дерматозов используют современные топические препараты ретиноиды, бензоил пероксид, азелаиновую кислоту, комбинированные препараты, препараты метронидазола и другие.
Однако, несмотря на выраженный клинический эффект для препаратов наружной терапии акне. даже самых последних поколений характерно наличие побочных эффектов в виде сухости и шелушения кожи, ощущение зуда и жжения, иногда достаточно сильного раздражения кожи.
Все эти явления требуют коррекции схемы ухода за кожей с дополнительным назначением препаратов по уходу с учетом всех патологических изменений, которые происходят на коже при акне и акнеиформных дерматозах и при назначении агрессивной терапии: увлажнение, восстановление эпидермального барьера, профилактика инфицирования.
Идеальное средство ухода должно включать в себя все компоненты, которые будут способствовать нормальному восстановлению кожи, а также легко наноситься, без дополнительных усилий, чтобы не способствовать дополнительному повреждению эпидермиса.
Активное увлажнение кожи позволяет максимально снизить неприятные субъективные ощущения пациента, в частности ощущение стягивания кожи, особенно во время лечения топическими ретиноидами, а также является необходимым условием нормальной эпителизации, что позволяет снизить риск образования рубцов постакне. Увлажнение достигается за счет уменьшения трансэпителиальной потери влаги при применении средств, которые удерживают влагу в роговом слое эпидермиса-гидратантов, основное место среди которых принадлежит гидрофобным пленочно-образователям — производным углеводородов: вазелину, жидкому парафину, минеральному маслу, а также воскам.
Восстановление эпидермального барьера достигается путем введения в препараты по уходу вещества, которые ускоряют заживление и улучшают репарацию-аллантоин, цинк, бисаболол, что позволяет снизить трансэпителиальную потерю влаги и снизить чрезмерную чувствительность кожи, вызванной повреждением эпидермиса.
АНТИОКСИДАНТЫ — в косметических средствах для ухода снижают выраженность воспалительной реакции кожи в ответ на повреждение, предупреждают перекисное окисление липидов, чем снижают риск возникновения пост воспалительной гиперпигментации.
Известно, что сочетание сукральфата и сульфатов меди и цинка, оксида цинка способствуют заживлению раневых поверхностей, предотвращают вторичное инфицирование, обладают антибактериальным действием.
СУКРАЛЬФАТ (алюминия октасульфат сахарозы) — оказывает защитное, смягчающее, успокаивающее действие, возвращает коже ощущение комфорта. Соединения меди и цинка обладают антибактериальным, антиоксидантным действием, препятствуют колонизации кожи патогенной микрофлорой, а также антиоксидантным действием, защитными свойствами, способствуют быстрой реэпителизации.
- БИОРЕВИТАЛИЗАЦИЯ
- МЕЗОТЕРАПИЯ ЛИЦА
- ЛАЗЕРНОЕ УДАЛЕНИЕ СОСУДОВ на ЛИЦЕ
УХОД и ЛЕЧЕНИЕ ПРОБЛЕМНОЙ КОЖИ — косметика Dr.Spiller «Доктор Шпиллер Биокосметик» (Германия)…
Источник
Этиология медикаментозных акне (см. «Классификация»). Причиной развития майорки-акне служит чрезмерное содержание жирных основ в используемых фотозащитных средствах, а также воздействие УФО. Питироспоральный фолликулит вызывают грибы рода Pityrosporum ovale. Акне вариолиформные (acne necrotica, акне оспенновидные) — редкое хроническое рецидивирующее заболевание неясной этиологии.
- Медикаментозные акне:
- алогеновые (бром-акне, хлор-акне, йод-акне);
- кортикостероидные;
- андрогеновые;
- акне, обусловленные применением ЛС для лечения заболеваний ЩЖ;
- допинговые акне (обусловленные применением анаболических ЛС и витаминов группы В);
- акне, обусловленные применением цитостатиков, иммунотропных, противосудорожных, противотуберкулезных ЛС и др.
- Майорка-акне.
- Питироспоральный фолликулит.
- Вариолиформные акне.
Общими для акнеформных дерматитов являются следующие клинические признаки:
- внезапное начало в течение нескольких дней;
- часто распространенный характер высыпаний;
- нетипичная локализация;
- необычный для угревой болезни возраст;
- наличие мономорфных высыпаний (папул или папулопустул), которые находятся на одной стадии развития.
Медикаментозные акне
Характеризуются внезапным появлением распространенных мономорфных высыпаний, локализующихся преимущественно на коже дистальных отделов конечностей. Заболевание обычно начинается в постпубертатном периоде. После отмены ЛС, ставших причиной появления высыпаний, они самопроизвольно исчезают.
Майорка-акне
Характерно наличие однородных плоских фолликулярных папул, которые появляются летом и регрессируют зимой.
Питироспоральный фолликулит
Характерна зудящая мономорфная папулезная сыпь с умеренно выраженным шелушением. Обычная локализация — спина и плечи, реже шея и лицо. От обыкновенных угрей отличается отсутствием комедонов.
Акне вариолиформны
клинически проявляются наличием фолликулярных, везикулезно-пустулезных, зудящих высыпаний, располагающихся на волосистой части головы и в пограничной зоне по краю роста волос. После вскрытия пустул на их месте формируются эрозия, покрывающаяся геморрагической коркой. Заживление происходит с образованием рубчиков, которые приобретают вариолиформный характер.
Диагноз ставится на основании характерной клинической картины и результатов лабораторных исследований.
Обязательные лабораторные исследования:
- биохимический анализ крови (общий билирубин и его фракции, триглицериды, АЛТ, АСТ, холестерин, щелочная фосфотаза, креатинин, глюкоза).
Дополнительные лабораторные исследования:
- исследование гормонального статуса у женщин при наличии клинических признаков гиперандрогенемии (ФСГ, ЛГ, свободная фракция тестостерона и др.);
- выделение и идентификация микробной флоры кожи с определением ее чувствительности к антибиотикам;
- бактериологическое исследование кала;
- общий анализ крови;
- КСР.
Воспалительные формы акнеформных дерматозов необходимо дифференцировать с угревой болезнью, периоральным дерматитом, розовыми угрями (acne rosacea). При наличии высыпаний на теле дифференциальную диагностику проводят с папулезным сифилидом.
При медикаментозном акне (в т.ч. стероидном акне) показана отмена ЛС, вызвавшего развитие заболевания. При невозможности отмены препарата назначают:
- Доксициклин внутрь по 100 мг 2 р/сут, 10-14 сут +Адапален местно 1 р/сут, 3-6 мес или
- Изотретиноин местно в вечернее время 1 р/сут, 3-6 мес или
- Азелаиновая кислота местно 1-2 р/сут, 3-6 мес (возможно постоянное применение)+Бензоила пероксид, 2,5-10% р-р, локально на воспалительные элементы 1-4 р/сут, 8-12 нед.
Основной акцент должен быть сделан на проведении терапии ЛС для местного применения, т.к. на фоне приема антибактериальных средств возможно их взаимодействие с ЛС, вызвавшими развитие заболевания.
При майорке-акне необходимо избегать пребывания на солнце и применения жиросодержащих фотозащитных средств. Кроме того, назначают:
- Изотретиноин местно в вечернее время 1 р/сут, 3-6 мес или
- Третиноин в низких концентрациях (0,025%) или
- Бензоила пероксид, 2,5-10% р-р, локально на воспалительные элементы 1-4 р/сут, 8-12 нед.
При наличии выраженного воспаления добавляют антибактериальные ЛС для системного применения:
- Доксициклин внутрь по 100 мг 2 р/сут, 3-4 нед или
- Тетрациклин внутрь по 500 мг 2 р/сут, 3-4 нед.
При питироспоральном фолликулите рекомендуют мытье головы шампунем, содержащим кетоконазол. Кроме того, применяют:
- Кетоконазол 200 мг 1 р/сут, 10 сут + Клотримазол, 2% крем, местно 2 р/сут, 14-21 сут.
При вариолиформном акне:
- Тетрациклин внутрь по 500 мг 2 р/сут, 2-3 мес или
- Эритромицин по 500 мг 2 р/сут, 2-3 мес + Клиндамицин, 1% гель, местно,2 р/сут, 2-3 мес или
- Эритромицин, 1-5% р-р, местно в виде примочек, 2 р/сут, 2-3 мес + Бензоила пероксид, 2,5-10% р-р, локально на воспалительные элементы 2 р/сут, до 4 мес.
При всех акнеформных дерматозах в тяжелых случаях или при неэффективности терапии другими ЛС назначают изотретиноин:
- Изотретиноин внутрь 0,5-1 мг/кг (максимальная суточная доза — 60- 80 мг) 1 р/сут, 2-4 нед.
В дальнейшем дозу постепенно снижают (кумулятивная доза не должна превышать 150 мг/кг). Общая продолжительность лечения составляет 4-6 мес. Перед назначением препарата и на протяжении всего лечения обязателен ежемесячный контроль биохимических показателей крови (билирубин, АЛТ, АСТ, триглицериды, холестерин).
При наличии противопоказаний к назначению изотретиноина (беременность, период лактации, почечная и печеночная недостаточность, повышение трансаминаз) лечение проводится как при более легком течении акнеподобных заболеваний.
Дополнительные методы лечения
Физиотерапевтические методы лечения ускоряют разрешение воспалительных элементов.
К другим методам лечения относятся:
- электрокоагуляция или лазерная (с применением углекислого лазера) коагуляция элементов акне;
- криотерапия (криомассаж) 2-3 р/нед, на курс 10 процедур;
- дермабразия.
Оценка эффективности лечения
Об эффективности лечения свидетельствует полное клиническое разрешение воспалительных элементов и достижение стойкой ремиссии заболевания.
Осложнения и побочные эффекты лечения
Женщины репродуктивного возраста должны быть предупреждены о тератогенном действии изотретиноина, которое сохраняется на протяжении всего времени приема ЛС и в течение 1 мес после окончания лечения.В случае применения азелаиновой кислоты возможно появление эритемы, жжения.
Ошибки и необоснованные назначения
Могут быть обусловлены неправильно поставленным диагнозом.
Источник