Аллергические дерматиты у детей этиология

Атопический
дерматит (АД) —
хронигеское аллергигеское заболевание
кожи, которое развивается у лиц с
генетигеской предрасположенностью к
атопии.
Рецидивирующее
течение, характеризуется экссудативными
и/или лихеноидными высыпаниями,
повышением уровня сывороточного IgE
и гиперчувствительностью к
специфическим и неспецифическим
раздражителям.
Этиология.
1)наследственность
2)
аллергены. ( домашней пыли, эпидермальных,
пыльцевых, грибковых, бактериальных и
вакцинальных аллергенов)
3)
неаллергенным причинным(психоэмоциональные
нагрузки; изменения метеоситуации;
пищевые добавки; поллютанты; ксенобиотики.)
Патогенез.
иммунологический патогенез:.
Клетки
Лангерганса(выполняют функцию
антигенпрезентирующих) внутри эпидермиса
образуют в межклеточном пространстве
равномерную сеть между кератиноцитами.→
На их поверхности R
для молекулы IgE.→При
контакте с антигеном → перемещаться
в дистально и проксимально расположенные
слои тканей.→вступают во взаимодействие
с ThO-лимфоцитами,
которые дифференцируются в Thl-
и Тh2-клетки.
Тh2-клетки
способствуют образованию В-лимфоцитами
специфических IgE-антител
и их фиксации на тучных клетках и
базофилах.Повторный
контакт с аллергеном приводит к
дегрануляции тучной клетки и развитию
немедленной фазы аллергической реакции.
За ней следуетIgE-зависимая
поздняя фаза реакции, характеризующаяся
инфильтрацией тканей лимфоцитами,
эозинофилами, тучными клетками,
нейтрофилами, макрофагами.
• Далее
воспалительный процесс приобретает
хроническое течение. Зуд кожи, который
является постоянным симптомом АД,
приводит к формированию зудо-расчесочного
цикла: кератоциты, повреждаемые при
расчесывании, высвобождают цитокины
и медиаторы, которые привлекают клетки
воспаления в очаг поражения.
.
Почти у 90%, больных АД, имеется колонизация
кожных покрововStaph,
aureus,
способного обострять или поддерживать
кожное воспаление посредством секреции
токсинов суперантигенов, стимулирующих
Т-клетки и макрофаги. Около половины
детей с АД продуцируют IgE-антитела
к стафилококковым токсинам.
Клиническая
картина.
разнообразные проявления — папулы,
небольшие эпидермальные везикулы,
эритематозные пятна, шелушение, струпья,
трещины, эрозии и лихенизация. Характерный
признак— сильный зуд.
У
детей грудного возраста
(младенческая форма — до 3 лет) элементы
расположены преимущественно на лице,
туловище, разгибательных поверхностях,
волосистой части головы.В
возрасте 3—12 лет
(детская форма) — на разгибательных
поверхностях конечностей, лице, в
локтевых и подколенных ямках.При
подростковой форме
(12—18 лет) поражаются шея, сгибательные
поверхности конечностей, запястья,
верхние отделы груди.У
людей молодого возраста —
шея, тыльная поверхность кистей.
Часто
→ участки гипопигментации на лице и
плечах (белый лишай); характерную
складку по краю нижнего века (линия
Денье—Моргана); усиление рисунка
линий ладони (атопические ладони); белый
дермографизм.
Степень
тяжести АД определяют по международной
системе SCORAD
с учетом объективных симптомов, площади
поражения кожи, оценки субъективных
признаков (зуд и нарушение сна).
АД
часто осложняется вторичн бактериальной
(стафило и стрептококки) инфекцией.
Диагностика.
1)анамнез (начало заб-ния в раннем
возрасте; наследственность; зуд ;типичная
морфология кожных высыпаний; типичная
локализация кожных высыпаний; хроническое
рецидивирующее течение;
2)высокий
уровень общего IgE
и аллерген-специфических IgE-антигенов
в сыворотке.
3)
Прик-тест или кожные скарификационные
пробы
4)диагностику
in
vitro.
5)элиминационно-провокационные
пробы с пищевыми продуктами.
Дифференциальный
диагноз
проводят с себорейным дерматитом;
синдромом Вискотта—Олдрича , синдромом
гипериммуноглобулинемии Е , микробной
экземой;
Лечение.
1)диетотерапия.
элиминационная диета (исключение
провокационных продуктов, ограничение
сахара, соли , бульонов, острых, соленых
и жареных блюд,
2)
элиминация бытовых аллергенов.
3)Системное
лечение
→антигистаминные
препараты
I,
II и III поколения (зиртек, кларитин,
кетотифен, телфаст).
→
мембраностабилизирующим
препаратам (кетотифен,
ксидифон, антиоксиданты , налкром.
Витамины)
→
препаратов
кальция
(глюконат, лактат, глицерофосфат по
0,25—0,5 внутрь 2—3 раза в день)
→
фитотерапия
(корень солодки, стимулирующий
функцию надпочечников и его препарат
глицирам и др.).
→
пищеварительных
ферментов
(фестал, дигестал, панкреатин и др.),
→При
выраженной пиодермии →
антибактериальной терапии
( макролидам, цефалоспоринам I и II
поколения, линкомицину.)
4)Наружная
терапия:
→ Ногти
на пальцах рук у ребенка должны быть
коротко острижены,
→
индифферентные
пасты, мазей, болтушек, содержащих
противовоспалительные, кератолитические
и керато пластические средства. жидкостью
Бурова (раствор алюминия ацетата), 1%
раствора танина и др.
→При
выраженных проявлениях → глюкокортикостероиды
( элоком (крем, мазь, лосьон), адвантан
(эмульсия, крем, мазь).
→
наружные
антибактериальные препараты
(бактробан, 3—5% пасты с эритромицином,
линкомицином). →обрабатывают
фукорцином, раствором бриллиантового
зеленого, метиленового синего.
Прогноз.
Полное клиническое выздоровление
наступает у 17—30% больных.
3.
Ожирение.
Ожирение — неоднородное по происхождению
заболевание обусловленное накоплением
триглицеридов в жировых клетках и
проявляющееся избыточным жироотложением.
Частота — 5%, встречается чаще у девочек.
Этиология
и патогенез. Избыт жироотлож возникает
в рез-те несоответствия баланса
поступления пищи и расхода энергии в
сторону преобл первого. Предраспол
факторы- врожденно обусл повыш содержания
в организме жировых клеток(адипоцитов),
особенности жирового обмена с
преобладанием процессов липогенеза
над липолизом; эндокринные
нарушения(гипотиреоз, гипогонадизм,
гиперкортицизм и др.); поражение
гипоталамуса(родовая травма, инфекции,
гипоксия головного мозга и т.д.).
Клиника.
Ожирение- избыток массы тела превыш
10% от должной по дл тела, избыток дб
обусл-н жировым компонентом сомы, а не
мышечным и костным. Для более точной
оценки степени избытка жировой ткани
в организме используют измерение кожных
складок калипером.
Наиболее
часто встречается
конституциально-экзогенная(простая)
форма ожирения, составляющая до 90% от
всех форм избыточного питания у детей.
Наличие с детского возраста ожирения
создает предпосылки для формирования
в дальнейшем таких заболеваний, как:
атеросклероз, гипертоническая болезнь,
сахарный диабет II типа, желчекаменная
болезнь и пр. также формы ожирения-
гипоталамическая, синдром иценко –
кушинга, пубертатный гипоталамический
синдром.
Лечение
конституционально-экзогенной формы
ожирения. Основным методом лечения
является диетотерапия. При умеренном
ожирении калорийность рациона сокращается
на0-30%, при выраженном — на 45-50%, энергоемкость
пищи снижается преимущественно за счет
легкоусваиваемых углеводов, частично
жиров. Количество белков в суточном
рационе должно соответствовать
потребностям здорового ребенка этого
же возраста. Суточная калорийность
рациона школьника, страдающего выраженным
ожирением обычно составляет около 500
ккал. Большое значение имеет лечебная
физкультура, психологическая установка
пациента(мотивация).
Профилактика.
Рациональные режим дня и питания
беременной,а также в раннем возрасте
ребенка имеют большое значение в
профилактике простой формы ожирения,
так как переедание беременной и
нерациональное кормление(углеводистый
перекорм) ребенка на первом году жизни
приводит к увеличению числа жировых
клеток в организме последнего, что
создает предпосылки для развития у
него в даль нейшем ожирения.
Билет
23
1.
АСФИКСИЯ
Традиционно рекомендуют ориентироваться
на оценку Апгар через 1 мин после
рождения. Если ребенок набирает 0-3
балла, то показана срочная реанимация
К
факторам, наиболее часто приводящих к
асфиксии относятся:
A.
В пренатальном периоде: гестозы
беременных, кровотечения и инфекционные
заболевания во 2-м и 3-м триместре,
многоводие или малое количество
околоплодных вод, переношенная или
многоплодная беременность, сахарный
диабет матери, задержка внутриутробного
развития плода.
Б.
В интранатальном периоде: кесарево
сечение (плановое, экстренное), аномальное
предлежание плода, преждевременные
роды, безводный промежуток более 24 ч,
быстрые (менее 6 ч) или затяжные (более
24 ч) роды, затяжной второй период родов
(более 2 ч), аномальная частота пульса
плода, общий наркоз у матери, наркотические
анальгетики, введенные матери менее,
чем за 4 ч до родов; меконий в амниотических
водах, выпадание узла пуповины и обвитие
её, отслойка плаценты, предлежание
плаценты;
B.
Лекарства, используемые беременной:
наркотические вещества, резерпин,
антидепрессанты, сульфат магния,
адреноблокаторы.
1
этап реанимационных мероприятий.
Основная
задача этого этапа — быстрое
восстановление проходимости дыхательных
путей.
Сразу
при рождении головы отсосать катетером
содержимое из полости рта. Если после
рождения ребенок не дышит, надо провести
нежную стимуляцию-щелкнуть по подошве,
энергично обтереть спину и далее
пережать пуповину двумя зажимами Кохера
и перерезать её. Положить ребёнка на
стол под источник тепла с опущенным
головным концом (около 15°). Обтереть
его теплой стерильной пеленкой и сразу
же удалить её (для предупреждения
охлаждения). Провести санацию верхних
дыхательных путей (грушей, катетером),
в положении ребенка на спине со слегка
запрокинутой головой («поза для
чихания»). Если в околоплодной жидкости
и в дыхательных путях младенца выявлен
меконий, незамедлительно провести
интубацию с тщательной последующей
санацией трахеобронхиального дерева.
В конце этого этапа реанимации,
длительность которого не должна
превышать 20 с, следует оценить дыхание
ребенка. При появлении у ребенка
адекватного дыхания (после санации или
стимуляции) следует сразу же определить
частоту сердечных сокращений (ЧСС) и,
если она выше 100 в мин и кожные покровы
розовые, прекратить дальнейшие
реанимационные мероприятия и организовать
наблюдение (мониторинг) в последующие
часы жизни. Если в этой ситуации кожные
покровы цианотичные, надо начать давать
кислород маской и попытаться определить
причину цианоза. Наиболее часто общий
цианоз обусловлен гемодинамическими
нарушениями (артериальная гипотония,
врожденный порок сердца), поражением
легких (внутриутробная пневмония,
массивная аспирация, пневмоторакс,
синдром дыхательных расстройств,
диафрагмальная грыжа, незрелость
легких), ацидозом. При отсутствии
самостоятельного дыхания или его
неэффективности приступить ко II
этапу реанимации, задачей которого
является восстановление внешнего
дыхания,
ликвидация
гипоксемии и гиперкапнии.
Для этого нужно начать искусственную
вентиляцию легких (ИВЛ) через маску
дыхательным мешком (Амбу, Пенлон, РДА-I
и др.), тщательно следя за давлением
вдоха (первые 2-3 входа с давлением 30-35
см вод. ст., последующие-20-25 см.) и
экскурсиями грудной клетки. В начале
ИВЛ используют 60% О2.
Хорошие
экскурсии грудной клетки свидетельствуют
о достаточной или даже избыточной
вентиляции альвеол, а также об отсутствии
у больного серьёзных проблем, связанных
с нарушением проходимости дыхательных
путей и поражением легочной ткани.
Недостаточные экскурсии грудной клетки
при ИВЛ могут быть обусловлены как
нарушением проходимости верхних
дыхательных путей (западение языка и
нижней челюсти, обструкция носовых
ходов и носоглотки, чрезмерное
переразгибание шеи, пороки развития),
так и поражением легочной паренхимы
(жесткие легкие). Одновременно с ИВЛ
оцените возможность медикаментозной
депрессии и при её . вероятности
стимулируйте дыхание внутривенным
введением налорфина или этимизола.
Через
20—30 с после начала ИВЛ необходимо
определить частоту сердечных сокращений
за 6 секунд и умножить на 10. В
ситуации, когда частота серцебиений
находится в пределах 80-100, продолжают
вентиляцию легких до тех пор, пока она
не возрастёт до 100 и более в мин.
Наличие самостоятельного дыхания при
этом не является поводом к прекращению
ИВЛ. III
этап реанимации — т е р а п и я
гемодинамических
расстройств.
Если
частота сердечных сокращений не
увеличивается или даже снижается ниже
80 в минуту, необходимо срочно начать
закрытый массаж сердца (ЗМС) на фоне
ИВЛ маской со 100% концентрацией кислорода.
Если в течение 20-30 с массажа эффекта
нет — интубировать больного и продолжать
ИВЛ с ЗМС. Если и эти мероприятия в
течение следующих 30 с не купировали
тяжелую брадикардию, следует ввести
эндотрахеально 0,1-0,3 мл/кг 0,01% раствора
(!) адреналина (разводят равным количеством
изотонического раствора натрия хлорида)
и продолжают ИВЛ с ЗМС. Вслед за этим,
катетеризируют пупочную вену, измеряют
артериальное давление, оценивают
состояние микроциркуляции (симптом
«белого» пятна), цвет кожных покровов.
В зависимости от ситуации проводят
комплексную терапию брадикардии
(адреналин, изадрин повторно), артериальной
гипотонии (волемические препараты: 5%
р-р альбумина, изотонический раствор
натрия хлорида, раствор Рингера, нативная
плазма; допамин в дозе 5 мкг/кг/мин и
выше), ацидоза (2% р-р гидрокарбоната
натрия в дозе 4-5 мл/кг). Симптом «белого
пятна», держащийся более 3 с, признак
гиповолемии у только что родившегося
ребенка.
Длительность
реанимации при стойкой, тяжелой
брадикардии и отсутствии дыхания,
рефрактерных к интенсивной терапии,
не должна превышать 15-20 мин, так как в
этом случае возможны глубокие и
необратимые повреждения головного
мозга.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Аллергический дерматит у детей к 2018 году, как показывает статистика, по распространённости подошёл вплотную к дисбактериозу, который теперь вообще автоматом ставят всем новорожденным. Главной причиной врачи считают сочетание холодного климата, прогрессирующего ухудшения экологии и системные проблемы со здоровьем у родителей из-за вредного образа жизни.
Разновидности у ребёка
Взрослая классификация здесь не очень подходит из-за «недифференцированности» реакций в организме малыша.
Например, даже внешнее кожное раздражение, если имеет место аллергический контактный дерматит, способно вызвать серьёзное повышение температуры и общую интоксикацию. Получается, токсико аллергический дерматит у детей симптоматически выделить трудно. По крайней мере, в дошкольном возрасте.
Кроме того, детское питание само по себе гипоаллергенно, а в приёме лекарств соблюдается максимальная осторожность. Значит, основные пути развития токсико-аллергической формы уже, по факту, отсутствуют.
Многое зависит от конкретного возраста ребёнка. У детей младше трёх лет его вообще рассматривают как единое заболевание с единым обширным набором симптомов.
Классифицируют данную патологию в детском периоде по следующим критериям:
- специфическая симптоматика: отсутствует (простой), экссудативный (гнойный), пролиферативный (доброкачественное разрастание дермы), смешанный;
- этиология: лекарственно-пищевой, контактный, неврологический, сезонно-климатический;
- распространение: местный и диффузный;
- степень тяжести: лёгкий, средний, тяжёлый;
- по возрасту ребёнка: младенческий (до 3 лет), детский (3-12 лет), подростковый (13-17 лет);
- по длительности протекания: острый (эпизодический), хронический с обострениями.
В младенческом возрасте крайне трудно определить, будет ли у заболевания хроническая фаза. Точно также непросто выяснить, являются кожные высыпания симптомами начинающегося дерматита, либо это всего лишь детская потница или чесотка.
Генерализованная токсикодермия для грудничка крайне опасна из-за риска наступления воспалительного шока.
Причины заболевания
Такие патологии, как аллергический дерматит у ребенка, возникают на фоне целого ряда негативных факторов.
Но основная причина точно такая же, что у взрослых – генетическая предрасположенность.
Это единственный, по-настоящему эндогенный фактор.
Есть ряд факторов, запускающих «спящую» аллергическую реакции:
- Питание ребёнка.
– Маленький ребёнок должен полноценно, хорошо питаться.
– Но практически все современные дети появляются на свет с уже нарушенной кишечной микрофлорой.
– На грудном вскармливании младенец из-за нарушения усвояемости каких-либо витаминов или питательных веществ начинает их недополучать.
– Дефицит любого жизненно важного вещества может спровоцировать аллергическую реакцию.
– Бывает, что родители ошибаются и слишком рано начинают кормить дитя продуктами аллергенами. - Негативным фактором является табачный дым.
– Пассивное курение тесно связано с возникновением аллергического дерматита. - Экологический фактор.
– По признакам болезни вырисовывается связь между негативной экологической обстановкой и заболеваемостью среди детей.
– В городах, имеющих работающий металлургический или химический завод, процент заболевших всегда оказывается выше. - Воздействие аллергенов на кожу ребёнка: детских косметических средств, шерсти, синтетики, акрила.
- Ещё одну причину аллергического дерматита видят в Staphylococcus aureus, золотистом стафилококке.
– Но в сочетании с ослабленной иммунной системой. Особенно тем её сегментом, что отвечает за противобактериальную защиту. - Причиной кожных высыпаний часто становится сочетание холода и сырости.
– Например, в неотапливаемых домах осенью. - Дерматит у подростков часто связан с гормональным взрывом и повышенным стрессом – неизбежными спутниками пубертата.
– Нередко, когда по окончании полового созревания заканчивается и дерматит.
У детей младшего, среднего школьного возраста, когда уже можно принимать большинство взрослых лекарственных средств, кожная патология нередко наступает как побочка от длительного курса медикаментов.
Основные симптомы
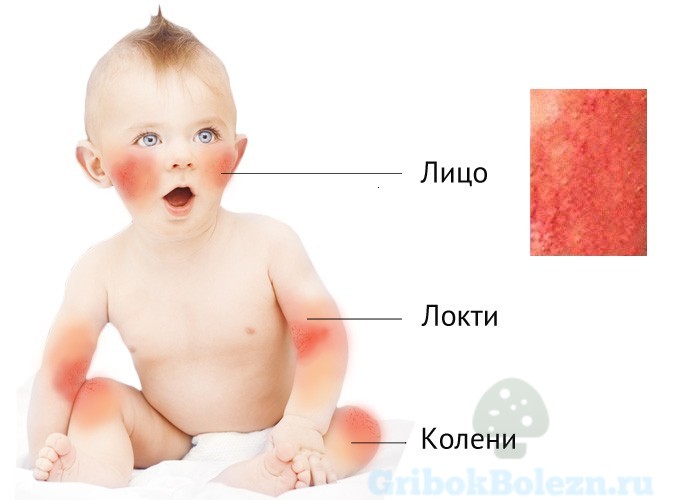
Чтобы понять, как выглядит аллергический дерматит у грудничка на первом году жизни, необходимо изучить симптоматику болезни.
Все проявления делятся на обязательные и дополнительные, наблюдаемые не всегда, а возникающие в отдельных случаях.
Однозначно наблюдается сыпь различной локализации:
- на руках, чаще всего на локтевых ямках;
- на лице, на щеках;
- на ногах, на коленных чашечках.
Высыпанию почти всегда предшествует сильный зуд, ребёнок беспокоится, кричит, плачет. Либо постоянно чешет указанные места (дети старше 1 года).
Кожное поражение при дерматите проходит 4 основные стадии:
- зуд;
- отслоение частичек эпидермиса;
- шелушение сменяется гиперемией;
- формируются характерные кожные высыпания в виде красных пятен неправильной формы, скопления папул, эритемы (у детей характерно слияние отдельных очагов в единую «корочку»).
Вместе с высыпаниями наблюдаются проявления болезни, которые возникают не всегда.
Часто у ребенка на первом году при развитии дерматита появляются:
- поражения губ – бледность, повышенная уязвимость к механическим воздействиям, заеды в уголках рта;
- кератозы, в первую очередь, фолликулярный, когда нарушается нормальный цикл созревания и дифференцирования клеток базального слоя, из-за чего задерживается физиологическое отслоение старого, самого верхнего слоя эпидермиса, закупориваются волосяные фолликулы (визуально это даёт эффект «гусиной кожи»);
- сам дерматит переходит на кисти, ступни, живот;
- белый дермографизм, когда после лёгкого проведения по коже тупым предметом остаётся белый след – слазит ороговевший эпидермис;
- т.н. «аллергическое сияние»: кожа в глазницах становится синюшной и приобретает характерный лаковый блеск;
- воспалительный процесс провоцирует новые воспаления – так, спутниками дерматита является конъюнктивит, бронхиалная астма;
- при генерализованной аллергической реакции (детский вариант токсико-аллергической формы) обязательно увеличиваются шейные лимфоузлы;
- характерно, что под подгузниками кожа остаётся здоровой.
При тяжёлых обострениях болезни у ребёнка может развиться даже ихтиоз.
Методы диагностики
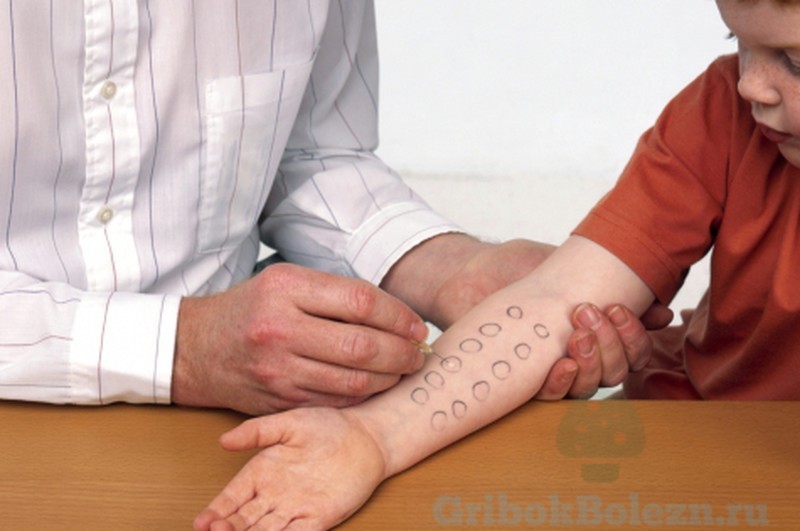
У детей до года картина заболевания бывает сильно смазана.
Повышенная чувствительность младенческого организма – это практически норма, поэтому аллергические реакции не всегда приводят к стойкому патологическому процессу.
К любой терапии допустимо приступать только после согласования с врачом.
Болезнями детей занимается педиатр, но здесь подключаются ещё дерматолог, иммунолог-аллерголог, неонатолог (если болеет ребёнок младше 1 года).
Диагностика делится на три пункта:
- Изучение врачом симптоматической картины.
– Разговор с пациентом (с родителями), изучение истории болезни и других перенесённых или имеющихся заболеваний.
– Собираются данные о наследственности, т.е. имели (имеют) родители ребёнка аллергические патологии или нет. - Лабораторная диагностика.
– Общий анализ крови. При аллергическом дерматите будет повышена СОЭ, выше нормы базофилы и лимфоциты, а главное – значительно возрастает концентрация эозинофилов.
– Биохимический анализ крови. Рассматриваемая болезнь может дать ненормально высокий показатель мочевины.
– Специальный анализ крови на общее и конкретное содержание иммуноглобулинов. Ключевое значение имеет высокий показатель Ig E.
– Анализ кала. Важен, в первую очередь, посевом кишечной микрофлоры и определением соотношения нормальной и патогенной кишечной микрофлоры. Также проверяют наличие глистных инвазий.
– Чтобы исключить или подтвердить контактную (не пищевую) форму, делают кожные пробы – капают на участок кожи различными аллергенами, судят по реакции в следующие 20 минут. - Дополнительно могут потребоваться УЗИ органов брюшной полости и/или гастроскопия.
– Так, ещё одним спутником аллергического дерматита является гастрит различной этиологии.
– Под наркозом ребёнку до 12 лет могут провести колоноскопию. Эта процедура проводится врачом если есть подозрение на аутоиммунное заболевание ЖКТ.
Но на самом деле, хороший специалист с точностью до 90% поставит диагноз ещё на этапе первичной консультации.
Лечебные мероприятия

Аллергический дерматит у грудничка сложен в лечении по причине повышенной медикаментозной чувствительности организма ребёнка. Многие препараты, которые разрешены детям от 7 лет, для младенческого и ясельного возраста недопустимы.
Так, Евгений Олегович Комаровский, педиатр и врач высшей категории, который ведёт медицинскую телепрограмму «Школа доктора Комаровского» полагает, что главной причиной данной патологии является печёночная недостаточность различной степени тяжести.
Поскольку именно через печень происходит расщепление, утилизации всех токсинов и агрессивных веществ, попавших или образовавшихся в организме. В том числе аллергенов.
Дело осложняется тем, что почти всякое лекарство – это тоже «химия», которую организм воспринимает как чужеродное воздействие. Разумеется, все лекарства в метаболизме проходят через печень. Вот суть проблемы.
Давайте разбираться как и чем лечить аллергический дерматит в дошкольном возрасте?
Антигистаминные препараты
- Антигистаминные (противоаллергические).
– При 95% всех аллергических реакций данный класс препаратов составляет базовую, основную терапию.
– Старым, проверенным и безопасным для всех возрастов, положений (включая беременных) является Супрастин (Хлоропирамин).
– Хотя в американской системе здравоохранения Хлоропирамин запрещён к использованию в мед-учреждениях.
Доктор может назначить и более новые медикаменты:
- 2 класса (Тавегил, Лоратадин, Диазолин, Кларитин);
- 3 класса (Эриус, Дезлоратадин).
Но реакция организма ребёнка на новые антигистаминные средства ещё не собрала достаточно практических данных. Тем не менее, их плюсы неоспоримы. Например, самые новые не только конкурентно блокируют гистаминовые рецепторы, но и подавляют выработку самого гистамина.
Но не одними противоаллергическими препаратами сформировано лечение аллергического дерматита у детей. Терапия всегда комплексная.
Остальные медикаментозные средства
Используют следующие классы лекарственных средств:
- Антибиотики.
– Нужна особая осторожность, т.к. кишечная микрофлора, и без того нарушена, а антибиотики ещё сильнее её надорвут.
– Системный приём назначается только в самом крайнем случае при подключении сильного общего сепсиса.
– А в остальных вариантах оперируют противобактериальными мазями и смягчающими детскими кремами.
– Подходящая противомикробная мазь для детей – Эритромициновая или Гентамициновая, но есть более современные варианты.
– Например, Банеоцин, состоящий из 2 антибиотиков, которые усиливают действия друг друга. Обладает пролонгированным действием.
– Или мазь Бактробан характерна высокими антибактериальными свойствами в сочетании с гипоаллергенностью. - Смягчающие крема от аллергии.
– Играют важную протекторную роль, когда повреждённая кожа не может сама обеспечить себя должным защитным липидным слоем.
– Это Гистан (содержит растительные экстракты из берёзовых почек, молочая, череды, календулы, фиалки).
– Вундехил (содержит настойки тысячелистника, софоры, прополиса, лапчатки).
– Элидел (д.в. – пимекролимус, обладает противоспалительным действием благодаря ингибированию синтеза медиаторов воспаления Т-лимфоцитами).
– Адвантан, Пантенол. - Гормональные наружные средства для быстрого снятия воспаления.
– Это Дермовейт, Гидрокортизон, Элоком.
– Акридерм до трёх лет не рекомендован.
– Современный крем Скин-Кап уничтожает бактерии и грибки благодаря активированному цинку, но в его составе есть клобетазол, который тормозит воспалительные реакции. - Ранозаживляющие гели.
– Гель Актовегин, Солкосерил, Бепантен, Ла-Кри.
– Два последних являются новыми препаратами, которые дополнительно снимают зуд.
– Также превосходно снимает зуд Фенистил.
– Отлично снимает зуд, воспаление и усиливает регенерацию простая болтушка: тщательно смешать до однородной массы 50 мл дистиллированной воды (есть в аптеках), 10 мл глицерина, 15 грамм талька, 15 грамм оксида цинка.
Медикаменты – это «стержень» лечения, но есть дополнительные ответвления.
Лечебные процедуры
Лечение младенца – это всегда дополнительный риск. В терапии если болезнь протекает не агрессивно, то специалист старается свести медикаментозное воздействие до минимума, заменив его физиотерапией и другими похожими методами.
- лазерная терапия (стабилизация иммунных процессов, усиление васкуляризации дермы, нормализация кислотно-щелочного баланса кожи, активизация регенеративных процессов, обезвреживание токсинов);
- электрофорез (весьма эффективно, когда небольшие порции лекарственные средств проникают непосредственно в очаг воспаления с помощью электромагнитного поля);
- иногда применяют ультрафиолетовое облучение на ограниченном участке тела, что способствует обеззараживанию и выработке небольших доз меланина, а меланин тормозит аллергические процессы;
- гальванотерапия (слабые электрические токи расщепляют токсические, аллергенные вещества и оказывают системное положительное воздействие на дерму).
Народная медицина

Родитель, лечащий в домашних условиях аллергический дерматит, должен помнить, что делать это допустимо только при одобрении и под контролем лечащего врача. Иначе, в лучшем случае, лечебного эффекта может просто не быть, а в худшем – аллергия только усилится.
Но при правильном лечении народными средствами, это отличное дополнение, помогающее закрепить результат, добиться стойкой ремиссии.
Вот некоторые варианты:
- свежевыжатый сок алоэ – кратковременные марлевые компрессы;
- сок или отвар зверобоя (1 ст. ложка) плюс сливочное масло (4 ст. ложки) – домашняя мазь готова;
- по 1 чайной ложке взять молоко, рисовый крахмал (или муку), глицерин – ещё одна замечательная домашняя мазь;
- 2 чайных ложки тёртого сандалового дерева (продаётся в аптеках) плюс 1 чайная ложка камфоры – получившаяся паста обладает высокими протекторными свойствами для кожи.
Помнить, что при малейших признаках аллергии на какое-либо народное средство, применение необходимо немедленно прекратить.
Неприятные осложнения
Вот перечень (по частоте появления сверху вниз):
- бронхиальная астма;
- умеренный иммунодефицит (частые простудные заболевания);
- дисбаланс в обмене веществ, как следствие в дальнейшей жизни проблемы с весом, нездоровая худоба и иногда что-то посерьёзнее, например, остеопороз;
- увеличение щитовидной железы;
- различные эндокринные нарушения;
- патологии ЖКТ (гастриты, колиты, особенно опасен НЯК);
- лимфаденит кожной этиологии;
- анафилактический шок – данная стадия может наступить внезапно при каскадном развитии аллергии;
- неврологические, психические нарушения.
Осложнения в 99 случаях из 100 возникают из-за неправильного и/или несвоевременного лечения.
Гипоаллергенная диета

Меню для ребёнка при аллергическом дерматите, вообще говоря, составляется индивидуально. Но в вопросе «что можно есть детям, а чего не следует» выделяют общие моменты.
Есть продукты, являющиеся однозначными аллергенами, которые усилят кожное раздражение, общую интоксикацию почти у любого, кто страдает аллергическим дерматитом.
Ограничений нет только у младенцев, живущих на одном материнском молоке без прикорма.
Диета при аллергическом дерматите у детей, которых уже переводят на обычную пищу, подразумевает исключение следующих продуктов:
- высоко аллергенные (высокая вероятность исключения): куриное мясо, рыба, мёд, почти все красные ягоды, виноград, ананас, дыня, цитрусовые, помидоры, баклажаны, горчица, орехи, свёкла;
- умеренно аллергенные (средняя вероятность исключения): коровье молоко, яйца, какао, персики, свинина, горох, картофель, красная и белая смородина, абрикосы, бананы, гречка, клюква, вишня, рис, черника, болгарский перец;
- низко аллергенные (низкая вероятность исключения): кисломолочные продукты, говядина, баранина, кабачки, тыква, патиссоны, яблоки, редька, огурец, миндаль, капуста, зелень.
Важную роль играют наблюдения. Не стоит лишать ребёнка желанной им еды, если она никак не сказывается на состоянии его болезни.
Палку здесь тоже перегибать не следует. В конце концов, диеты вообще сейчас ставятся под сомнения, а уж диета в детском возрасте, когда организм растёт и развивается, должна быть максимально щадящей, осторожной.
Профилактические меры

Контроль рациона питания – это одна и не самая главная мера, косвенно помогающая подавить патологическое воспаление в организме.
Иногда аллергический дерматит у новорожденных удаётся подавить «в зародыше», если родители сразу приняли меры профилактики:
- полное исключение из жизни ребёнка аллергена(ов), коли их удалось выявить – «альфа и омега» любой профилактики;
- соблюдение гигиены ребёнка, но в разумных пределах: не надо купать дитя по несколько раз на дню (на коже не будет успевать формироваться защитный барьер), а вот раз в двое суток является «золотой серединой»;
- состояние кожи при данной патологии сильно зависит от того, какие моющие средства применяются при купании, какие мочалки (их лучше вообще не использовать), полотенца – всё должно быть с пометкой «гипоаллергенно»;
- родители должны знать, что дым от сигарет (а в современных сигаретах даже не табак, а его химический заменитель) вообще крайне вреден для маленького ребёнка, а при аллергической болезни – вреден чрезвычайно;
- одежда должна быть только из натуральных материалов – никакой синтетики, шерсть просто не рекомендуется;
- на состояние иммунных процессов сильно влияет микроклимат в детской комнате, жилье в целом – оптимально, когда влажность не превышает 70%, а температура 25 градусов Цельсия (сырость и холод, либо чрезмерная сухость и тепло одинаковы вредны);
- ногти всегда должны быть аккуратно подстрижены (чтобы избежать расчёсов);
- зимой лицо ребёнка смазывается кремом, а летом – солнцезащитным составом;
- минимизировать стрессовые состояния для ребёнка.
Соблюдение этих рекомендаций ослабляет мучительную симптоматику дерматита.
Заключение
Из-за растущего загрязнения в урбанизированных районах, многих социальных проблем риск столкнуться с аллергическим дерматитом неуклонно растёт для каждых новоиспеченных мамы и папы. Но при высокой степени медицинской информированности и своевременном обращении к врачу болячку удаётся перевести в стойкую ремиссию вплоть до полного взросления ребёнка.
Рекомендовано к прочтению: Дерматит аллергической формы может образоваться и у взрослых
Автор статьи.
Практикующий врач
Источник


