Аллергический дерматит клиника диагностика лечение

Аллергический контактный дерматит — это воспалительное заболевание кожи, возникающее в месте ее непосредственного контакта с аллергеном. Аллергический контактный дерматит характеризуется отечностью и покраснением тканей, контактровавших с аллергеном, зудом, появлением папул и пузырьков. Диагностика основывается на анамнезе и клинических данных, результатах аллергопроб и лабораторных анализов. В лечении основная роль принадлежит устранению контакта с веществом или предметом, обусловившим возникновение дерматита. Для устранения отечности и зуда возможно применение кортикостероидных мазей, современных антигистаминных препаратов.
Общие сведения
Аллергический контактный дерматит — распространенный аллергодерматоз, которым страдает 1-2% населения. Заболевание чаще регистрируется у жителей промышленно развитых стран, являющихся активными потребителями бытовой химии, лекарственных препаратов, косметических средств, химических реагентов и т.п. В отличие от обычного контактного дерматита, аллергический дерматит развивается у сенсибилизированных лиц, т. е. у лиц с аллергической настроенностью организма. Большую часть пациентов в клинической дерматологии и аллергологии-иммунологии составляют люди молодого и среднего возраста.
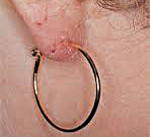
Аллергический контактный дерматит
Причины
Современная промышленность выпускает огромное число химических веществ, которые могут стать причиной аллергического контактного дерматита. Это краски и лаки, стиральные порошки и другие средства бытовой химии, некоторые составляющие парфюмерной продукции и косметики, синтетические материалы, из которых сделана одежда и красители, которыми она окрашена. Химические вещества, с которыми человек постоянно контактирует на работе, приводят к развитию профессионального дерматита. Аллергический контактный дерматит может быть вызван некоторыми лекарствами. Растения, такие как борщевик, примула, ясенец белый, и другие, также могут стать причиной аллергического контактного дерматита, который относится к фитодерматиту.
Аллерген воздействует на кожу, но происходящие в результате этого аллергические изменения затрагивают весь организм. Время, за которое развивается сенсибилизация, и возникает аллергическая реакция, зависит от того, насколько сильный аллерген воздействовал на кожу. Большую роль в этом процессе играет и состояние самого организма: предрасположенность к аллергическим реакциям, нарушения иммунитета при хронических воспалительных процессах, истончение рогового слоя кожи и др. Например, при повышенной потливости чаще наблюдается аллергический контактный дерматит, спровоцированный одеждой из окрашенных тканей.
Патогенез
Воспаление развивается по замедленному типу аллергической реакции, то есть при регулярном и достаточно длительном контакте с веществом-аллергеном. За время этого контакта происходит сенсибилизация организма и развивается повышенная чувствительность к аллергену. Местное воздействие на кожу запускает туберкулиноподобную реакцию гиперчувствительности клеточного типа. При связывании аллергена с тканевыми белками образуются антигены, которые вызывают активацию клеток Лангерганса и Т-лимфоцитов. Последние в свою очередь начинают синтезировать интерлейкины 1 и 2, гамма-интерферон, которые стимулируют иммунный ответ и воспалительную реакцию. При повторной встрече с аллергеном Т-лимфоциты (клетки памяти) быстро активируются, обусловливая развитие аллергических проявлений. Обычно от момента первого контакта с веществом-аллергеном до возникновения симптомов проходит от 7 до 10-14 суток.
Симптомы
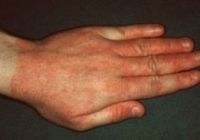
Изменения кожи при остром аллергическом контактном дерматите всегда локализуются в месте контакта кожи с аллергеном и немного выходят за пределы этого контакта. Характерным является наличие четких границ очага поражения. Вначале развивается покраснение кожи и отечность тканей. Затем возникают папулы, довольно быстро наполняющиеся жидкостью и переходящие в стадию пузырьков. После вскрытия последних на коже образуются эрозии. При заживлении они покрываются корочками. Эти изменения на коже сопровождаются сильным зудом. Процесс заканчивается шелушением.
При продолжающемся воздействии аллергена на фоне уже возникшей аллергической реакции, развивается хроническая форма аллергического контактного дерматита. Для нее характерны размытые границы очагов поражения на коже и распространение воспалительных изменений на участки кожи, не контактирующие с аллергеном. При сильной сенсибилизации организма наблюдается генерализация процесса. Кожные проявления хронического аллергического контактного дерматита характеризуются образованием папул, сухостью и шелушением, утолщением кожи с усилением кожного рисунка (лихенизация). Постоянный зуд приводит к появлению вторичных повреждений кожи из-за ее постоянного расчесывания (экскориация).
Диагностика
Аллергический контактный дерматит достаточно легко диагностируется по характерным для него симптомам и выявлению связи с воздействием на кожу вещества, являющегося потенциальным аллергеном. Точно определить причину возникновения дерматита помогают кожные пробы. Их проводят практикующие аллергологи при помощи специальных тест-полосок, с нанесенными на них аллергенами. Полоски приклеивают на предварительно очищенную кожу. Аллергическую реакцию определяют по возникновению покраснения и отечности в месте наклеивания полоски.
Для выявления сопутствующих заболеваний и дифференциальной диагностики аллергического контактного дерматита проводят дополнительные обследования: клинический и биохимический анализ крови и мочи, анализ крови на сахар, кал на дисбактериоз. При необходимости выполняют обследование желудочно-кишечного тракта и исследование функции щитовидной железы.
Лечение аллергического дерматита
Главным условием успешного лечения контактного дерматита является полное устранение вызвавшего его аллергена. Так при аллергии на средства бытовой химии следует пользоваться защитными перчатками. При аллергии на синтетические материалы — носить только хлопчатобумажное белье, а при покупке одежды тщательно изучать состав ткани. При аллергии на металл металлические части одежды (молнии, пуговицы, крючки и кнопки) не должны соприкасаться с кожей, ножницы и другие инструменты должны иметь пластмассовые или деревянные ручки, необходимо также исключить ношение бижутерии из металла.
В лечении острого аллергического контактного дерматита эффективно применение кортикостероидных мазей. При образовании больших пузырей производят их прокалывание. Для снятия зуда и отечности назначают современные антигистаминные препараты: цетиризин, лоратадин, дезлоратадин и др. В тяжелых случаях принимают внутрь кортикостероидные препараты.
Прогноз и профилактика
При исключении контакта пациента с аллергеном происходит полное выздоровление. Однако повторных контактов с аллергеном не всегда удается избежать, особенно, если речь идет о профессиональной деятельности. В таких случаях аллергический контактный дерматит продолжает развиваться, сенсибилизация организма нарастает, происходит генерализация процесса и клинические проявления захватывают весь организм. Профилактика предполагает исключение контактирования с причинными аллергенами, а при неизбежности контакта — превентивный прием антигистаминных средств.
Источник
Дерматит – острое воспаление кожи, возникающее под воздействием экзогенных или эндогенных факторов. В отличие от экземы, хронического рецидивирующего заболевания с полиморфизмом сыпи и полиэтиологичностью факторов, дерматит имеет более короткое течение (исчезает после устранения факторов) и менее полиморфное проявление.
Этиология и классификация
Аллергический дерматит подразделяется на: 1) контактный аллергический (от воздействия экзоаллергенов – пыльцовых, бытовых, эпидермальных, пищевых, компонентов насекомых); 2) токсико-аллергический (токсидермии, возникающие чаще при парентеральном введении гаптенов, сопровождающиеся выраженными дисметаболическими изменениями вследствие системных поражений кожных покровов); 3) атонический (сочетание атонических респираторных заболеваний с хроническим рецидивирующим поражением кожи — экземой); 4) фиксированную эритему.
Развитию аллергического дерматита способствуют наследственная предрасположенность, эндокринопатии и другие внутриорганные изменения. Среди сенсибилизаторов в развитии АД наибольшее значение имеют различные гаптены в виде лекарственных веществ. В производственных условиях причиной возникновения АД могут быть динитрохлорбензол, фенолформальдегид, эпихлоргидрин, скипидар, соли хрома, никеля, титана, ртути, компоненты акрилнитратов, урсол и др.
Клиническая картина
При контактном аллергическом дерматите отмечаются моновалентная сенсибилизация, обратное развитие при устранении аллергена. В местах контакта с аллергеном наблюдаются участки гиперемии с наличием отдельных элементов – папул или пузырьков. При возникновении контактного аллергического дерматита имеет значение концентрация аллергена, при повторном контакте дерматит проявляется при минимальных его концентрациях.
Клинические проявления токсидермии отличаются полиморфизмом, диссеминированными высыпаниями в виде сплошной гиперемии, отеком собственно кожи, диффузным распространением различных элементов – папул или розеолезно-эритематозных высыпаний, сопровождающихся интенсивным зудом, общими реакциями (повышением температуры тела, перераспределительным лейкоцитозом).
Атонический дерматит характеризуется рецидивирующим хроническим течением, полиморфностью высыпаний, симметричным расположением элементов на фоне атонических респираторных изменений или пищевой, инсектной аллергии.
Фиксированная эритема появляется на кожных покровах или слизистых оболочках в виде одного или двух пятен с резко очерченными краями размером до 2-8 см. Периферическая зона пятен может быть несколько возвышенной.
При контакте с химическими веществами в условиях производства может развиться простой контактный дерматит, на фоне которого часто возникает контактный аллергический с последующим возможным развитием токсико-аллергического дерматита с полисистемными проявлениями. При контакте с лекарствами вначале это может быть контактный аллергический дерматит (кисти, шея, лицо) или аллергический ринит (в местах наибольшего контакта с аллергенами в виде аэрозолей). Возможна трансформация этих изменений в токсико-аллергическую (в виде токсидермии) или аутоиммунную (синдром Лайелла или Стивенса-Джонсона) реакцию.
Лечение
1. Отстранение от контакта с аллергеном.
2. Специфическая иммунотерапия заслуживает внимания и осуществляется при аллергии к пыльцовым, бытовым аллергенам.
3. Антигистаминные препараты. Работающим пациентам назначаются антигистаминные препараты второго поколения, не снижающие умственной и физической трудоспособности.
4. При токсидермии: полное отстранение от пищевых аллергенов – голод в течение 3 дней с соблюдением питьевого режима; дезинтоксикационная терапия в виде капельниц с физиологическим раствором; очистительные клизмы; прием энтеросорбентов.
5. При выраженной общей реакции, диссеминированной аллергической, кожной реакции для быстрого устранения их назначаются глюкокортикоидные препараты. При наличии ограниченной (локальной) аллергической реакции могут быть использованы глюкокортикоиды для местного применения – элоком в виде мази или геля 1 раз в сутки.
6. При пищевой аллергии с проявлениями дерматита целесообразно принимать нестероидные противовоспалительные препараты.
Дерматит контактный – местное аллергическое воспаление кожи, которое возникает при применении медикаментов в виде электрофореза, присыпок, мазей, капель. Проявляется также у медицинских работников и сотрудников заводов медицинской и фармацевтической промышленности.
Этиология
Многие лекарственные препараты и простые химические соединения.
Патогенез
Аллергия клеточного (замедленного) типа. Инфильтрация субэндотелиального слоя кожи и отчасти эпидермиса лимфоцитами, несущими функцию специфических детерминант, способных соединяться с аллергенами и передавать информацию клеткам эпителия, моногистиоцитам кожи.
Клиническая картина
Инкубационный период длится от нескольких дней до многих месяцев или лет. Жалобы: чувство жжения, напряжение и болезненности кожи, иногда кожный зуд. Объективно: гиперемия и отек кожи, ее утолщение, шелушение; везикулезные, папулезные и другие высыпания. Течение заболевания легкое.
Поражение кожи может быть острым у больных при местном лечении или хроническим у медицинского персонала и сотрудников заводов медицинской и фармацевтической промышленности.
Диагноз ставят на основании анамнеза, типичной локализации поражения кожи при применении лекарственных препаратов, четких границ поражения кожи при использовании лекарственных препаратов в виде электрофореза. Этиологический диагноз ставится врачом-аллергологом с помощью различных вариантов проб с подозреваемыми медикаментами. положительные результаты возникают через 24-48 часов в виде реакции воспалительного типа. При осложнениях, возникающих в период лечения электрофорезом, этиологический диагноз ясен. Кожные пробы можно ставить и методом электрофореза, причем с большей информативностью и минимальным риском для больного.
Осложнения: импетигинизация.
Лечение
В первые дни в случаях с большой везикуляцией, мокнутием – смазывание пораженных участков 5-10% раствором калия перманганата, жидкостью Кастеллани, особенно при импетигинизации. В дальнейшем применяются кортикостероидные мази.
Прогноз благоприятный. При профессиональном контактном дерматите – трудоустройство без контакта с лекарственным препаратом, от которого возникло осложнение.
Источник
Дерматит аллергический – это ответная реакция кожного покрова на контакт с раздражителем любого происхождения, которая проявляется в виде воспаления.
Виды
Аллергический дерматит имеет несколько видов:
- Контактный дерматит (возникает при контакте кожи с аллергенами бытовой химии, с пыльцой, пищевыми продуктами).
- Токсико-аллергический дерматит (при внутривенном введении вакцин или лекарственных средств, содержащих продукты белкового происхождения и проявляющийся аллергическими и токсикодермическими высыпаниями).
- Атопический дерматит (комбинация аллергических высыпаний на коже в комбинации с аллергическим ринитом).
- Фиксированная эритема.
Формы аллергического дерматита:
- острая форма;
- подострая форма;
- хроническая форма.
По тяжести течения аллергического дерматита выделяют:
- легкая степень тяжести;
- средняя тяжесть;
- тяжелое течение.
Причины
Причиной дерматита является реакция организма на попадание на кожу или поступление внутрь аллергических компонентов различного происхождения. Чаще всего аллергический дерматит вызывается при контакте со стиральными порошками, бытовой химией на кухне или на производстве. Немаловажным фактором остается контакт с антибиотиками, сульфиниламидами и другими лекарственными средствами. Наблюдается как профессиональное заболевание у манипуляционных медсестер.
Девушкам нужно быть осторожнее при выборе косметики, учитывая возможность развития аллергического дерматита при использовании кремов, пудр, теней, туши для ресниц и помад. Обратите внимание, что краски для волос тоже несут опасность, вызывая аллергические проявления, поэтому необходимо внимательно изучать инструкцию перед применением.
Продукты питания могут быть причиной развития аллергического дерматита, особенно мандарины, апельсины, клубника, шоколад.
Проявления могут возникнуть при контакте с аллергеном даже через очень короткое время или при повторном попадании раздражителя на кожные покровы.
Симптомы
В зависимости от вида аллергического дерматита клинические проявления будут незначительно варьировать, но иметь общие черты.
При контакте с аллергеном, раздражающим кожу, через минуты или дни появляются первые проявления на коже в виде покраснения, чуть позже добавляются папулы или пузырьки с прозрачным содержимым. Эти симптомы чаще всего сопровождаются зудом или жжением.
Клиника поражения может возникнуть при первом или повторном контакте с аллергеном, но проявления будут значительно сильнее во втором варианте даже при небольших концентрациях раздражителя.
Если аллергический дерматит протекает совместно с токсикодермией, то общее состояние пациента ухудшается, повышается температура тела, сыпь превращается в генерализованную с наличием пузырей.
При течении аллергического дерматита с атопией будет наблюдаться наличие аллергического ринита, поллиноза, бронхиальной астмы на фоне кожных высыпаний.
После назначения сульфаниламидов существует большая вероятность развития эритемы на коже или слизистых оболочках в виде пятен крупного размера, красного цвета с четкими краями, которые сопровождаются зудом кожных покровов.
Общие проявления аллергического дерматита: воспаление кожи, которое сопровождается покраснением, отечностью, чувством жара, жжением, зудом или болью. В острых периодах дерматита появляется сильное покраснение, пузырьковые элементы или пузыри, которые вскрываясь, оставляют после себя мокнущие эрозивные поверхности, покрывающиеся корочками и оставляя лёгкую пигментацию.
Хронические дерматиты приобретают застойное покраснение, уплотнение, появляется лихенификация, повышенное ороговение или шелушение кожи.
Диагностика
Даже при первичном осмотре пораженных участков тела в большинстве случаев уже можно поставить диагноз.
Диагностикой и лечением занимается врач-дерматолог, который для уточнения диагноза может назначить клинический анализ крови, клинический анализ мочи, иммунограмму для выявления количества иммуноглобулинов группы Е в сыворотке крови (характеризуют наличие аллергического компонента). В клиническом анализе крови будет наблюдаться эозинофилия.
Для конкретизации и установления точного аллергена, вызывающего дерматит, проводят аппликационные кожные пробы. На кожу пациента накладывают вероятные аллергены и через 2-3 дня оценивают результаты по аллергическим проявлениям на кожных покровах, в местах аппликации.
Дополнительным в диагностике будет направление на консультацию к терапевту, гастроэнтерологу, аллергологу и других специалистов.
Лечение
Основным принципом лечения аллергического дерматита является устранение воздействия аллергического фактора, вызывающего воспаление кожи.
Также необходима гипоаллергенная диета. Она состоит из большого количества овощей и кисломолочных продуктов. Исключаются из рациона клубника, цитрусовые, шоколад, жирная и жаренная пища.
Для лечения данного заболевания специалисты рекомендуют:
- Местное применение мазей, содержащих гормоны с целью устранения покраснений, зуда, пузырьков и других симптомов.
- Коррекцию нарушений работы желез желудочно-кишечного тракта посредством ферментных препаратов.
- Седативную терапию при наличии зуда, повышенной раздражительности.
- Антигистаминную терапию посредством приема антиаллергических лекарственных средств).
- Устранять интоксикацию и наличие аллергенов в организме путем назначения адсорбирующих средств внутрь.
- Прием витаминных препаратов.
- Вскрыть стерильной иглой и обработать бриллиантовым зеленым или метиленовым синим крупные пузыри на коже.
- Восстановление кишечной микрофлоры с помощью пробиотиков и пребиотиков.
Профилактика
Профилактические меры по предупреждению развития данного заболевания:
- Избегать контакта с аллергическими веществами.
- Соблюдение правил санитарно-гигиенических норм.
- Рациональное питание.
- Соблюдение режима труда и отдыха.
Источник


