Атопический дерматит противопоказания к работе
Атопический дерматит: что нужно знать для поддержания здоровья кожи

Не всякая мама может отличить здоровый румянец на щеках своего малыша от симптома кожного заболевания. Как проявляет себя атопический дерматит?
Атопический дерматит начинается в младенчестве. На первые проявления хронического аллергического заболевания родители зачастую не обращают внимания. И это тревожит. Ведь чем раньше начато лечение, тем больше шансов избавить ребенка от последствий болезни в зрелом возрасте. Важно знать, как проявляет себя атопический дерматит на каждой стадии своего развития.
Заболеваемость атопическим дерматитом среди детей в развитых странах составляет 15–37%.
Стадии атопического дерматита
Первая стадия: младенческий период
Болезнь обычно возникает у детей в возрасте до 2 лет. Раньше этот период заболевания называли детским диатезом. На лице и голенях появляются покраснения, окружающие умиляются румяным щечкам ребенка, не понимая, что это признак начала атопического дерматита. Впоследствии покрасневшая кожа начинает мокнуть и покрываться корочками. Ребенок беспокоится и плачет из-за сильного зуда. Лечение желательно начать именно в этот период. Справиться с атопическим дерматитом в дальнейшем будет значительно сложнее.
Вторая стадия: детский период
Протекает в возрасте 2–13 лет. Картина заболевания меняется. Кожа уже не мокнет, очаги поражения – застойного красного цвета с синюшным оттенком. Они перемещаются в локтевые и подколенные сгибы, в заушные области, на заднюю поверхность шеи, сгибательные поверхности голеностопных и лучезапястных суставов. Появляется уплотнение кожи с усилением кожного рисунка. Так как в период обострений ребенок страдает от мучительного зуда, кожа покрыта расчесами (экскориациями). После их заживления остаются пигментные или депигментированные пятна. Верхние и нижние веки ребенка приобретают характерный землистый оттенок, иногда формируется дополнительная складка нижнего века.
Третья стадия: подростковый и взрослый периоды
Начинается с 13 лет. Процесс окончательно приобретает хронический характер. Это заметно по синюшной окраске кожи в очагах поражения, ее уплотнению и усилению кожного рисунка. Узелки расположены настолько близко, что сливаются в единое образование. По старой классификации эта стадия болезни называлась диффузный нейродермит.
Обострения и ремиссии
В каждом возрастном периоде выделяют стадии обострения и ремиссии. Во время ремиссии ребенок не предъявляет никаких жалоб, на коже нет признаков острого воспаления. Имеются лишь следы от предыдущих обострений. Продолжительность ремиссии зависит от соблюдения больным профилактических мер и диеты.
Почему возникает атопический дерматит
Большое значение в развитии атопического дерматита отводят генетической предрасположенности. Особую роль придают наследованию патологии ферментных систем желудочно-кишечного тракта с нарушением процесса обработки пищи, в результате чего образуются токсины. Они всасываются в стенку кишечника и разносятся по всему организму. На чужеродный компонент кожа реагирует иммунным воспалением. Возрастает количество иммунных клеток, отвечающих за защиту от вредоносных агентов. В какой-то момент эта защита становится чрезмерной и начинается аллергическая реакция организма даже на безобидные факторы – пищу, пыльцу растений, пыль, шерсть и прочее.
Другим фактором, тесно связанным с обострениями атопического дерматита, является стресс. Поэтому для продления ремиссий больным рекомендуется избегать ситуаций, связанных с эмоциональными нагрузками.
Правила ухода за кожей
Специальная косметика
Для больных атопическим дерматитом огромное значение приобретает правильный уход за кожей. Она нуждается в смягчающих и увлажняющих средствах с успокаивающими и заживляющими компонентами. Кожа атопиков крайне чувствительна и может неадекватно среагировать на незнакомый компонент в креме. Поэтому лучше выбирать средства без запаха с пометкой «для чувствительной кожи». Желательно пользоваться аптечной косметикой, так как многие фирмы производят специальные серии ухода за атопичной кожей.
Варианты: бальзам Lipicar Baume Up от La Roche Posay (ориентировочная стоимость – 1 055 руб.); смягчающий крем для сухой и атопичной кожи Trixera+ от Avene (ориентировочная стоимость – 800 руб.); ультрагидратирующая гидролипидная эмульсия от ТОПИКРЕМ (ориентировочная стоимость – 860 руб.).
Тест на переносимость средств
Любое новое средство нужно проверить на переносимость для конкретного больного. С этой целью крем, эмульсию и т. п. наносят в малой дозе на сгиб локтя и оставляют на 24 часа. Если по истечении срока на обрабатываемом участке не появилось покраснения и зуда, то средством можно смело пользоваться.
Гигиена и быт
После каждого приема душа нужно нанести на кожу смягчающий крем. Летом необходимо пользоваться солнцезащитными кремами для профилактики солнечных ожогов.
При домашних работах, связанных с моющими средствами, обязательно надевать два вида перчаток: сначала хлопчатобумажные, а на них – пластиковые (не резиновые!). Работать в перчатках можно не более 20 минут.
Одежда из натуральных тканей
Одежда больного должна быть преимущественно из натуральных мягких хлопчатобумажных тканей. Синтетика и грубые волокна могут вызвать обострение болезни. Нельзя носить шерсть, мех и другие ворсинчатые материалы.
Диета при атопическом дерматите
Соблюдение гипоаллергенной диеты – краеугольный камень для больных атопическим дерматитом, особенно в период обострений. Если не придерживаться определенного режима питания, бессильны даже лучшие лекарственные препараты.
Запреты и ограничения в рационе
Существует ряд продуктов, которые должны быть исключены из рациона атопиков. Это шоколад, цитрусовые, мед, рыба, черная и красная икра, морепродукты, коровье молоко, яйца, сыры, копчености. Также недопустимы маринованные и консервированные продукты, острое, соленое, пряное, красные овощи и фрукты, квашеная капуста, щавель, баклажаны, сельдерей, сухофрукты. Исключаются газированные напитки, соки, компоты из запрещенных ягод и фруктов, кофе, какао, алкоголь, а также выпечка и конфеты.
Необходимо ограничить употребление гречки, пшеницы, ржи, кукурузы, жирной свинины, конины, баранины, индейки, кролика, зеленого перца, картофеля, бобовых.
Щадящее меню
Можно употреблять кисломолочные продукты, нежирные сорта свинины и говядины, курицу – в отварном или тушеном виде, печень, почки, легкие, хлебцы (рисовые, гречневые). Безопасны каши из риса, овсянки, манки и перловки, зеленые фрукты и овощи, сливочное масло. Пить можно несладкий некрепкий чай, отвар шиповника, компоты из разрешенных фруктов, минеральную воду без газа. Кроме того, для каждого больного возможны свои непереносимые продукты, которые находятся в списке разрешенных. Они выявляются опытным путем.
У маленьких детей преимущественным является грудное вскармливание. При этом гипоаллергенную диету должна соблюдать мама.
В семьях, где у обоих родителей есть проявления аллергии, риск
развития у ребенкаатопического дерматита составляет 60–80%, где
болеет один родитель – 40–50%, где оба здоровы – 10–20%.
Самые эффективные лечебные средства и методики
В период обострения лечение больных атопическим дерматитом производится по следующей схеме:
- устранение очагов хронической инфекции (бактериальной, вирусной, грибковой, паразитарной) – часто хронический гайморит, отит или другой очаг поддерживают иммунный конфликт в организме;
- антигистаминные средства – лучше использовать препараты последнего поколения, которые не вызывают сонливости и других побочных эффектов;
- дезинтоксикация – выведение из организма токсинов;
- иммунодепрессанты – при распространенном процессе для купирования агрессивной реакции организма;
- ферменты и эубиотики – для нормализации работы желудочно-кишечного тракта;
- наружная терапия – примочки, присыпки, кортикостероидные и другие противовоспалительные средства, при необходимости с добавками антибиотиков и антимикотических препаратов;
- физиотерапия – занимает особое место в лечении атопического дерматита, позволяет значительно уменьшить сроки излечения и восстановления кожи;
- селективная фототерапия и фотохимиотерапия – нормализуют ответ иммунной системы на раздражитель;
- узкополостная средневолновая ультрафиолетовая терапия.
Виктория Алекаева, врач-дерматовенеролог, косметолог: «Кожа больных атопическим дерматитом крайне чувствительна к внешним воздействиям. Во избежание обострения болезни необходимо избегать влияния аллергенов, на которые реагирует больной. Это могут быть пыльца растений, шерсть кошек и собак, домашняя пыль и прочее. Нужно тщательно следить за состоянием кожи, пользуясь исключительно гипоаллергенными продуктами. Не рекомендуется без необходимости пробовать новые средства».
Эксперт: Виктория Алекаева, врач-дерматовенеролог, косметолог
Автор: Елена Кобозева, врач-дерматовенеролог, косметолог
В материале использованы фотографии, принадлежащие shutterstock.com
Источник
Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
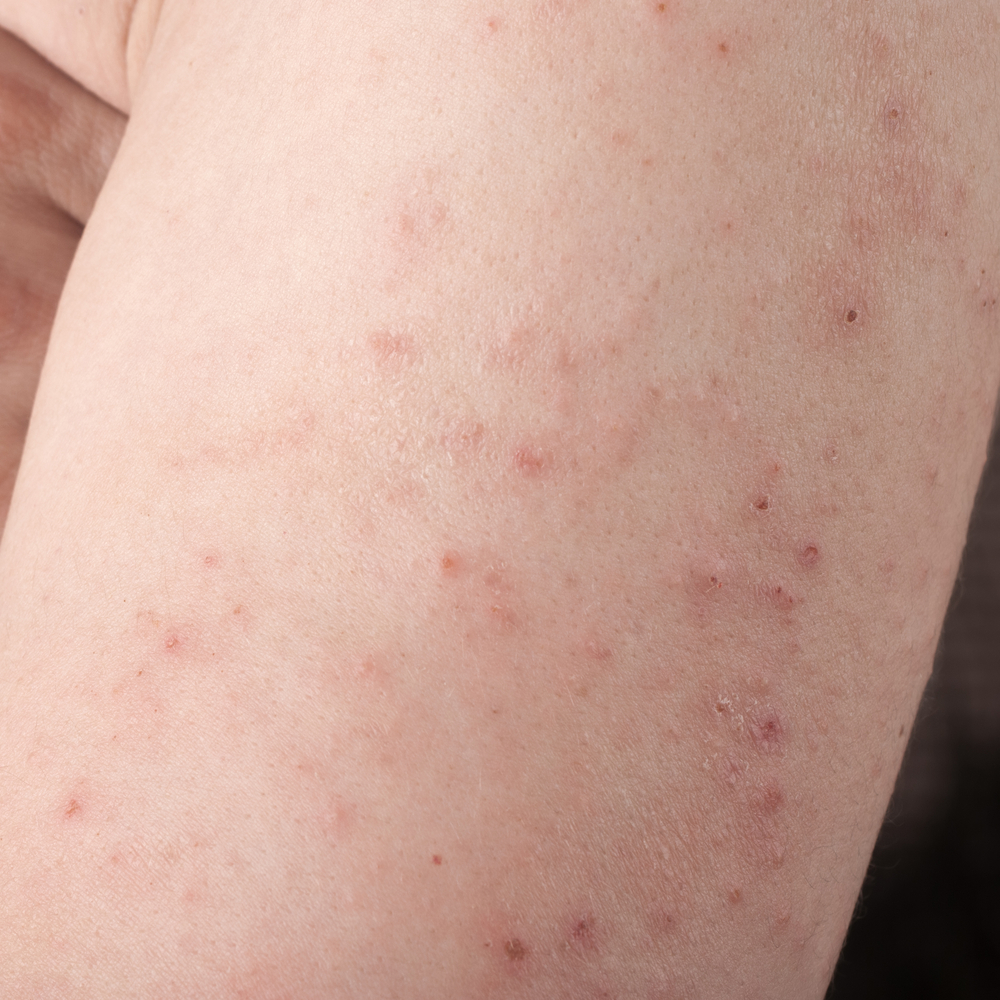
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Источник


