Дифференциальная диагностика чесотки и атопический дерматит

- Атопический дерматит
- Об атопическом дерматите
/
Дифференциальную диагностику проводят с себорейным дерматитом, аллергическим и контактным дерматитом, чесоткой, монетовидной экземой, псориазом, проявлениями иммунодефицита и рядом наследственных заболеваний.
Себорейный дерматит. У детей первых месяцев жизни бывает трудно отличить атопический дерматит от себорейного дерматита, особенно при первых проявлениях заболевания. Высыпания при себорейном дерматите характеризуются гиперемией и шелушением в складках (носогубных, за ушами, шейных, подмышечных, пахово-бедренных) и на волосистой части головы, зуд редкий и слабый.
Аллергический дерматит возникает при повторном контакте с аллергеном, на который развилась сенсибилизация. Высыпания в виде эритемы, отечности, папул и везикул могут появляться не только в местах контакта с аллергеном, но и на отдаленных участках. При правильном лечении высыпания быстро разрешаются.
Отличается от атопического дерматита отсутствием типичной локализации, преимущественно экссудативными высыпаниями, но может быть и начальным проявлением атопического дерматита. Сомнения разрешаются в процессе наблюдения.
Контактный дерматит ограничивается высыпаниями в месте воздействия раздражающего фактора (высокой и низкой температуры, солнечного ожога, растворов щелочей, кислот и других веществ). Интенсивность эритемы, отечности, появление пузырей и эрозий зависят от силы воздействия.
Чесотка отличается вовлечением в воспалительный процесс ладоней и подошв, наличием крупных узелков в складках кожи (лимфоплазии), преимущественно ночным зудом, отсутствием эффекта от противозудных средств и топических глюкокортикостероидов, наличием заболевания у других членов семьи.
Для монетовидной (нуммулярной) экземы характерно начало заболевания в связи с нарушением целостности кожи (царапины, ссадины, ранки).
При неправильном лечении вокруг них возникают папуловезикулы, пустулы, мокнутие, корочки, расположенные на эритематоз- ном фоне. Высыпания занимают все большую поверхность кожи, сливаются в бляшки, асимметричны, чаще расположены на тыле кистей, предплечьях, плечах, голенях, бедрах, реже на туловище.
При псориазе очаги поражения в виде бляшек с четкими границами и серебристыми чешуйками на поверхности локализуются преимущественно на волосистой части головы, локтях, коленях, лице, области промежности, зуд небольшой или отсутствует. В начальной стадии высыпания могут долго существовать в виде единичного очага на лице или волосистой части головы.
Гистиоцитоз из клеток Лангерганса (гистиоцитоз X, болезнь Леттерера—Сиве) — накопление и (или) пролиферация в очагах поражения клеток с характеристиками эпидермальных гистиоцитов — клеток Лангерганса. Для кожных поражений характерны красновато-коричневые папулы, локализованные на коже головы, за ушами, в подмышечных и паховых складках. На поверхности папул могут быть пузырьки, изъязвления. Только в редких случаях на начальной стадии бывают изолированные поражения кожи, помимо них можно обнаружить язвочки в полости рта, тромбоцитопению, гепатоспленомегалию, поражение костной ткани, легких.
Гипер-IgE-синдром (синдром Джоба—Бакли). В первые 3 мес жизни появляются высыпания в виде мелких папул, пустул, везикул и эритемы на голове, лице, в крупных складках, позже — абсцессов на коже и волосистой части головы, рецидивирующих тяжелых стафилококковых инфекций ушей, носоглотки, легких, кандидоза кожи и слизистых оболочек. Характерны грубые черты лица. Уровень IgE в сыворотке превышает 2000 МЕ/мл.
Некоторые наследственные заболевания также требуют дифференциальной диагностики с атопическим дерматитом.
Обычный аутосомно-доминантный ихтиоз трудно диагностировать на ранних стадиях, в этом помогают семейный анамнез, раннее генерализованное шелушение кожи с отсутствием его в кожных складках, складчатостью ладоней и подошв (неотличимы от атопических ладоней), отсутствием воспалительных изменений и зуда (за исключением сочетания с атопическим дерматитом).
Х-сцепленный синдром Вискотта-Олдрича — рецессивное, сцепленное с полом заболевание, поражающее только мальчиков. Помимо кожных изменений, напоминающих атопический дерматит, регистрируются тромбоцитопения и иммунодефицит. Высыпания располагаются на лице, ушных раковинах, в складках кожи. Кожные признаки тромбоцитопении — петехии, пурпура, носовые кровотечения и диарея с примесью крови.
Признаки иммунодефицита — частые простудные заболевания, воспаление среднего уха.
Синдром Нетертона представляет собой аутосомно-рецессивно наследуемое сочетание высыпаний, не отличающихся по клиническим проявлениям от атопического дерматита и характерных для небуллезной врожденной ихтиозиформной эритродермии, но редко захватывающих весь кожный покров, часто периоральной эритемы, фотодерматита, аномалии строения стержня волоса по типу бамбуковидных волос (trichorrhexis invaginata), часто аминоаци- дурии, катаракты. Синдром существует с рождения.
Новые статьи
» Стронгилоидоз

Стронгилоидоз — хронически протекающий геогельминтоз с преимущественным поражением ЖКТ и общими аллергическими проявлениями.
Основной источник заражения стронгилоидозом — больной человек. Некоторые… перейти
» Трихинеллез

Трихинеллез у человека — это острый зооноз с природной очаговостью, протекающий с лихорадкой, мышечными болями, отеком лица, кожными высыпаниями, высокой эозинофилией, а при тяжелом т… перейти
» Энтеробиоз

Энтеробиоз — кишечный гельминтоз, вызываемый мелкой нематодой Enterobius vermicularis, со стертым и невыраженным течением, наиболее распространенный признак которого — перианальный зуд, возникающий на… перейти
» Аскаридоз

Аскаридоз — кишечный гельминтоз, вызываемый нематодой Ascaris lumbricoides, протекающий с поражением ЖКТ, интоксикацией, аллергическими реакциями.
Аскаридоз — один из самых распространенных гельмин… перейти
» Альвеококкоз

Альвеококкоз (Alveococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепней Echinococcus multilocularis, с хроническим прогрессирующим течением, развитием в печени и других органах мн… перейти
» Эхинококкоз

Эхинококкоз (Echinococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепня Echinococcus granulosus, характеризуемый хроническим течением и развитием преимущественно в печени, реже в л… перейти
Источник
Чесотка. Диагностика и лечение
• В мире регистрируется 3 млн случаев чесотки в год. В некоторых тропических странах заболевание является эндемическим.
• Чесотка обычно встречается у детей, бездомных людей и лиц с иммунодефицитным состоянием.
• Заболевание чаще всего регистрируется в социальных учреждениях.
• У людей чесотку вызывает клещ Sarcoptes scabiei, облигатный паразит человека.
— Зрелая особь паразита проводит весь свой жизненный цикл (около 30 дней) в эпидермисе. После спаривания самец погибает, а самка прорывает ходы в поверхностных слоях кожи, выделяя экскременты и откладывая яйца.
— Клещи продвигаются по поверхностным слоям кожи, выделяя протеазы, разлагающие роговой слой.
— У инфицированных лиц обычно насчитывается ме нее 100 особей паразитов. Однако при иммунодефиците количество клещей может достигать 1 млн. Иммунодефицит предрасполагает к заболеванию крустозной чесоткой, называемой также норвежской.
• Передача инфекции обычно происходит при прямом контакте с кожей зараженного человека.
• Вне эпидермиса клещи могут существовать в течение 3 дней, чем иногда обусловливается передача инфекции через постельное белье и одежду.
• Инкубационный период при первичной инфестации составляет в среднем 3—4 недели. У сенсибилизированных лиц симптомы заболевания могут проявиться уже через несколько часов после заражения.
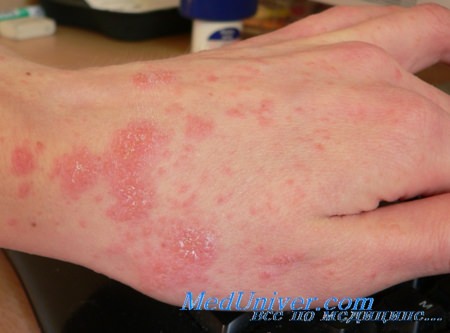
Диагностика чесотки
• Основным клиническим признаком этого заболевания является зуд.
• К кожным симптомам относятся папулы, узлы, чесоточные ходы и, редко, везикуло-пустулы.
• Грудные дети и дети младшего возраста могут проявлять раздражительность и плохо есть.
• Сильное подозрение па чесотку должны вызывать пустулы/узлы, локализованные вокруг подмышечной области, области пупка, а также на половом члене и мошонке.
• Классическая локализация чесотки включает следующие участки тела: межпальцевые промежутки, запястья, лодыжки, область талии, паховую и подмышечные области, ладони и подошвы.
— Может отмечаться поражение наружных половых органов.
— У детей в некоторых случаях поражается кожа головы.
• Исследование материала с минеральным маслом под световым микроскопом позволяет установить однозначный диагноз при идентификации клещей, яиц или экскрементов, обнаружить которые иногда весьма непросто, в связи с чем исследование может занять много времени. Если выявить указанные признаки заражения не удается, исключать чесотку в клинически подозрительных случаях не следует. При рецидиве найдется однозначное подтверждение вашего диагноза.
• Для поиска «черной точки» в конце чесоточного хода можно использовать дерматоскопию. Черпая точка в конце клещевого хода — это самка чесоточного клеща.
• Для выявления чесотки можно также использовать видеодерматоскопию. Видеодерматоскопия позволяет получить увеличенное изображение кожи при прямом освещении с увеличением в 100-600 раз, что позволяет четко визуализировать клещей и яйца. Эта неинвазивная методика не причиняет боли.
Биопсия необходима только в редких случаях, когда наблюдаются признаки других заболеваний.
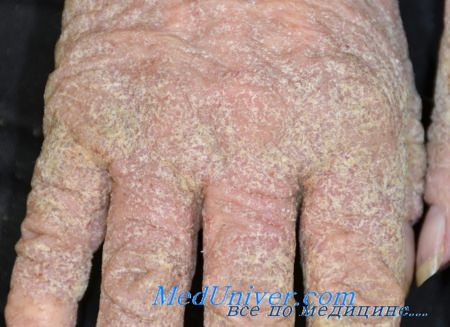
Дифференциальная диагностика чесотки
• Атопический дерматит. Ведущим симптомом как при атопическом дерматите, так и при чесотке является зуд. Локализация пораженных участков помогает различить эти заболевания. При чесотке отмечаются чесоточные ходы, в анамнезе — больные члены семьи. Атопический дерматит у детей часто ограничен сги бательными и разгибатсльными поверхностями конечностей. У взрослых основным местом поражения являются кисти рук.
• Контактный дерматит. Для этого заболевания характерны папулы и везикулы на фоне ярко-красной кожи, что при чесотке бывает редко. Хронический контактный дерматит часто приводит к шелушению и лихенификации, но не вызывает такой зуд, как чесотка.
• Себорейпый дерматит проявляется папулосквамозными высыпаниями с чешуйками и корками, локализация которых ограничена участками кожи, богатыми кожным салом. К ним относится волосистая часть головы, лицо, область за ушами и интертригинозные участки. Зуд обычно слабый или отсутствует.
• Небуллезное импетиго. Ведущим признаком этого заболевания являются корки медового цвета. Поскольку чесоточные ходы могут вторично инфицироваться, оба диагноза могут существовать одновременно.
• Укусы членистоногих насекомых. Следы от укусов часто бывают точечными, что позволяет дифференцировать их от чесотки.
• Акропустулез детей грудного возраста. Везикуло-пустулезные рецидивирующие высыпания ограничены областью кистей, запястий, стоп и лодыжек. У детей старше двух лет заболевание встречается редко.
Лечение чесотки
• Лечение включает применение противоскабиозного и противозудного препаратов’.
• Крем перметрина 5% (Elimite, Acticin) по данным Кокрановского систематизированного обзора — наиболее эффективный способ лечения. Крем наносится от шеи вниз (включая голову, если она поражена) и смывается через 8-14 часов. Обычно препарат применяется на ночь. Эффективность лечения возрастает при повторном применении препарата через 1-2 недели. К сожалению, устойчивость клещей к перметрину растет.
• Ивермектин — системный препарат для лечения стойкой или крустозной чесотки. Исследования показали его эффективность и безопасность. В большинстве случаев применялась однократная доза ивермектина 200 мкг/кг. Некоторые специалисты рекомендуют повторно применить эту дозу через одну неделю. Обратите внимание, что Федеральное агентство контроля лекарств не разрешает применять этот препарат детям с весом менее 15 кг.
• Для облегчения зуда применяются дифенгидрамин, гидроксизин и слабые стероидные кремы. Важно отметить, что зуд может сохраняться в течение 1-2 недель после успешного завершения лечения, поскольку мертвые клещи и их яйца продолжают сохранять антигенные свойства, вызывающие стойкое воспаление.
• Стандартным компонентом любой терапии является обеззараживание окружающей среды.
— Одежду, постельное белье и полотенца следует подвергнуть машинной стирке в горячей воде.
— Одежду и другие предметы, например, чучела животных, которые нельзя стирать, необходимо обработать средствами химчистки и выдержать в пластиковых мешках в течение недели.
• Все члены семьи и другие лица, проживающие в зараженном доме, должны подвергнуться лечению. Неполное излечение прраженных лиц обычно приводит к рецидивам заболевания в семье.
• К другим, менее эффективным средствам относится бензилбензоат, кротамитон, линдан и синергизированные натуральные перметрины.
• При признаках бактериальной суперинфекции необходимы антибиотики.
Рекомендации больным с чесоткой:
• Пациенту следует избегать прямого контакта с другими лицами, например, спать с ними в одной постели до тех пор, пока не завершится первый курс лечения.
• Пациенты могут вернуться в школу и на работу через 24 часа после первого курса лечения.
• Пациента необходимо предупредить о том, что зуд может сохраняться после успешного лечения в течение 1-2 недель, но если симптомы наблюдаются к концу третьей недели, следует обратиться к врачу.
• Наблюдение показано в тех случаях, когда симптомы не разрешаются.
• У лиц с крустозной чесоткой желательно оценить иммунологический статус.
Клинический пример чесотки. Нa прием к врачу привели двухлетнего мальчика с сильным зудом и корками на руках. Зудящая сыпь наблюдалась также на всем теле маленького пациента. Заболевание возникло у ребенка в двухмесячном возрасте, в связи с чем его многократно лечили от чесотки. У других взрослых и детей в доме также отмечаются зуд и высыпания. Предыдущие попытки лечения сводились к применению местных препаратов. Были по лучены соскобы кожи, в которых обнаружены клещи и их экскременты. Ребенку и всем членам семьи одновременно назначили ивермектип, и норвежская чесотка разрешилась как у детей, так и у взрослых. Мальчику была назначена повторная доза ивермектина для профилактики рецидива.
— Также рекомендуем «Кожная мигрирующая личинка. Диагностика и лечение»
Оглавление темы «Поражения кожи»:
- Чесотка. Диагностика и лечение
- Кожная мигрирующая личинка. Диагностика и лечение
- Атопический дерматит. Причины и диагностика
- Лечение атопического дерматита. Профилактика
- Контактный дерматит. Причины и диагностика
- Лечение контактного дерматита. Профилактика
- Экзема кистей. Причины красноты, сухости, трещин кистей
- Лечение экземы кистей. Терапия сухости, трещин и красноты кистей
- Психогенный дерматоз — нейродермит. Причины и диагностика
- Лечение нейродермита — психогенных дерматозов. Профилактика
Источник
Дифференциальный диагноз атопического дерматита представляет собой сложную задачу и требует от врача знаний о заболеваниях различной этиологии: дерматиты, иммунодефицитные состояния, наследственные, паразитарные, грибковые и бактериальные, инфекционные заболевания, метаболические нарушения, дерматозы, с неясной этиологией. В статье изложены основные диагностические критерии этих состояний.
Differential diagnosis atopic dermatitis
Differential diagnosis of atopic dermatitis is a complex task and requires a doctor`s knowledge of diseases of different etiologies: dermatitis, immunodeficiency, hereditary, parasitic, fungal and bacterial, infectious diseases, metabolic disorders, dermatitis, with an unclear etiology. The article outlines the main diagnostic criteria for these conditions.
Атопический дерматит (АтД) — заболевание кожи, проявляющееся у детей с наследственной предрасположенностью к атопическим заболеваниям, с возрастными особенностями локализации и морфологии очагов воспаления, протекающее с кожным зудом и обусловленное гиперчувствительностью к аллергенам, неспецифическим раздражителям, имеющее хроническое рецидивирующее течение.
Диференциальная диагностика АтД даже у опытного врача нередко вызывает определенные трудности, которые связаны с полиморфизмом морфологических элементов на коже больного. Необходимо проводить очень подробный анализ полученных данных — учитывать семейный и алергологический анамнез, клинические проявления на коже, возрастные периоды заболевания. К основным критериям диагностики АтД относят зуд, типичную морфологию и локализацию высыпаний, резистентность к проводимой терапии, наличие сопутствующей атопии — астмы, аллергического (атопического) ринита, возникновение первых признаков заболевания в раннем детском возрасте, наличие наследственной предрасположенности и семейной атопии.
В грудном возрасте АтД нужно дифференцировать с дерматитами различной этиологии (пеленочным, перианальным, горшечным, младенческим себорейным, кандидозным), опрелостями, интертриго, везикулопустулезом, герпетиформной экземой, десквамативной эритродермией Лейнера, нарушением триптофанового обмена, синдромом Вискотча — Олдриджа.
В раннем детском возрасте АтД необходимо дифференцировать со стрептодермией, дерматомикозами, строфулюсом, псориазом, чесоткой, нуммулярной экземой. В более старшем возрасте (пубертатном) АтД дифференцируют с клиникой дерматитов (себорейного, периорального контактного аллергического), чесоткой, токсикодермией, строфулюсом, псориазом, а в юношеским возрасте — с лишаем Видаля.
В любом возрасте при дифференциальной диагностике АтД необходимо помнить о дерматитах (контактный аллергический), микробных экзематидах, крапивнице и чесотке.
Десквамативная эритродермия Лейнера — тяжелое заболевания неясной этиологии, поражающее детей первых месяцев жизни на фоне аллергических заболеваний. Кожный процесс локализуется в естественных складках, на волосистой части головы, бровей, на туловище, где отмечается инфильтрация, трещины, себорейные чешуйки, генерализованная эритема, различной интенсивности зуд. Клинические проявления прогрессируют на фоне анемии, гипотрофии, синдрома мальабсорбции, сепсиса. В клиническом анализе крови выявляется лейкоцитоз, увеличение СОЭ, имеется повышение уровня общего и специфических IgE.
Контактный дерматит развивается в результате аллергических реакций на химические агенты окружающей среды (химические соединения, металлы, резина, дихромат калия, консерванты, косметические средства, лекарственные препараты местного действия) в любом возрасте. Характеризуется в острой форме эритемой, везикулами, мокнутием, а в хронической форме — шелушением и лихенификацией на фоне гиперемии. Кожный процесс локализуется в месте воздействия на кожу контактных аллергенов, имеет четкие границы. К примеру, в области паха и ягодиц (при пеленочном или горшечном дерматите), в области нижних конечностей (при ношении обуви, в результате контакта с резиной, кожей, металлом), на шее (от контакта с одеждой или украшениями), на лице (в результате применения косметических или лекарственных средств). Обострение процесса провоцируется воздействием причинных факторов. Пеленочный дерматит развивается у детей только в грудном возрасте в связи с раздражением мочой, фекальными массами кожи ягодиц, промежности, бедер при недостаточном уходе за ребенком. Характеризуется папуло-лентикулярной эритемой, папулезно-везикулезной и гнойничковой сыпью, мацерацией кожи. Отмечается выраженный зуд. В клиническом анализе крови отмечается эозинофилия разной степени выраженности. При элиминации причиннозначимых факторов клиническая картина в течение нескольких дней довольно быстро исчезает.
Фенилкетонурия проявляется экземоподобными высыпаниями и выраженной болезненностью на фоне нарастающей умственной отсталости, судорог, слезотечения, гиперкератоза и т.п.
У детей раннего возраста дифференциальный диагноз проводится со строфулюсом, который развивается на фоне аллергии к пищевым продуктам, лекарствам и характеризуется появлением волдырей с сильно зудящими папулами в центре. Также характерны серопапулы (на верхушке папул заметны мелкие пузырьки) с образованиеми эрозий, геморрагических корок. Через 6-12 часов исчезают волдыри, корки. Типичные места локализации — туловище, разгибательные поверхности конечностей, ягодицы.
Для дифференциальной диагностики с себорейным дерматитом необходимо учитывать, что это заболевание имеет четкую возрастную зависимость и возникает на фоне себорейного диатеза, не имеет наследственной предрасположенности. Первый пик наблюдается у детей первых трех месяцев жизни с гнейсом и милиумами на носу. Гнейс характеризуется жирным характером чешуек. Кожа вокруг легко раздражается и может инфицироваться условно-патогенной флорой. Но если поражение сохраняется более 6 месяцев, его расценивают как проявление АтД.
Второй пик наблюдается в юношеском возрасте, когда появляются очаги на лице, груди, спине, в паху. Основное отличие себорейного дерматита от АтД состоит в отсутствии лихеноидных папул и лихенификации, при наличии желтого цвета чешуек с запахом прогорклого сала и слабом зуде, а также отсутствие связи с действием аллергена.
Наследственные нарушения обмена триптофана связаны с генетически обусловленными ферментопатиями, которые передаются по аутосомно-рецессивному типу. Заболеваение начинается в раннем возрасте в результате уменьшения всасывания триптофана в проксимальных канальцах почек, слизистой оболочки тонкой кишки и накоплению токсических метаболитов триптофана. В анамнезе отмечаются дерматиты, бронхиальная астма, новообразования, расстройство психики, сахарный диабет, туберкулез. У детей раннего возраста гиперемия, отечность, везикулы, мокнутие, корки и себорея локализуются на лице, разгибательных поверхностях конечностей, туловище, ягодицах. У детей старшего возраста гиперемия, инфильтрация, склонные к слиянию папулы, лихенификация и экскориации локализуются в параорбитальной области, на шее, туловище, сгибательных поверхностях конечностей, в области суставов, «декольте». Течение болезни прогрессирует и сочетается с неврологическими расстройствами (мозжечковая атаксия, истерия, снижение интеллекта, эмоциональная лабильность, страхи), аллергическими заболеваниями органов дыхания, реактивным панкреатитом, гепатитом, синдромом мальабсорбции. В клиническом анализе крови может быть эозинофилия, уровень общего и специфических IgE повышены.
Синдром гипериммуноглобулинемии Е (Синдром Джоба) — симптомокомплекс, передаваемый по аутосомно-рецессивному типу, характеризующийся увеличением в сыворотке IgE, дефектом фагоцитоза, сопровождающийся клиническими проявлениями АтД, подкожными абсцессами и другой инфекционной патологией. При сборе анамнеза вывляются аллергические, рецидивирующие инфекционные и воспалительные заболевания.
На фоне угнетения фагоцитарного звена иммунитета, незавершенности фагоцитоза, повышения IgE в сыворотке крови заболевание начинается в раннем возрасте. У детей раннего возраста везикулы, мокнутие, корки, себорея поражают лицо, разгибательные поверхности конечностей, туловище, ягодицы. У детей старшего возраста гиперемия, инфильтрация, склонные к слиянию папулы, лихенификация, экскориации поражают параорбитальную область, шею, сгибательные поверхности конечностей, область суставов, «декольте», туловище.
Течение болезни прогрессирует и сочетается с бронхиальной астмой, аллергическим ринитом, подкожными абсцессами (преимущественно стафилококковой этиологии), пневмониями, кандидозом кожи и слизистых оболочек. В клиническом анализе крови выявляются лейкоцитоз, увеличение СОЭ, имеется резкое повышение уровня общего и специфических IgE.
Синдром Вискотча — Олдриджа — комбинированная иммунологическая недостаточность с преимущественным поражением Т-клеточного иммунитета. В анамнезе аллергические заболевания, кровоточивость, онкологические процессы. Тип наследования — аутосомно-рецессивный, сцепленный с полом, болеют мальчики. Болезни начинаются в раннем возрасте на фоне комбинированной иммунологической недостаточности. Эритема, везикулы, мокнутие, корки проявляются на лице, при распространенном кожном процессе на разгибательных поверхностях конечностей, туловище, ягодицах.
Болезнь прогрессирует в сочетании с рецидивирующими гнойными инфекциями (отиты, пневмонии с геморрагическим компонентом), бронхиальной астмой, анемией, гипотрофией, сепсисом. В клиническом анализе крови выявляются тромбоцитопения, уменьшение диаметра тромбоцитов, имеется повышение уровня общего и специфических IgE.
Наиболее часто приходится дифференцировать АтД с чесоткой, характеризующейся ночным выраженным упорным зудом, расчесами, папуловезикулами, корочками и образованием «чесоточных ходов» в виде небольших сероватых, слегка возвышающихся, прямых или изогнутых полосок с пузырьком на конце, в котором находится самка.
Заражение происходит при контакте с больным человеком. Излюбленной локализацией являются участки с тонкой нежной кожей — межпальцевые складки кистей, подкрыльцовые впадины, лучезапястные сгибы, нижняя часть живота и спины, внутренняя поверхность бедер, половые органы у мальчиков. У грудных детей типичными местами локализации являются также ладони, подошвы, лицо, шея. На фоне расчесов нередко присоединяется стрептодермия или стафилодермия. Диагноз подтверждается обнаружением чесоточного клеща при лабораторном исследовании. В клиническом анализе крови может быть эозинофилия.
АтД необходимо дифференцировать с псориазом, который не встречается у детей раннего возраста, характеризуется мономорфными розово-красными папулами, покрытыми серебристо-серыми чешуйками, которые локализуются в типичных местах (разгибательной поверхности конечностей, на локтевых, коленных суставах, крестце, волосистой части головы). При поскабливании папул определяется положительная «псориатическая триада» — симптомы «стеаринового пятна», «терминальной пленки» и «кровяной росы».
Клинические проявления имеют сезонность (зимний, летний, внесезонный тип). Из сопутствующих заболеваний отмечается патология костно-суставной системы. Зуд бывает разной степени выраженности. В клиническом анализе крови в тяжелых случаях отмечаются лейкоцитоз, увеличение СОЭ, иммунологические показатели не изменены.
АтД дифференцируют с красным плоским лишаем, который характеризуется мономорфными мелкими полигональными папулами красновато-фиолетового цвета, с плоской восковидно блестящей поверхностью и пупкообразным вдавлением в центре. Излюбленная локализация папул на сгибательных поверхностях предплечий, лучезапястных суставах, передней поверхности голеней, медиальной поверхности бедер, слизистой щек. После обработки папул водой или растительным маслом выявляются перламутровые зерна, полоски, сетка Уикхема. При дифференциальной диагностике учитываются характерный цвет папул, полигональная форма, пупковидное вдавление, сетка Уикхема, локализация сыпи на слизистых оболочках, чего не встречается при АтД.
Герпетиформная экзема Kапоши встречается чаще, чем диагностируется, она развивается при контакте ребенка с родителями и другими больными простым герпесом типа А. Он вызывает поражение кожи вокруг рта и носа, слизистых верхних дыхательных путей. Реже встречается тип В, поражающий кожу вокруг половых органов, области бедер, ягодиц и слизистых оболочек половых органов.
Заболевание начинается остро, состояние тяжелое за счет интоксикации, вялость, отказ от пищи, беспокойство, гипертермия до 410С, которые трудно коррегировать. Ha коже лица и кистей рук появляются пузырьки размером с мелкую горошину, наполненные серозным содержимым на фоне экзематозно-эритематозных поражений, характерных для АтД. При генерализованной форме они локализуются на коже туловища и верхних конечностей. Пузырьки могут превратиться в пустулы.
На 2–3-й день на элементах сыпи появляются пупковидные западения в центре и валикообразно приподнятые края. Затем на их месте образуются геморрагические корочки, кровотечение, эрозии и трещины. Могут быть высыпания на слизистой глаз, ротовой полости. Возможен судорожный синдром, реактивный панкреатит. При наслоении экземы Капоши проявления АтД ослабевают, но вновь обостряются, как только начинается улучшение состояния и нормализуется температура.
У детей старшего возраста АтД дифференцируют с микробной экземой, протекающей с упорными рецидивами, по типу монетовидной экземы, с папуло-везикулезными высыпаниями, возникающими на фоне микробной сенсибилизации к пиококкам. Имеются следующие морфологические элементы — везикулы, корки, пустулы. Полигональные лихеноидные папулы отсутствуют. Кожный процесс характеризуется умеренным зудом, отечностью, монетовидные очаги с четко очерченными фестончатыми границами, насыщенно красного цвета, сплошным мокнутием без «серозных колодцев» располагаются ассиметрично на нижних конечностях, кистях рук, туловище. Течение болезни часто острое, на фоне хронических очагов инфекции. В клиническом анализе крови выявляются лейкоцитоз, увеличение СОЭ.
Розовый лишай (заболевание кожи из группы инфекционных эритем неясной этиологии) часто возникает на фоне простудных заболеваний. Кожный процесс локализуется по линиям Лангера — на туловище, конечностях. Болезнь начинается с появления первого элемента сыпи («материнская бляшка») в виде круглого пятна («медальона») розового цвета диаметром 2 см и более. Его центральная часть имеет желтоватый оттенок, нежную атрофию и мелкое шелушение. При сдавливании «материнской бляшки» атрофичная кожа собирается в мелкие складки («симптом папиросной бумаги»). Вскоре вокруг первого элемента сыпи появляются мелкие овальные множественные пятна 5-10 мм в диаметре, в центре которых имеются сухие складчатые чешуйки, а по периферии — красная кайма. Их появление провоцируют интенсивное растирание, трение, ношение грубой одежды, использование веника в горячей бане.
Грибковая (микотическая) аллергия проявляется у детей старшего возраста при различных грибковых поражениях, вызываемых кандидами, трихофитонами, эпидермофитонами, микроспорами. В результате реакции гиперчувствительности замедленного типа на коже складок, конечностей и туловище появляются эритематозно-сквамозные пятна, папуло-везикулезная сыпь, лихенифицированные бляшки, дисгидроз, уртикарная сыпь на фоне выраженного зуда. Поражение кожи сочетается с хронической патологией ЖКТ и другими поражениями слизистых оболочек (блефаритами, стоматитами, конъюнктивитами, вульвовагинитами). В клиническом анализе крови выявляется эозинофилия разной степени выраженности, уровень общего и специфических IgE (к грибковым аллергенам) повышены.
Моногенные дерматозы, в частности аутосомно-доминантный ихтиоз, часто сочетаются с АтД. При этом обязательно имеется фолликулярный кератоз с роговыми пробками и поражением ладоней и подошв в виде грубой складчатости и утолщения. Сухость и шелушение кожи при АтД возникает за счет трофических нарушений на фоне полиорганной патологии.
Энтеропатический акродерматит представляет собой наследственное заболевание, связанное с нарушением всасываемости цинка вследствие генетически обусловленной энзимопатии, наследуемой по аутосомно-рецессивному типу. В раннем возрасте возникающий дефицит содержания цинка приводит к нарушению функции ферментных систем в организме. После перевода на искусственное вскармливание на коже отмечается гиперемия, отечность, везикуло-буллезные элементы, пустулы, эрозии, язвы, корки.
Морфологические элементы локализуются вокруг естественных отверстий, на ягодицах, в складках, на половых органах, в дистальных отделах конечностей. Клинические проявления могут прогрессировать без связи с сезоном. Из сопутствующей патологии присутствуют хейлит, конъюнктивит, вульвовагинит, баланопостит, алопеция, паронихии, эктропион век, гипотрофия, синдром мальабсорбции, интеркурентные заболевания. В клиническом анализе крови выявляется гипохромная анемия, лейкоцитоз, увеличение СОЭ, уровень общего и специфических IgE повышены.
Простой лишай Видаля возникает в юношеском возрасте без экзематозных высыпаний, в виде лихеноидных очагов, развивающихся на фоне постоянного расчесывания, с характерными образованиями трех зон: центральной лихенификации, зоны лихеноидных папулезных высыпаний и дисхромической зоны.
Таким образом, проблема дифференциальной диагностики атопического дерматита представляет собой сложную задачу, встречающуюся в практике дерматовенеролога, педиатра или аллерголога. Принятие правильного решения требует от врача знаний о заболеваниях с различной этиологией.
Б.А. Шамов, И.Г. Сафиуллина, А.Б. Бешимова, Т.Б. Шамов
Казанский государственный медицинский университет
Республиканский клинический кожно-венерологический диспансер МЗ РТ
Шамов Булат Альфредович — доктор медицинских наук, профессор кафедры дерматовенерологии
Литература:
1. Балаболкин И.И., Гребенюк В.Н. Атопический дерматит у детей. — М.: Медицина, 1999. — 240 с.
2. Торопова Н.П., Синявская О.А. Экзема и нейродермит у детей (современные представления о патогенезе, клинике, лечении и профилактике). — Свердловск, 1993. — 3-е издание. — 447 с.
3. Суворова К.Н., Антоньев А.А., Довжанский С.И. с соавт. Атопический дерматит — Саратов, 1989. — 168 с.
4. Б.А. Шамов, А.Г. Шамова. Атопический дерматит у детей. — Казань: Новое знание, 2006. — 256 с.
Источник


