Дифференциальная диагностика витилиго и склеродермии
.jpg)
Витилиго. Диагностика и лечение
• Витилиго является приобретенной прогрессирующей потерей пигментации эпидермиса.
• Заболевание наблюдается приблизительно у 0,5% населения во всем мире.
• Витилиго может встречаться в любом возрасте, но обычно развивается в возрасте 10 30 лет.
• Витилиго в одинаковой степени поражает мужчин и женщин.
• Заболевание наблюдается у представителей всех рас, но наиболее часто у лиц с темной кожей.
• Аутоиммунное заболевание с деструкцией меланоцитов.
• Генетический компонент отмечается приблизительно в 30% случаев.
• Эмоциональные стрессы и/или травмы кожи провоцируют заболевание или ухудшают его течение (феномен Кебнера).
Диагностика витилиго
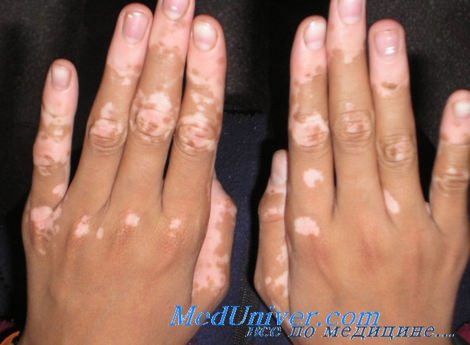
• Пятнистые очаги депигментации с фестончатыми, четко очерченными краями.
• Депигментированиые очаги часто сливаются между собой, со временем занимая обширные площади.
• Депигментированиые очаги более восприимчивы к солнечному ожогу, а загар на нормальной окружающей коже делает их более заметными.

Типичная локализация витилиго:
• Может распространяться по всей поверхности тела, но обычно наблюдается на лице, руках, кистях и гениталиях.
• Обычной является депигментация вокруг естественных отверстий, таких как глаза, рот, пупочная и анальная области.
Анализы при витилиго:
• Показано обследование с целью выявления эндокринных заболеваний, таких как гипер- или гипотиреоидизм (ТСГ) и сахарный диабет (глюкоза крови натощак), поскольку витилиго может сочетаться с этими заболеваниями’.
• Также необходимо исключить пернициозиую анемию и красную волчанку, для чего проводится общий анализ крови и тест на антинуклеарные антитела (AHA).
Биопсия при витилиго. Не показана, за исключением случаев, когда диагноз не ясен, при этом рекомендуется 3-4-мм трепанобиопсия.
Дифференциальная диагностика витилиго
• Белый лишай характеризуется очагами пониженной пигментации с шелушением и невыраженным зудом. Наблюдается у детей младшего возраста, обычно ассоциируется с экземой и улучшается с возрастом.
• Одним из самых ранних признаков губерозного склероза являются гипопигментированные пятна в форме листа рябины с заостренными краями, размер и вид которых не изменяется со временем.
• Гало-невус проявляется в виде ограниченных участков гипопигментации вокруг пигментированного невуса и в типичных случаях возникает у подростков и людей молодого возраста.
• Для идиопатического каплевидного гипомелапоза характерны очаги депигментации по типу конфетти размерами 2-5 мм, расположенные преимущественно па открытых воздействию солнца участках тела.
• Анемический невус — врожденное гипопигментированное пятно или бляшка, размер и локализация которой не изменяются. Он появляется как результат местной гиперчувствительности к катехоламинам, при этом количество меланоцитов не уменьшается. При диаскопии (надавливании предметным стеклом) пораженная кожа не отличается от окружающей кожи. Наличие невуса с момента рождения помогает отличить его от витилиго.
• Депигментированный невус, как правило, наблюдается с рождения или возникает в раннем детском возрасте. Он характеризуется сниженным количеством меланосом при нормальном количестве меланоцитов. В типичных случаях невус имеет зазубренные или выступающие края. Наличие невуса с момента рождения или в раннем детском возрасте помогает дифференцировать его от витилиго.
Лечение витилиго
• Основное внимание следует уделить психологическому стрессу, связанному с этим заболеванием кожи (которое часто расценивается как косметический дефект), поскольку возможность повлиять на само заболевание невелика.
• В ретроспективном исследовании 101 ребенка с витилиго были получены данные эффективности местных кортикостероидов средней и высокой степени активности. У 64% из 101 ребенка наступила репигментация очагов, у 24% не было отмечено никаких изменений и у 11% отмечалось ухудшение по сравнению с исходными данными. Побочные эффекты применения местных стероидов наблюдались в 26% случаев на 81,7 ± 44 день наблюдения. Аномальный уровень кортизола был выявлен у 29% пациентов. У двух пациентов с низким уровнем кортизола был установлен диагноз стероид-индуцированной адреналовой супрессии. Вероятность аномального уровня кортизола у детей с поражением головы и/или шеи была выше в 8,6 раза, чем у детей с поражением других участков кожи. Поэтому попытка местной стероидной терапии при нераспространенном витилиго, очаги которого расположены вне головы или шеи, считается оправданной.
• Для лечения витилиго с некоторым успехом применяется эксимер-лазер с длиной волны 308 нм. В одном проспективном исследовании 14 пациентов степень репигментации при одно-, двух- и трехкратном еженедельном лечении через 12 недель составила 60%, 79% и 82% соответственно. Хотя при трехразовых сеансах в неделю репигментация наступала быстрее, степень конечной репигментации зависела от общего количества процедур, а не от их еженедельной частоты.
• В недавнем обзоре литературы с опорой на требования доказательной медицины было установлено, что проведенные исследования витилиго оказались большей частью описанием отдельных случаев, пилотными и клиническими испытаниями с небольшим количеством пациентов и часто с отсутствием контрольной группы. Имеется лишь несколько рандомизированных контролируемых исследований с высоким уровнем доказательности. Основные выводы этих исследований сводятся к следующему:
• Очаги на лице и шее лучше всего «отзываются» на все виды терапии, в то время как акральпые участки кожи — в меньшей степени.
• При генерализованном витилиго наиболее эффективна фототерапия УФ-Б излучением, которая вызывает самое малое число побочных эффектов; ПУВА-терапия является методом лечения второй линии.
• Эксимер-лазер с хорошим ответом на лечение, является альтернативой УФБ-терапии, особенно при локализованном витилиго на лице; здесь эксимер-лазер может даже превосходить УФБ-терапию по эффективности. При комбинации с местными иммуномодуляторами ответ па лечение ускоряется.
• Местные кортикостероиды являются препаратами выбора при локализованном витилиго. Альтернативными препаратами могут служить местные иммуномодуляторы (такролимус, пимекролимус).
• Успех любого метода лечения зависит от типа и локализации витилиго. На сегодняшний день не существует такого вида терапии витилиго, который можно было бы считать наиболее эффективным.
• Важно контролировать провоцирующие факторы заболевания, такие как сопутствующие заболевания, стресс и травмы кожи.
• Использование солнцезащитных средств предупреждает ожоги депигментированных участков и травму неповрежденной кожи, а также уменьшает контраст между такими очагами.
• Отбеливание непораженной кожи у пациентов с распространенной депигментацией уменьшает контраст с депигментированными очагами и может способствовать благоприятному косметическому эффекту. Для постоянного отбеливания кожи вокруг очагов витилиго назначают монобензиловый эфир гидрохинона в виде 20% крема (Бенокин). Результаты отбеливания необратимы, что повышает риск солнечного ожога кожи.
Рекомендации пациентам с витилиго. Необходимо разъяснить пациенту, что его состояние является доброкачественным, а также ободрить больного, если имеются признаки психологического дистресса.
Основными направлениями последующей терапии являются консультирование и эмоциональная поддержка.
Клинический пример витилиго. К врачу обратилась мать со своим восьмилетним сыном, обеспокоенная появлением участков осветления кожи у ребенка. Витилиго начало развиваться у мальчика вокруг глаз, и мать выразила желание начать предложенное лечение, заключавшееся в применении местного стероидного средства. Также обсуждалась возможность использования ультрафиолета Б узкого спектра действия в случае, если назначенный препарат окажется неэффективным. Матери разъяснили, какие результаты можно ожидать от лечения.
— Вернуться в оглавление раздела «дерматология»
Оглавление темы «Заболевания ногтей и кожи»:
- Вросший ноготь — онихокриптоз. Диагностика и лечение
- Онихомикоз — грибок ногтей. Причины и диагностика
- Дифференциация онихомикоза. Лечение грибка ногтей
- Паронихия — гнойник ногтевого валика. Причины и диагностика
- Дифференциальная диагностика и лечение паронихии. Рекомендации при гнойнике ногтевого валика
- Псориаз ногтей. Причины и диагностика
- Лечение псориаза ногтей. Рекомендации
- Подногтевая гематома — травма ногтя. Диагностика и лечение
- Мелазма. Диагностика и лечение
- Витилиго. Диагностика и лечение
Источник
Здравствуйте уважаемые читатели моего блога!
Я продолжаю свой рассказ о витилиго. Предыдущие мои статьи вы можете прочитать здесь. В этой статье я расскажу вам, как ставится диагноз витилиго и от каких заболеваний его надо отличать (и прокомментирую это).
Содержание:
- Диагноз витилиго
- Анализы на вититиго
- Дифференциальный диагноз витилиго
1. Диагноз витилиго
В основном диагноз витилиго ставится, как и многих заболеваний, клинически, т.е. визуально («глазами»). При классической клинической картине этого вполне достаточно.
В некоторых случаях, когда врач не видит явных очагов депигментации, проводится осмотр кожи в лучах люминисцентной лампы Вуда.
.jpg)
Лампа Вуда
В ее лучах очаги витилиго приобретают интенсивную голубовато-белую окраску, что позволяет выявить не различимые при простом визуальном осмотре очаги витилиго
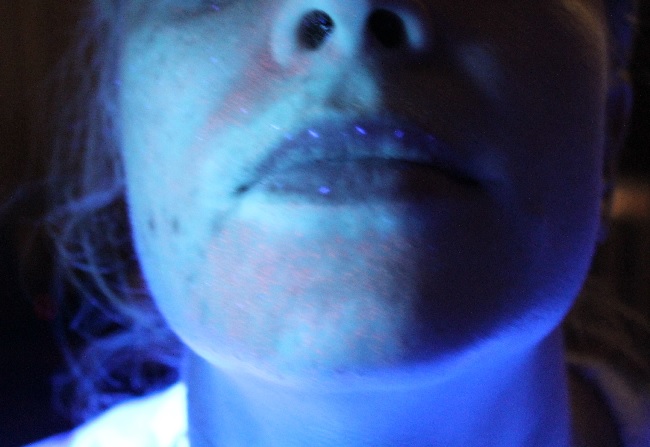
Кожа в лучах лампы Вуда
Взятие кусочка кожи для исследования (биопсия), при витилиго как правило проводится в том случае, если врач подозревает у пациента не витилиго, а, например, склеродермию.
2. Анализы при витилиго
Что касается дополнительного обследования, то общепринятых, обязательных методик обследования пациента с витилиго не существует, т.к. по многим данным считается что «те или иные заболевания у пациентов с витилиго встречаются не чаще чем в популяции людей в целом».
Поэтому чаще нет необходимости назначать пациенту множество анализов и обследований у смежных специалистов, которые к тому же иногда дорогостоящие или не доступны для конкретного пациента (например, если он приехал специально на консультацию к дерматологу из другого города или села) (например, обследовать его на содержание в крови витамина Е, меди, других микроэлементов).
Тем не менее при генерализованных формах витилиго желательно получить консультацию эндокринолога на предмет состояния щитовидной железы (как правило, эта консультация сопровождается УЗИ щитовидной железы и исследованием крови), надо объяснить пациенту, что это заболевание может «поддерживать», «провоцировать» витилиго, т.к. оно имеет схожий патогенез, равно как и другие сопутствующие аутоиммунные заболевания.
При нарушении работы желудочно-кишечного тракта или если пациент проживает в сельской местности, особенно в средней азии желательно пройти исследование кала (копрограмму) на яйца глистов, токсокары, аскариды, которые могут (хотя и не так часто) провоцировать витилиго.
Так же в моей практике встречались случаи, когда пациенты сами обращали внимание врача, например на тот факт, что при приеме гепатопротекторов (эссенциале) у них отмечается точечная репигментация. Естественно такие моменты надо выявлять, рекомендовать пациенту провести обследование в этом направлении и включать эти препараты в комплексную терапию.
Исследования органов зрения и слуха не очень информативны, т.к. несмотря на то, что меланоциты присутствуют во внутреннем ухе, пигментированной части эпителия сетчатки, а так же сосудистого слоя глаза, нет убедительных данных, что их нарушение приводит к тугоухости или нарушению зрения.
Важно не путать обследование которое необходимо для постановки диагноза витилиго и поиска его провоцирующих факторов, о котором я рассказал выше, с обследованием для назначения того или иного метода лечения. Это разные вещи. Например, фототерапию нельзя назначать при катаракте, поэтому если у пациента проблема с глазами, врач может попросить принести пациента заключение от офтальмолога, что ему фототерапия не противопоказана.
Если врач не видит явного отсутствия депигментации, а у пациента имеется очаг (или очаги) кожи который чуть более светлый, чем другая кожа, но пигмент в нем присутствует, то тогда это может быть расценено, как нормальная особенность кожи. Даже существует такой диагноз – идеопатическая меланодермия. Часто это состояние не требует лечения.
3. Дифференциальный диагноз витилиго
Дифференцировать витилиго необходимо с другими заболеваниями, проявляющимися обесцвеченными (частично или полностью) пятнами, т.е. характеризующимися лейкодермой. Под лейкодермой (лейкопатией) понимают отсутствие (амеланоз) или уменьшение (гипомеланоз) количества меланина в коже.
Я не буду подробно останавливаться на заболеваниях и синдромах с которыми необходимо дифференцировать витилиго, т.к. их описание можно свободно найти на страницах интернета.
Хочу только отметить, что дифференцировать витилиго в большинстве случаев достаточно не сложно. Многие другие заболевания, при которых наблюдаются на коже очаги депигментации, имеют еще и различные отклонения во внутренних органах и такие пациенты первично обращаются к другим специалистам (синдром Алеззандрини, синдром Фогта-Коянаги-Харада). Другие заболевания развиваются с рождения (Альбинизм) и имеют еще другие поражения кожи и внутренних органов (синдромы Бурневилля-Прингля, Варденбурга-Кляйна, Чедиака-Штайнбринка-Хигаси и др.).
Единственное, пожалуй, заболевание, с которым иногда путают витилиго это отрубевидный или разноцветный лишай, т.к. после его разрешения у пациентов надолго остаются очаги депигментации.
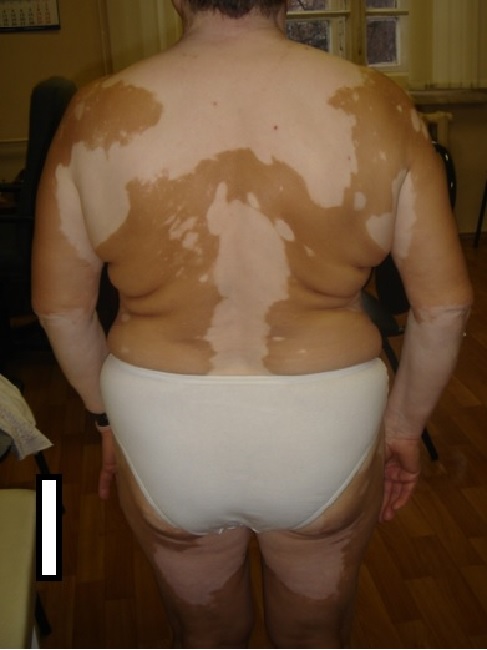
Витилиго
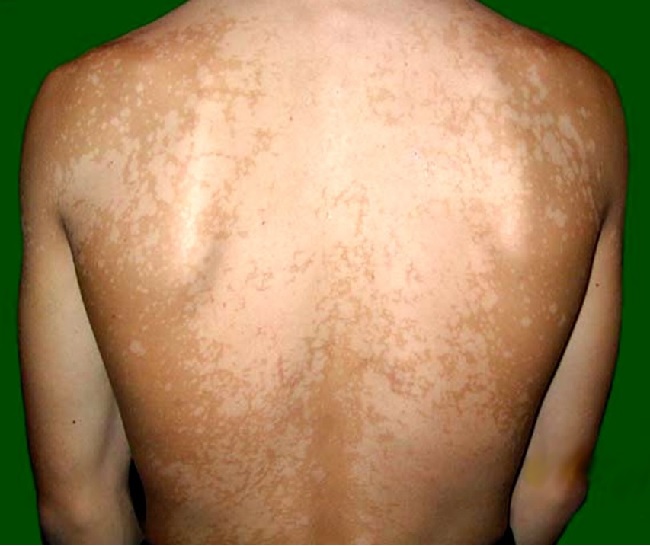
Отрубевидный лишай
Однако опытный врач, по анамнезу заболевания, по его течению и клинической картине (внешнему виду) обычно справляется с этой задачей.
В своей следующей статье я расскажу вам об этом заболевании более подробно.
Жду ваших комментариев и вопросов. Подписывайтесь на мою страничку.
Напоминаю вам, что вы так же можете задать мне личный вопрос на почту в моем блоге, в разделе индивидуальные консультации.
С уважением Константин Ломоносов
Источник
Диагноз основывается на клинической картине: приобретенные, увеличивающиеся в размерах пятна молочно-белого цвета с четкими границами и типичной локализацией.
■биохимический анализ крови (глюкоза, функциональные показатели печени, креатинин).
■Биопсия показана в редких случаях, когда диагноз неясен и клинически нельзя определить вариант дисхромии кожи.
■Определение тироксина, тиреотропного гормона, адренокортикотропного гормона для исключения ассоциированных с витилиго эндокринных нарушений (гипо- или гипертиреоз, болезнь Аддисона) [2, 5].
■Определение антинуклеарных антител для исключения системной красной волчанки, в редких случаях сочетающейся с витилиго.
Заболевание | Особенности клинической картины и анамнеза |
Вторичная лейкодерма при хронических дерматозах: | |
атопический дерматит | Очаги гипопигментации возникают на местах разрешившихся высыпаний типичной локализации; выраженный зуд кожи, сухость кожи; хроническое рецидивирующее течение |
псориаз, красный плоский лишай, экзема | Типичные характер и локализация поражения, сезонность течения |
склеродермия | В области гипопигментных пятен часто наблюдаются воспалительные явления, склероз и/или атрофия кожи |
красная волчанка | Депигментация в очаге сочетается с атрофией кожи, множественными телеангиэктазиями; по периферии сохраняются инфильтрация и гиперпигментация кожи |
Вторичная лейкодерма при инфекционных заболеваниях: | |
разноцветный лишай | Гипопигментация ограничена чаще грудной клеткой, шеей, плечами; положительный микроскопический анализ чешуек на патогенный гриб, положительная йодная проба; в лучах лампы Вуда высыпания люминесцируют зеленовато-золотистым или розоватым цветом; спонтанная медленная репигментация |
простой лишай | Встречается в детском возрасте. На открытых участках кожи пятна, покрытые белесоватыми тонкими чешуйками. После излечения временно остается депигментированное пятно с нечеткими границами |
сифилис | Сифилитическая лейкодерма (поражения от 1 до 2 см в диаметре, округлые или овальные, гипопигментированные пятна, случайно разбросанные и не сливающиеся между собой) сочетается с другими проявлениями вторичного рецидивного сифилиса, обычно имеет локализацию на шее — «ожерелье Венеры», серологические реакции положительные |
лепра | Очаги депигментации, похожие на витилиго, отличаются выраженной анестезией и сочетаются с другими проявлениями лепры |
пинта | Эндемичный для стран Латинской Америки трепонематоз. Гипохромные пятна имеют розоватый оттенок, в сочетании с гиперхромными очагами формируют лейкомеланодермию, сопровождаются сильным зудом. В поздней стадии проявляется витилигоподобными участками поверхностной атрофии кожи на верхних и нижних конечностях. Серологические реакции положительные; в соскобах кожи обнаруживают трепонемы |
Лишай белый | Преимущественно в детском возрасте. На лице округлые, слегка зудящие гипопигментные пятна с незначительным отрубевидным шелушением; по периферии очагов возможны фолликулярные папулы. Заболевание часто встречается у пациентов, страдающих экземой, атопическим дерматитом |
Депигментация, индуцированная химическими веществами | Очаги депигментации на месте контакта с соединениями фенола |
Вторичная лейкодерма в результате травмы | После восстановления целостности кожного покрова наблюдается полная репигментация |
Гипомеланоз каплевидный идиопатический | Диссеминированная мелкопятнистая депигментация преимущественно на разгибательной поверхности голеней и рук. Отмечается тенденция к увеличению количества высыпаний с возрастом. Значимым патогенетическим фактором является избыточная инсоляция |
Синдром Фогта-Коянаги-Харады | Возраст начала заболевания от 10 лет и старше. Очаги депигментации на любых участках кожного покрова, увеит, алопеция, полиоз, дизакузия, возможны явления менингита |
Синдром Алезандрини | Очаги депигментации на лице, полиоз, глухота, унилатеральная тапеторетинальная дегенерация |
Синдром Блоха-Сульцбергера | С рождения или в первые недели жизни. Встречается только у лиц женского пола. Характерна стадийность кожных проявлений со сменой везикулезно-буллезных, веррукозно-гиперкератотических изменений, гипер- и депигментации, атрофии, склероза. Заболевания центральной нервной системы (судороги, умственная отсталость, двигательные нарушения, спастический паралич, гидроцефалия), глаз (страбизм, нистагм, отслойка сетчатки, катаракта, экссудативный хориоретинит, папиллит, атрофия глазного нерва), дистрофия волос, зубов, ногтей, аномалии скелета и внутренних органов |
Альбинизм | С рождения. Депигментация кожи, волос, глаз |
Пьебалдизм | С рождения. Наличие белого локона с треугольной депигментацией на лбу. Гиперпигментные пятна диаметром 1-5 см в очагах гипомеланоза. Характерное расположение пятен: передняя поверхность брюшной стенки с распространением на грудь и спину до срединной линии; плечо и предплечье до запястья; передняя поверхность бедер и голени |
Синдром Варденбурга-Клейна | С рождения. Пьебалдизм в сочетании с дисплазией внутриглазничной области, врожденной глухотой, аномалиями развития внутренних органов |
Синдром Вулфа | Пьебалдизм в сочетании с гетерохромией радужных оболочек и глухотой |
Гипомеланоз Ито | С рождения, в младенчестве или раннем детстве. Гипопигментные пятна, беспорядочно или билатерально расположенные, кольцевидной, полосовидной, мраморно-витиеватой конфигурации с нечеткими или зазубренными краями. Часто сочетается с патологией центральной нервной системы, глаз, волос, зубов, мышечно-скелетной системы |
Туберозный склероз | Очаги белого цвета («отпечаток большого пальца», в виде «сожженного листа») с локализацией по длиннику вдоль осевых линий туловища и конечностей. Наличие ангиофибром, участков шагреневой кожи, околоногтевых фибром, судорог, отставание в умственном развитии |
Анемический невус | Врожденное бледное пятно размером от мелкой монеты до ладони. Часто локализуется в области грудной клетки. Обусловлено врожденным недоразвитием поверхностных кровеносных сосудов дермы. Не дает свечения под лампой Вуда. При трении отсутствует гиперемия |
Депигментированный невус | Солитарные, сегментарно расположенные или разбросанные по всему телу врожденные гипопигментные пятна, обусловленные уменьшением числа меланоцитов и нарушением их функции. Характерна тенденция к медленному увеличению очагов пропорционально росту ребенка. Не репигментируется |
Источник


