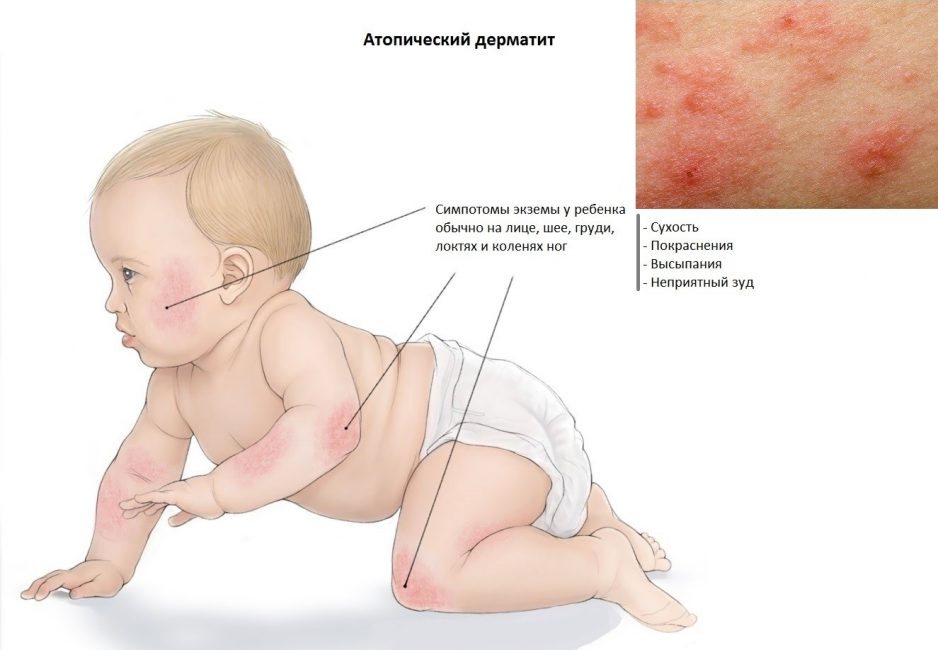
Для простого контактного дерматита характерно

Простой контактный дерматит — воспалительная реакция кожи, возникающая в ответ на прямое воздействие раздражающих веществ (щелочей, кислот, моющих средств, растворителей, хлорной извести и т. п.). Симптомы заболевания зависят от силы и характера воздействия. Это может быть покраснение кожи, сухость и трещины, отек, образование пузырей или покрытых струпом изъязвлений. Диагностика простого контактного дерматита и его дифференцировка от других дерматитов основана на выявлении связи возникновения заболевания с воздействием на кожу пораженной области химического вещества. Лечение заключается в устранении причинного фактора, местном применении глюкокортикоидов, противовоспалительных, заживляющих и антибактериальных средств.
Общие сведения
Наряду с простым контактным дерматитом в группу контактных дерматитов входит аллергический контактный дерматит. Однако в дерматологической практике он встречается реже. Простой контактный дерматит представляет собой реакцию на непосредственное воздействие раздражителя и возникает при первом же контакте с ним. Аллергический вариант контактного дерматита обусловлен аллергической реакцией замедленного типа и развивается при неоднократном воздействии аллергена.

Простой контактный дерматит
Симптомы простого контактного дерматита
Клиническая дерматология выделяет острые и хронические формы простого контактного дерматита. В зависимости от характера вещества, воздействующего на кожу, и индивидуальных особенностей проницаемости эпидермиса может развиться один из трех вариантов острого контактного дерматита: эритематозный, буллезный или некротический.
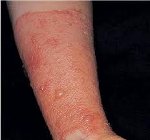
Эритематозный дерматит проявляется покраснением и отеком контактировавшего с раздражителем участка кожи. Болезненность и зуд выражены слабо. Возможна сухость кожи и появление на ней трещин. Буллезный вариант простого контактного дерматита представлен пузырями различного размера, наполненными прозрачной жидкостью. Пузыри появляются на гиперемированном фоне и лопаются с образованием эрозий. Характерна болезненность, чувство жара или жжения.
Некротический дерматит возникает при воздействии едких веществ и характеризуется образованием изъязвлений, поверхность которых покрыта струпом. Выражен болевой синдром. После того, как происходит заживление язв, на коже остаются рубцы.
Хроническая форма простого контактного дерматита развивается при многократном воздействии слабого раздражителя. Наиболее часто поражается кожа рук. Заболевание, как правило, связано с использованием средств бытовой химии или профессиональной деятельностью. Хронический дерматит характеризуется усилением рисунка кожи, застойной гиперемией, инфильтрацией, сухостью кожи и гиперкератозом. В некоторых случаях наблюдаются атрофические процессы в коже. Субъективные ощущения слабо выражены и мало беспокоят больного.
Диагностика простого контактного дерматита
Диагноз простого контактного дерматита устанавливается дерматологом по характерным клиническим проявлениям и четко прослеживающейся связи возникновения симптомов с воздействием на кожу раздражающего вещества. При подозрении на аллергический характер контактного дерматита необходима консультация аллерголога и проведение накожных аллергических проб. Появление признаков гнойного воспаления говорит о инфицированности места поражения и является показанием для бакпосева отделяемого с обязательным составлением антибиотикограммы.
Гистологическое исследование образца пораженной кожи выявляет внутри верхних слоев эпидермиса пузыри, содержащие скопления нейтрофилов. При хроническом простом контактном дерматите наблюдается акантоз, гиперкератоз, расширение и удлинение дермальных сосочков.
Лечение простого контактного дерматита
Основной принцип лечения — это определение и устранение причины появления простого контактного дерматита. Эритематозный дерматит обычно не требует лечения и самостоятельно проходит при устранении причинного фактора. Для уменьшения симптомов воспаления возможно применение противовоспалительных присыпок или кремов. При буллезном варианте производят прокалывание крупных пузырей без удаления их покрышки. Для профилактики вторичного инфицирования смазывают область пузырей раствором перманганата калия или анилиновых красителей. В лечении некротического дерматита применяют заживляющие мази.
В тяжелых случаях острого простого контактного дерматита возможно местное применение глюкокортикоидных мазей и системное назначение малых доз кортикостероидов. Присоединение вторичной инфекции является показанием для проведения антибиотикотерапии. При хроническом варианте дерматита рекомендовано регулярное использование смягчающих мазей и кремов, при поражении рук — применение защитных перчаток.
Простой контактный дерматит — лечение в Москве
Источник
ДЕРМАТИТЫ
— острое
воспаление кожи, возникающее под влиянием
непосредственного воздействия внешнего
раздражителя. Для дерматита характерным
является то, что после прекращения
действия раздражителя, воспалительная
реакция кожи ослабевает и явления
дерматита исчезают полностью. Повторное
воздействие раздражителя вызывает
новое воспаление кожи. Факторы, приводящие
к возникновению дерматита:
1.
Механические: давление, трение (тесная
обувь, неправильно наложенная повязка,
и др.).
2.
Физические: температура высокая (ожоги)
и низкая (ознобление, отморожение),
солнечные лучи, электрический ток,
рентгеновское и радиоактивное излучение.
3.
Химические: ядохимикаты используемые
на производстве и в быту — кислоты,
щелочи, красители, лаки, органические
растворители, некоторые соли металлов
и другие вещества.
4.
Биологические раздражители.
Все
раздражители делятся на безусловные и
условные. Безусловные (облигатные) у
всех людей вызывают дерматиты (кислоты,
щелочи и другие), которые называются
простыми, контактными, искусственными
или артифициальными (определение
«артифициальный» — указывает на воспаление
кожи, вызванное воздействием тех или
иных раздражителей). Условные раздражители
(аллергены) могут вызвать дерматиты
лишь у людей с повышенной чувствительностью
к этим веществам. В некоторых случаях,
когда организм больного обладает
индивидуальной непереносимостью могут
возникнуть медикаментозные дерматиты,
которые подразделяются на простые,
вследствие действия на кожу больших
концентраций препаратов и аллергические,
например у медицинских работников в
результате контакта с лекарственными
препаратами.
По
клиническому течению различают острый
и хронический дерматит. Острый дерматит
проявляется ярко выраженной эритемой,
отеком, везикулезными и буллезными
высыпаниями или происходит некроз
тканей с изъязвлениями. Хронический
дерматит характеризуется неяркой
гиперемией, инфильтрацией, лихенификацией,
гиперкератозом или атрофией.
Простой
контактный (артифициальный) дерматит
Возникает
непосредственно на месте воздействия
раздражителя. Отсутствует сенсибилизация
и тенденция к распространению. Через
1-2 недели после прекращения действия
раздражителя, даже без терапевтического
воздействия патологический процесс
разрешается. Причинами могут быть
физические, химические, биологические
факторы. Нередко возникает простой
дерматит в производственных условиях,
тогда его называют профессиональным
дерматитом.
Дерматит
от воздействия механических раздражителей
Механические
раздражители, вызывающие дерматит могут
быть разнообразные.
Потертость
возникает после длительного давления,
трения (обувь, складки белья, портянки
и другие). Вначале в участке поражения
появляются краснота, отек, жжение,
болезненность, затем пузыри с серозным
(серозно-геморрагическим) содержимым,
которые вскрываются и образуются
болезненные эрозии. Могут наблюдаться
лимфангит, лимфаденит. После прекращения
действия раздражителя высыпания
регрессируют, оставляя после себя де-
или гиперпигментации.
Омозолелость.
Отмечается выраженный гиперкератоз
желто-бурого цвета с гладкой или
шероховатой поверхностью в основном
на ладонях и подошвах.
Опрелость.
В складках кожи при трении соприкасающихся
поверхностей кожи, усиленного сало- и
потоотделение у тучных людей появляются
эритема, трещины, эрозии, мацерация.
Очаги поражения имеют неровные края и
сопровождаются зудом, жжением.
Патологический процесс может осложняться
вторичной инфекцией, экзематизацией,
лимфангоитом, лимфаденитом.
Дерматиты
от воздействия высоких и низких температур
Ожоги.
Возникают в результате воздействия на
кожу высокой температуры. Различают
четыре степени ожога.
При
ожоге I
степени появляются эритема кожи, отек,
чувство жара и боли. В среднем через 3-5
дней высыпания исчезают, оставляя
временную гиперпигментацию. Если на
кожу воздействует достаточно длительное
время температура 70-100°С развивается
ожог II
степени. На фоне гиперемии и отека
появляются пузыри с серозным или
серозно-геморрагическим содержимым,
которые вскрываются с образованием
эрозий, позднее подсыхающих в корки и
заживающих в течение 1-2 недель. При ожоге
III
степени происходит разрушение эпидермиса
и сосочкового слоя кожи с значительными
субъективными ощущениями. После вскрытия
пузырей отмечается серо-белого цвета
некротизированный участок, после
заживления которого остаются атрофия
кожи и длительная гиперпигментация.
При ожогах IV
степени развивается некроз всех слоев
дермы и глубоких тканей. Пораженный
участок кожи выглядит в виде желто-бурого
или черного струпа. Заживление происходит
медленно (недели-месяцы) и заканчивается
обезображивающим рубцом.
Отморожение.
Наблюдается в результате
действия низкой внешней температуры.
Различают четыре степени отморожения.
При отморожении I
степени вначале наблюдается бледность
кожного покрова, которая затем при
согревании сменяется застойно-синюшным
цветом. Субъективные ощущения
(болезненность, покалывание, зуд)
сохраняются несколько дней и затем
постепенно проходят. После регресса
отмечается шелушение кожи, а участок
отморожения сохраняет повышенную
чувствительность к холоду. Отморожения
II
степени характеризуются более тяжелыми
нарушениями кровообращения с некрозом
эпидермиса. Возникают пузыри с серозным
или серозно-геморрагическим содержимым,
которые могут вскрываться с образованием
эрозий или подсыхать в корки. При
отморожении III
степени происходит некроз пораженных
участков кожи и глубоких тканей вплоть
до костей с образованием серого или
черного струпа. Появляются пузыри с
геморрагическим экссудатом, в очаге
поражения наступает полная потеря
чувствительности.
Ознобление.
Хроническое, склонное к рецидивам
поражение кожи. Наблюдается при повторных
охлаждениях конечностей. Возникает в
осенне-зимнее время года у молодых лиц
с пониженным питанием, недостаточным
содержанием витаминов А, С. На тыльной
поверхности пальцев рук, ног, в области
ушных раковин появляются красно-синюшные
припухлости на ощупь то холодные, то
горячие, жжение, зуд, иногда, пузыри,
эрозии. Ознобление может осложняться
вторичной пиококковой инфекцией.
Дерматит
от воздействия солнечных лучей, солнечный
дерматит Вызывается коротковолновой
частью спектра солнечных лучей —
ультрафиолетовыми лучами. В основном
наблюдается у блондинов. Может возникнуть
острый или хронический солнечный
дерматит. При остром солнечном дерматите
появляются гиперемия, отек, пузырьки,
пузыри, жжение, болезненность. В случае
распространенного поражения присоединяются
головная боль, рвота, повышение
температуры. В отличие от ожогов солнечный
дерматит развивается спустя некоторое
время после воздействия света. Хронический
солнечный дерматит наблюдается у людей,
профессия которых связана с длительной
инсоляцией (рыбаки, моряки, работники
сельского хозяйства и др.). Кожа у них
становится утолщенной, инфильтрованной,
пигментированной, сухой, нередко с
трещинами и участками атрофии.
Дерматит
от воздействия электрического тока
В
месте контакта и выхода образуется
твердый струп серого цвета. Характерными
являются безболезненность и полная
потеря чувствительности в очаге
поражения. Нередко вокруг струпа
наблюдается эпидермолиз. После заживления
остается мягкий и тонкий рубец.
Дерматит
от различных видов ионизирующей радиации
Острый лучевой дерматит характеризуется
появлением эритемы с фиолетовым оттенком
и отеком, пузырьков, выпадением волос,
некроза. После регресса остаются атрофия,
алопеция, телеангиэктазии, рубцы. При
хроническом лучевом дерматите отмечаются
пойкилодермия (пестрота), сухость и
истончение, телеангиэктазии,
гипердепигментированные пятна,
ониходистрофии, чувство зуда. Могут
появляться папилломы, гиперкератоз,
трофические язвы, злокачественные
новообразования.
Дерматит
от воздействия биологических факторов
Простой
контактный дерматит (фитодерматит)
могут вызывать ряд растений (борщевик,
первоцвет, герань, лютик, некоторые
сорта красного дерева и другие). Может
наблюдаться как профессиональное
заболевание у садовников. Чаще на кистях,
предплечьях, реже на лице и ушных
раковинах появляются отек, эритема,
пузырьки, пузыри, волдыри. Высыпания
часто сопровождаются сильным зудом,
жжением. Иногда может наблюдаться
гусеничный дерматит.
ЛЕЧЕНИЕ
Простой
контактный дерматит. Лечение назначается
в зависимости от клинической картины
заболевания. При гиперемии, отеке –
присыпки, примочки, водно-взбалтываемые
взвеси, цинковая паста, глюкокортикостероидные
кремы или мази; при наличии пузырей — их
прокалывают или смазывают анилиновыми
красителями.
Хронический
дерматит. Применяются теплые ванночки,
глюкокортикостероидные кремы или мази,
кератопластические препараты (нафталан,
деготь, ихтиол, сера).
Ожоги:I
степени – спиртовые примочки,
глюкокортикостероидные кремы или мази;
II
степени и III
степени — промывание перекисью водорода,
пузыри проколоть, влажно-высыхающие
повязки с дезинфицирующими растворами,
глюкокортикостероидные кремы или мази
с антибиотиками.
Ознобление,
отморожение. Назначаются теплые ванны,
массаж, питательные кремы,
глюкокортикостероидные кремы или мази
в зависимости от клинической картины.
Острый
солнечный дерматит. Применяются детский
крем, водно-взбалтываемая взвесь,
цинковая паста, глюкокортикостероидные
кремы или мази.
Лучевые
поражения. Лечение необходимо проводить
в специализированных стационарах
(гематологического профиля). Рекомендуются
стимулирующие средства (гемотрансфузии,
биостимуляторы, сыворотка, плазма крови
и другие), диета, витамины. Наружное
лечение в зависимости от клинической
картины.
Дерматиты
от химических факторов, дерматиты,
вызванные растениями. Лечение в
зависимости от клинической картины.
Аллергический
контактный дерматит. Возникает у лиц
с повышенной чувствительностью к
аллергенам. Может быть врожденная
(идиосинкразия), например к яйцам,
цитрусовым, землянике и другим. Чаще
повышенная чувствительность возникает
при повторном контакте с аллергеном.
Происходит моновалентная сенсибилизация,
в основе которой лежит аллергическая
реакция замедленного типа, в эпидермисе
образуется комплекс антиген-антитело.
Однако, при повторных рецидивах
сенсибилизация может стать поливалентной.
Аллергенами могут быть химические
вещества (соли никеля, хрома, краски и
другие), растения, цветы, различные
лекарственные препараты (пенициллин,
эритромицин, новокаин и другие).
КЛИНИКА.
На участках контакта с аллергенами
появляются эритема, отечность, папулы,
везикулы, реже пузыри. После вскрытия
пузырьков образуются мелкие эрозии с
каплями серозного экссудата на
поверхности. У некоторых пациентов
патологический процесс может
распространяться и на другие участки.
В отличие от экземы, после удаления
аллергена наблюдается разрешение
патологического процесса.
ЛЕЧЕНИЕ.
Необходимо устранить причину возникновения
заболевания. Внутрь назначаются
седативные и антигистаминные препараты,
гипосенсибилизирующие средства,
глюкокортикостероидные гормоны,
витамины.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

Содержание:
Условия возникновения
Проявления
Диагностика
Лечение
Контактный дерматит – обобщенный термин для группы острых и хронических воспалительных заболеваний, возникающих в результате непосредственного контакта кожи с внешними раздражающими факторами.
Не следует путать контактный дерматит и токсикодермию — состояние, при котором кожные реакции возникают в результате попадания раздражителя внутрь организма.
По некоторым данным распространенность контактных дерматитов составляет около 27% от всех заболеваний кожи[1].
Термины «дерматит» и «экзема» иногда могут использоваться как синонимы, хотя это разные поражения кожи, они отличаются как внешними проявлениями, так и причиной возникновения. Так, появлению экземы, в отличие от контактного дерматита, способствуют внешние, и внутренние факторы (например, заболевания нервной и эндокринной системы).
Контактный дерматит подразделяется на простой и аллергический.
Условия возникновения болезни
Простой (ирритантный, или раздражительный) контактный дерматит – это заболевание кожи без аллергических причин воспаления.
Кожные реакции при этом типе контактного дерматита могут появиться у любого человека, сразу после непосредственного воздействия облигатных (условных) раздражителей.
К таким раздражителям относят:
- химические реагенты:
- кислоты, щелочи, некоторые детергенты, органические растворители, концентрированные дезинфицирующие средства;
- физические и механические факторы:
- УФ — лучи, высокая или низкая температура, рентгеновское облучение; трение;
Вместе с тем спровоцировать кожную реакцию может сок и пыльца некоторых растений (н-р, крапива, молочай, пастернак, прострел, едкий лютик и др.).
Симптомы простого контактного дерматита обычно проходят после устранения раздражающего фактора.
Аллергический (сенсибилизирующий) контактный дерматит – это заболевание кожи, возникающее под воздействием факультативных (условных) раздражителей у лиц с генетической предрасположенностью к аллергии.
Развитие аллергической кожной реакции при этом типе контактного дерматита провоцирует повторный или многократный контакт с раздражителем, который в этом случае становится аллергеном.
Повышенная чувствительность организма к сильному аллергену может возникнуть приблизительно через неделю после контакта, а к слабому – через несколько недель или месяцев (иногда через несколько лет).
Спровоцировать развитие аллергического контактного дерматита могут некоторые медикаменты, косметика, консерванты, металлы, синтетические полимеры, деготь, канифоль и др, при этом, концентрация раздражающего вещества почти не имеет значения, кожная реакция развивается в любом случае.
Например, развитие лекарственного аллергического дерматита провоцируют крема и мази, в состав которых входят антибактериальные препараты (антибиотики), анестезирующие (обезболивающие) вещества. При этом патологический процесс может развиться как у аллергиков, так и у абсолютно здоровых людей с неповрежденной кожей.
В отличие от простого контактного дерматита, проявления аллергического контактного дерматита могут сохраняться даже после устранения раздражающего фактора, и часто требуют специального лечения.
Важно, что раздражающие факторы могут быть одинаковыми для разных типов контактного дерматита, при этом один и тот же раздражитель может запустить простой и аллергический механизм развития кожной реакции.
Например, косметика или бытовая химия может вызвать слабое раздражение кожи лица или тела у здоровых лиц, и тот же раздражитель способен спровоцировать аллергическую реакцию кожи у людей с наследственной предрасположенностью.
Проявления заболевания
По характеру течения патологического процесса простой контактный дерматит разделяют на острую и хроническую формы.
Для острой формы воспаления характерны выраженная гиперемия (покраснение) и отечность кожного покрова. Зачастую на коже возникают мелкие пузырьки (везикулы) и уплотнения (папулы), могут встречаться мокнутие, корочки и чешуйки. Иногда на пораженных участках кожи формируются крупные пузыри и даже участки омертвевших тканей (зоны некроза). Кожные реакции обычно сопровождаются зудом, жжением и болью.
Для хронической формы заболевания более характерны уплотнение кожного покрова (гиперкератоз) и усиление рисунка кожи (лихенизация).

Простой (раздражительный) контактный дерматит проявляется по-разному, в зависимости от причины, вызвавшей заболевание.
Например, под воздействием химических реагентов часто развиваются химические простые контактные дерматиты. Для данной группы заболеваний более характерно острое течение, протекающее как ожог.
Опасность простого контактного дерматита заключается в том, что в некоторых случаях он может приводить к развитию аллергического контактного дерматита.
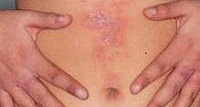
Аллергический контактный дерматит также может протекать в острой и в хронической форме, в зависимости от частоты и длительности контакта с аллергеном, а также от его агрессивности. Развитие острого аллергического воспалительного процесса в коже характеризуется гиперемией (покраснением) и отечностью, возникновением пузырей, высыпаниями и мокнутием. Характерной особенностью аллергического дерматита является сыпь в виде плотных пятнышек (папул) и пузырьков (везикул), похожих на крапивницу.
Кожные проявления могут появляться в месте контакта с аллергеном и постепенно распространяться на другие участки кожи. Практически всегда эти признаки заболевания сопровождаются сильным зудом. Шелушение кожи, трещины и корки появляются на более поздних стадиях.
При хронической форме дерматита часто развивается уплотнение кожи (гиперкератоз), усиление кожного рисунка (лихенизация), кожа пересыхает, появляются трещины. При тяжелых формах аллергического контактного дерматита наблюдаются сильные головные боли, слабость, недомогание.
При правильном и своевременном лечении после выздоровления при данной форме патологии на теле не остается рубцов, а также не возникает пигментации. Исключение составляют случаи присоединения вторичной инфекции.
Свои особенности может иметь фитодерматит, развивающийся при контакте с растениями. Кожная сыпь при фитодерматитах локализуется на тыльной стороне ладоней, в межпальцевых промежутках или на лодыжках. В некоторых случаях высыпания могут приобретать очертания листьев растения, их спровоцировавшего. Зачастую данная форма контактного дерматита протекает на фоне других аллергических заболеваний: конъюнктивит, ринит, или бронхиальная астма.
Чаще всего от аллергического дерматита страдают руки.

Диагностика
Для установления диагноза применяются специальные аппликационные пробы (patch–тесты), предусматривающие нанесение аллергена на тот или иной участок кожного покрова. Вместе с тем в ходе диагностического обследования назначается клинический и биохимический анализ крови и мочи. При наличии показаний выполняются исследование крови на гормоны, копрограмма, сдаются анализы на дисбактериоз, проводится ультразвуковое исследование органов брюшной полости (для того, чтобы не пропустить сопутствующие патологии).
В обязательном порядке в процессе исследования проводится дифференциальная диагностика контактного дерматита с различными формами экземы и атопическим дерматитом.
Лечение
Специальное лечение не требуется только в случае простой контактной формы, если действие раздражителя было однократным и не вызвало серьезных повреждений кожи. Место контакта в случае необходимости обрабатывают дезинфицирующими, снимающими раздражение средствами.
В более серьезных случаях лечение контактного дерматита начинают с установления раздражителя или аллергена для того, чтобы исключить с ним дальнейший контакт.
Лечение обоих видов контактного дерматита может быть комплексным, включая применение системных и местных препаратов с противовоспалительным, заживляющим, противозудным и антибактериальным действием.
В некоторых случаях показано наложение окклюзионных (герметических) повязок, преграждающих доступ воздуха. При лечении аллергического контактного дерматита не рекомендуется использование мазей с анестетиками, так как они являются сенсибилизаторами и могут усилить раздражение. Вместе с тем ухудшить течение болезни могут антигистаминные препараты.
При присоединении вторичной инфекции показана антибактериальная и противовоспалительная терапия. При сильном зуде также используется лед.
Аллергический контактный дерматит у детей необходимо отличать от экземы или атопического дерматита. Данные заболевания могут иметь схожие внешние проявления, а в лечении используются как препараты системного действия, так и местного. К выбору лекарств местного действия, особенно для детей, предъявляются высокие требования. Они должны обладать высокой эффективностью, противовоспалительным действием, снимать зуд, и главное, быть безопасными, не оказывать серьезных побочных действий и не вызывать эффекта отмены.
Результаты многочисленных клинических исследований[2] говорят о том, что этим требованиям в высокой степени соответствуют лекарственные препараты на основе активированного пиритиона цинка (СКИН-КАП).
При появлении пузырьков, влажных высыпаний[3] высокие результаты[2] демонстрирует аэрозоль СКИН-КАП. Он подсушивает пораженные участки, помогает предотвратить вторичное инфицирование ранок, снять зуд и воспаление.
Крем с активированным пиритионом цинка часто применяется для лечения хронических заболеваний кожи[3], для которых характерна сухость кожи, появление шелушения и трещин. Он смягчает кожу, помогает снять воспаление и, главное, восстановить защитный кожный барьер. Крем СКИН-КАП не вызывает синдрома отмены, не оставляет жирных следов и может применяться даже на коже лица.
И крем, и аэрозоль имеют высокую степень безопасности[4] и рекомендованы к применению для лечения взрослых и детей с 1 года.
В качестве сопутствующих средств могут быть использованы гель для душа и шампунь СКИН-КАП. Шампунь СКИН-КАП помогает справиться с высыпаниями, перхотью и зудом на волосистой части кожи головы. Гель для душа СКИН-КАП может применяться ежедневно, особенно если кожа склонна к появлению раздражения и покраснений. Он смягчает кожу, восстанавливает ее защитную функцию и уменьшает раздражение.
[1] По данным Американского общества контактного дерматита. Источник: Дерматовенерология. Национальное руководство. Краткое издание. Под ред. Ю.С. Бутова, Ю.К. Скрипкнна, О.Л. Иванова. – М.: «ГЭОТАР-Медиа», 2013. С. 413.
[2] Короткий Н.Г., Тихомиров А.А., Гамаюнов Б.Н. Современная наружная терапия хронических воспалительных заболеваний кожи у детей (опыт клинического применения препарата СКИН-КАП) // Педиатрия, 2008, Том 87 №4. Сс. 90-95; Знаменская Л.Ф., Кунгуров Н.В. и др. Применение препарата СКИН-КАП (активированный пиритион цинка) в терапии хронических дерматозов. медицинская технология №фс-2009/414 от 28 декабря 2009 г. // Медицинские технологии №1/2010. Сс. 48–55.; Маланичева Т.Г., Перламутров Ю.Н., Ольховская К.Б. Оценка эффективности препарата скин-кап при лечении детей, больных себорейной и микробной экземой // /Российский Аллергологический Журнал / № 2 2005.
[3] при заболеваниях, указанных в инструкции по медицинскому применению препарата СКИН-КАП.
[4] единственным противопоказанием является индивидуальная непереносимость компонентов препарата.
Источник