Герпетиформный дерматит дюринга этиология патогенез
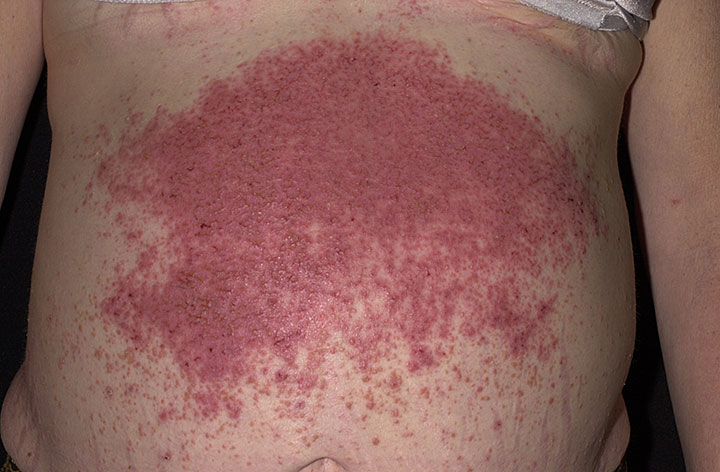
Герпетиформный дерматит Дюринга — воспалительное заболевание кожи, ассоциированное с глютеновой энтеропатией и характеризующееся полиморфными зудящими высыпаниями, хроническим рецидивирующим течением, гранулярным отложением IgA в сосочках дермы[1].
Эпидемиология[править | править код]
В некоторых странах Европы герпетиформный дерматит Дюринга (ГД) встречается с частотой 1:100 000 населения, в то время как среди различных дерматозов она составляет 1,4 %. По официальным данным, в 2014 году распространенность ГД в Российской Федерации составила 2,0 случаев на 100 тысяч населения в возрасте 18 лет и старше, заболеваемость – 0,8 случаев на 100 тысяч населения в возрасте 18 лет и старше. Примерное соотношение заболевания мужчин и женщин варьируется от 1,1:1 до 1,9:1.
Этиология и патогенез[править | править код]
В настоящий момент точные этиология и патогенез не ясны. Герпетиформный дерматит Дюринга является полиэтиологическим заболеванием. Однако, почти все больные ГД страдают глютеновой энтеропатией. Можно выделить несколько факторов провоцирующих начало данного заболевания:
- прием йодсодержащих препаратов, рыбы или морепродуктов;
- чрезмерные инсоляции;
- частые вирусные заболевания;
- возможна связь с менструальным циклом или беременностью;
Герпетиформный дерматит Дюринга может носить паранеопластический характер, то есть являться маркером онкологического процесса внутренних органов у больного[2].
Клиническая картина[править | править код]
Заболевание часто начинается с субъективных ощущений: мучительного зуда, жжения, покалывания. Через 8–12 ч после возникновения субъективных ощущений развиваются кожные проявления, которые носят полиморфный характер. Преимущественно высыпания локализуются на разгибательных поверхностях конечностей, волосистой части головы, плечах, коленях, локтях, крестце, ягодицах и всегда сопровождаются зудом[2]. Сыпь представлена пятнами, волдырями, папулами и пузырями различной величины. Пузыри напряженные, с плотной покрышкой. Они могут появляться и на видимо неизмененной коже; мелкие, диаметром до 2–3 мм, с напряженной плотной покрышкой, прозрачным содержимым. Со временем содержимое пузырьков мутнеет, при присоединении вторичной инфекции становится гнойным. Пузыри вскрываются, образуя эрозии, которые быстро эпителизируются, оставляя гиперпигментацию. Иногда поражение кожи носит локализованный характер. Слизистые оболочки рта не поражаются[1].
Диагностика[править | править код]
В общем анализе крови, как правило, наблюдается повышенное содержание эозинофилов. В результате глютеновой энтропатии может развиться анемия, связанная с недостатком железа или фолиевой кислоты. Рекомендуется проводить:
- Исследование биоптата кожи методом прямой иммунофлюоресценции, которое позволяет выявить зернистые отложения Ig A в сосочковом слое дермы;
- Цитологическое исследование пузырной жидкости;
- Гистологическое исследование биоптата кожи;
- Исследование сыворотки крови (метод ИФА).
Инструментальная диагностика не требуется. Рекомендуется консультация гастроэнролога для обнаружения глютеновой энтеропатии, провоцирующей у некоторых пациентов стеаторею.
Лечение[править | править код]
Лечение стоит начать с безглютеновой диеты, которая устранит энтеропатию. Параллельно начинают лечение сульфонами (дапсон 1 мг на кг массы тела в течение 1-2 лет). Также назначаются антигистаминные и системные и местные глюкокортикостероиды [2].
Прогноз и профилактика[править | править код]
Необходимо соблюдение безглютеновой диеты. Следует также воздерживаться от крахмалсодержащих продуктов. Исключают из рациона продукты, в состав которых входит йод.
Заболевание имеет доброкачественное хроническое течение.
Примечания[править | править код]
- ↑ 1 2 О.Ю. Олисовой., Т.А. Белоусова, В.В. Владимиров. Кожные и венерические болезни: учебник. — Практическая медицина, 2015. — С. 210-214. — 288 с. — ISBN 978-5-98811-337-9.
- ↑ 1 2 3 Российское общество дерматовенерологов и косметологов. Дерматит герпетиформный // Клинические рекомендации. — 2016.
Источник
Герпетиформный
дерматит Дюринга – хроническое
рецидивирующее заболевание кожи,
отличающееся истинным полиморфизмом
сыпи (пузырьки, пузыри, папулы, волдыри,
эритема) и сильным зудом.
Этиология
и патогенез. Этиология неизвестна.
Предполагают аутоиммунную природу
заболевания, о чем свидетельствует
обнаруживаемая у абсолютного большинства
больных глютенчувствительная энтеропатия
и выявление при прямой иммунофлюоресценции
отложений IgА (антител против структурных
компонентов дермальных сосочков близ
базальной мембраны) в дермоэпидермальном
соединении. Отложения IgА располагаются
преимущественно в виде гранул на
верхушке сосочков дермы и внутри них.
У части больных выявляют также
циркулирующие иммунные комплексы
глютен–антитела (IgА). Определенную
роль в патогенезе заболевания играют
повышенная чувствительность к йоду и
генетическая предрасположенность.
Герпетиформный дерматит может наблюдаться
и как параонкологический дерматоз.
Гистологически
выявляют субэпидермальные пузыри,
серозное содержимое которых нередко
богато эозинофилами. Пузыри окаймлены
папиллярными микроабсцессами (скопления
нейтрофильных и эозинофильных
гранулоцитов), расположенными на
верхушках сосочков дермы. Кровеносные
сосуды дермы расширены и окружены
инфильтратами, образованными нейтрофилами,
эозинофилами, разрушенными ядрами
(«ядерной пылью») и мононуклеарными
клетками с примесью нейтрофильных
лейкоцитов. Со временем инфильтрат
становится сплошным, обычно с преобладанием
эозинофилов. Дно субэпидермальных
пузырей может постепенно покрываться
регенерирующим эпидермисом.
Клиническая
картина. Заболевание встречается в
любом возрасте, несколько чаще в 30–40
лет. Установлена провоцирующая роль
приема большого количества крахмала
и йода, чрезмерной инсоляции и вирусных
заболеваний. Начало заболевания обычно
постепенное, продолжающееся недели и
месяцы. Заболевание приобретает
хроническое течение, прерывается
ремиссиями продолжительностью от 3 мес
до 1 года и более. Кожным высыпаниям
могут предшествовать недомогание,
небольшая лихорадка, ощущение покалывания
и особенно часто зуд. Характерен истинный
полиморфизм сыпи, обусловленный
сочетанием эритематозных пятен,
уртикароподобных эффлоресценций, папул
и везикул, к которым могут присоединяться
пузыри. Истинный полиморфизм дополняется
ложным (эрозии, экскориации, корочки).
Эритематозные пятна обычно небольшие,
округлые, имеют довольно четкие границы,
за счет присоединения выпота из
расширенных сосудов они трансформируются
в уртикароподобные образования, склонные
к периферическому росту и слиянию друг
с другом в обширные очаги розово‑синюшной
окраски, округлых, а чаше фестончатых
или причудливых очертаний с четкими
границами. Их поверхность усеяна
экскориациями, серозными и геморрагическими
корками, везикулами, расположенным,
как правило, в виде колец диаметром 2–3
см и более. При отложении инфильтрата
эритематозные пятна трансформируются
в сочные папулы розово‑красного
цвета с первоначально гладкой
поверхностью, которые со временем
приобретают пруригинозные черты.
Уртикароподобные и папулезные высыпания
могут возникать и без предварительной
эритематозной стадии. Везикулы небольших
размеров (диаметром 2–3 мм) возникают
на пораженной или видимо здоровой коже,
отличаются плотной покрышкой и прозрачным
содержимым, которое со временем мутнеет
и может стать гнойным. При подсыхании
содержимого везикул образуются корочки,
а при их вскрытии, что происходит чаще
всего под влиянием расчесов, обнажаются
эрозии. Везикулы, группируясь, напоминают
высыпания герпеса. Пузыри имеют такие
же клинические и эволюционные
характеристики, что и везикулы, но от
последних отличаются лишь большими
размерами (их диаметр от 0,5 до 2 см и
более). Высыпания обычно симметричны;
располагаются на разгибательных
поверхностях рук и ног, локтях, коленях
и плечах, а также на крестце, ягодицах,
пояснице, задней поверхности шеи,
волосистой части головы и лице. Они
часто группируются. Поражение слизистых
оболочек нехарактерно; лишь изредка в
полости рта возникают везикулобуллезные
элементы с последующим их переходом в
эрозии. При регрессе высыпаний
герпетиформного дерматита, как правило,
остаются гипо– и гиперпигментные
пятна. Субъективно отмечаются сильный,
порой до жжения, зуд, иногда болезненность.
Общее состояние больных во время
рецидивов может быть нарушено: повышается
температура тела, усиливается зуд,
нарушается сон. Из лабораторных изменений
следует отметить частую эозинофилию
в крови и пузырной жидкости.
Диагноз
основывается на клинических данных.
Для подтверждения диагноза используют
определение количества эозинофилов в
крови и пузырной жидкости. Повышенный
уровень их в обеих этих жидкостях или
в одной из них свидетельствует в пользу
диагноза герпетиформного дерматита,
вместе с тем отсутствие эозинофилии
не исключает его; проба с йодом (проба
Ядассона) применяется в двух модификациях:
накожно и внутрь. На 1 кв. см видимо
здоровой кожи, лучше предплечья, под
компресс па 24 ч накладывают мазь с 50%
йодидом калия. Проба считается
положительной, если на месте наложения
мази появляются эритема, везикулы или
папулы. При отрицательном результате
назначают внутрь 2–3 столовые ложки
3–5% раствора калия йодида. Проба
считается положительной при появлении
признаков обострения заболевания. При
тяжелом течении герпетиформного
дерматита внутренняя проба может
вызвать резкое обострение заболевания,
поэтому проводить ее в подобных случаях
не следует. Наиболее надежны результаты
гистологического исследования, которые
позволяют обнаружить субэпидермальный
пузырь, папиллярные микроабсцессы и
«ядерную пыль». Особенно ценны данные
прямой иммунофлюоресценции, выявляющие
в области эпидермо‑дермального
соединения отложения IgА, расположенные
гранулами или линейно. Дифференциальный
диагноз проводят с буллезным пемфигоидом,
пузырчаткой, буллезной токсидермией.
Лечение:
больные герпетиформным дерматитом
подлежат обследованию на наличие
сопутствующих заболеваний, в первую
очередь желудочно‑кишечных, фокальной
инфекции, онкологических, особенно при
атипичных формах болезни улиц пожилого
и преклонного возраста. Важно соблюдение
диеты: из рациона исключают продукты,
содержащие йод и глютен. Наиболее
эффективны сульфоновые средства:
диафенилсульфон (ДДС, дапсон, авлосульфон),
диуцифон, сульфапиридин и др. Обычно
назначают диафенилсульфон или диуцифон
по 0,05–0,1 г 2 раза в сутки циклами по 5–6
дней с интервалами 1–3 дня. Курсовая
доза зависит от эффективности и
переносимости препарата. При резистентностн
клинических проявлений герпетиформного
дерматита к сульфоновым препаратам
показаны кортикостероидные гормоны в
средних суточных дозах. Местно назначают
теплые ванны с перманганатом калия;
пузыри и пузырьки вскрывают, затем
обрабатывают фукорцином или водным
раствором красителей; 5% дерматоловую
мазь; кортикостероидные мази и аэрозоли.
Источник
Ýòèîëîãèÿ è ïàòîãåíåç áîëåçíè Äþðèíãà (ãåðïåòèôîðìíîãî äåðìàòèòà). Êëèíè÷åñêàÿ êàðòèíà äåðìàòîçà. Ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê éîäó, åå îïðåäåëåíèå. Òå÷åíèå çàáîëåâàíèÿ ó äåòåé. Áëàãîïðèÿòíûé ïðîãíîç, òåíäåíöèÿ ê èçëå÷åíèþ â þíîøåñêîì âîçðàñòå.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
5
Ðàçìåùåíî íà https://www.allbest.ru/
áîëåçíü äþðèíã ãåðïåòèôîðìíûé äåðìàòèò
Íà êîæå òóëîâèùà è ðàçãèáàòåëüíûõ ïîâåðõíîñòÿõ êîíå÷íîñòåé è ÿãîäèö ïîÿâëÿþòñÿ ýðèòåìàòîçíûå, ïÿòíèñòî-ïàïóëåçíûå è óðòèêàðíûå ýëåìåíòû, ïðîÿâëÿþùèå íàêëîííîñòü ê ïðåâðàùåíèþ â âåçèêóëû è ïóñòóëû. Ìîãóò îáðàçîâàòüñÿ è êðóïíûå ïåìôèãóñîïîäîáíûå ïóçûðè. Òèïè÷íû áëåäíî-æåëòûå, ïðîñâå÷èâàþùèå âåçèêóëû äèàìåòðîì 5-10 ìì. Îíè ìîãóò ñëèâàòüñÿ â áîëåå êðóïíûå ïóçûðüêè, êîòîðûå, âñêðûâàÿñü è ññûõàÿñü, îáðàçóþò êîðêè. Ñîäåðæèìîå âåçèêóë, ïóñòóë è ïóçûðåé èíîãäà èìååò ãåìîððàãè÷åñêèé õàðàêòåð. Âûñûïàíèÿ ñîïðîâîæäàþòñÿ ñèëüíûì çóäîì èëè ÷óâñòâîì ææåíèÿ è áîëåçíåííîñòè. Îáðàçóþùèåñÿ âñëåäñòâèå çóäà ýêñêîðèàöèè, à òàêæå ýðîçèè, êîðî÷êè, ÷åøóéêè, ïîâåðõíîñòíûå ðóáöû íà ìåñòå ãëóáîêèõ ðàñ÷åñîâ, ïèãìåíòàöèÿ óñèëèâàþò ÿâëåíèÿ ïîëèìîðôèçìà. Ñëèçèñòûå îáîëî÷êè ïîëîñòè ðòà ïîðàæàþòñÿ çíà÷èòåëüíî ðåæå (10% ñëó÷àåâ), ÷åì ïðè âóëüãàðíîé ïóçûð÷àòêå, è íèêîãäà íå ñëóæàò ïåðâîíà÷àëüíûìè ïðîÿâëåíèÿìè áîëåçíè. Îäíàêî ó äåòåé ñëèçèñòûå îáîëî÷êè ïîðàæàþòñÿ íåðåäêî è äåðìàòîç õàðàêòåðèçóåòñÿ ïðåîáëàäàíèåì ïóçûðíûõ ýëåìåíòîâ, ìåíüøåé íàêëîííîñòüþ ê ãðóïïèðîâêå, ïîëèìîðôèçìó è îáðàçîâàíèåì ïèãìåíòàöèè íà ìåñòå áûâøèõ âûñûïàíèé, êîòîðàÿ îòìå÷àåòñÿ è ó âçðîñëûõ.
Ñèìïòîì Íèêîëüñêîãî ïðè äåðìàòèòå Äþðèíãà îòðèöàòåëüíûé.  êðîâè îòìå÷àåòñÿ ýîçèíîôèëèÿ. Çíà÷èòåëüíîå êîëè÷åñòâî ýîçèíîôèëîâ îáíàðóæèâàåòñÿ è â ñîäåðæèìîì ïóçûðåé. Ïóòåì ïîñòàíîâêè ïðÿìîãî èììóíîôëþîðåñöåíòíîãî òåñòà â çîíå áàçàëüíîé ìåìáðàíû âûÿâëÿþò çåðíèñòûå îòëîæåíèÿ èììóíîãëîáóëèíà (IgA).
Ðàçëè÷àþò êðóèíîïóçûðíóþ ðàçíîâèäíîñòü äåðìàòîçà, ïðè êîòîðîé îáðàçóþòñÿ íàïðÿæåííûå ïðîçðà÷íûå ïóçûðè ðàçìåðîì îò âèøíè äî ãðåöêîãî îðåõà, ðàñïîëîæåííûå íà îòå÷íîé ãèïåðåìèðîâàííîé êîæå, è ìåëêîïóçûðíóþ ðàçíîâèäíîñòü, êîãäà ñãðóïïèðîâàííûå íà ðåçêî ãèïåðåìèðîâàííîé êîæå ïóçûðüêè è ïàïóëîâåçèêóëåçíûå ýëåìåíòû èìåþò ðàçìåðû îò ïðîñÿíîãî çåðíà äî ãîðîøèíû.  ïåðâîì ñëó÷àå íàèáîëåå ÷àñòàÿ ëîêàëèçàöèÿ äåðìàòîçà — òóëîâèùå, ðàçãèáàòåëüíûå ïîâåðõíîñòè êîíå÷íîñòåé, âî âòîðîì — ïðåèìóùåñòâåííî êîæà ëèöà, êîíå÷íîñòè, ïàõîâûå è ïîäìûøå÷íûå ñêëàäêè. Èìåþò ìåñòî ðàññòðîéñòâà âîäíî-ñîëåâîãî îáìåíà, óìåíüøåíèå êîëè÷åñòâà áåëêà (àëüáóìèíîâ) â ñûâîðîòêå êðîâè ñ îäíîâðåìåííûì óâåëè÷åíèåì ãëîáóëèíîâîé ôðàêöèè, àöèäîçîì, óìåíüøåíèåì ýêñêðåöèè 17-êåòîñòåðîèäîâ è 11-îêñèêîðòèêîñòåðîèäîâ (ìåòàáîëèòîâ êîðòèçîíà) â ìî÷å.
Ïîñêîëüêó ó áîëüíûõ ãåðïåòèôîðìíûì äåðìàòîçîì îòìå÷àåòñÿ ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê éîäó, åå îïðåäåëÿþò ïóòåì ïðèåìà âíóòðü 3-5% ðàñòâîðà êàëèÿ èëè íàòðèÿ éîäèäà èëè íàíåñåíèåì íà êîæó 50% ìàçè ñ êàëèÿ éîäèäîì (ïðîáà ïî ßäàññîíó). Ïðè äà÷å ïðåïàðàòà âíóòðü îòìå÷àþò îáîñòðåíèå ïðîöåññà; ïðè íàðóæíîì ïðèìåíåíèè ìàçè íà ìåñòå åå íàëîæåíèÿ ÷åðåç 24-48 ÷ âîçíèêàþò íîâûå âûñûïàíèÿ. Îäíàêî éîäèñòûå ïðîáû íå ñëåäóåò ïðîâîäèòü â ïåðèîä îáîñòðåíèÿ ïðîöåññà èëè â ïðîãðåññèðóþùåé ñòàäèè.
Ó äåòåé, íåñìîòðÿ íà âûðàæåííóþ êëèíè÷åñêóþ ñèìïòîìàòèêó äåðìàòèòà Äþðèíãà, íåðåäêî îòñóòñòâóþò ýîçèíîôèëèÿ è ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê ïðåïàðàòàì éîäà, ÷òî äàëî ïîâîä ðÿäó äåðìàòîëîãîâ ñ÷èòàòü ýòè ïðèçíàêè íå áåçóñëîâíûìè, à âåðîÿòíûìè ñèìïòîìàìè çàáîëåâàíèÿ.
Äåòè çàáîëåâàþò â ðåäêèõ ñëó÷àÿõ, íî ïðîöåññ ìîæåò ïðîÿâèòüñÿ â ïåðâûå ìåñÿöû æèçíè. Èçâåñòíû îòäåëüíûå ñëó÷àè ãåðïåòèôîðìíîãî äåðìàòèòà ó íîâîðîæäåííûõ è ãðóäíûõ äåòåé. Ó áîëüøèíñòâà äåòåé áîëåçíü Äþðèíãà ðàçâèâàåòñÿ ïîñëå ïåðåíåñåííûõ èíôåêöèîííûõ áîëåçíåé, õàðàêòåðèçóåòñÿ ïðåîáëàäàíèåì êðóïíûõ ýðèòåìàòîçíî-îòå÷íûõ î÷àãîâ ñ íàëè÷èåì âåçèêóëåçíî-áóëëåçíûõ ýëåìåíòîâ ñîïðîâîæäàþùèõñÿ ðåçêèì çóäîì. Ó äåòåé îòìå÷àþòñÿ ìåíüøàÿ íàêëîííîñòü ê ãðóïïèðîâêå è ïðåîáëàäàíèå ãåíåðàëèçîâàííûõ äèññåìèíèðîâàííûõ ýôôëîðåñöåíöèé óðòèêàðíîãî, ïÿòíèñòî-ïàïóëåçíîãî õàðàêòåðà, áûñòðî ïðåâðàùàþùèõñÿ â âåçèêóëû, ïóçûðè è ïóñòóëû. Ñëåäóåò ó÷èòûâàòü ÷àñòóþ ëîêàëèçàöèþ âûñûïàíèé â îáëàñòè ãåíèòàëèé, êðóïíûõ ñêëàäîê è ïðèñîåäèíåíèå âòîðè÷íîé ïèîêîêêîâîé èíôåêöèè. Ñëèçèñòûå îáîëî÷êè ðòà ó äåòåé ïîðàæàþòñÿ âåçèêóëÿðíî-áóëëåçíûìè ýëåìåíòàìè áîëåå ÷àñòî.
Ãèñòîïàòîëîãèÿ. Îáíàðóæèâàþòñÿ ïîäýïèäåðìàëüíûå ïîëîñòíûå îáðàçîâàíèÿ, ôîðìèðóþùèåñÿ â îáëàñòè âåðõóøåê ñîñî÷êîâ äåðìû, ñîäåðæàùèå íåéòðîôèëüíûå è ýîçèíîôèëüíûå ëåéêîöèòû. Ïðè èññëåäîâàíèè ñ ïîìîùüþ ïðÿìîé ÐÈÔ âûÿâëÿþòñÿ îòëîæåíèå IgA â áàçàëüíîé ìåìáðàíå ïîðàæåííûõ î÷àãîâ êîæè èëè ñëèçèñòîé îáîëî÷êè.
Äèàãíîç. Äèàãíîñòèêà äåðìàòîçà â òèïè÷íûõ ñëó÷àÿõ çàòðóäíåíèé íå âûçûâàåò. Íàáëþäàþòñÿ ãåðïåòèôîðìíîñòü ðàñïîëîæåíèÿ è èñòèííûé ïîëèìîðôèçì ýëåìåíòîâ, çóä, ýîçèíîôèëèÿ â êðîâè è ñîäåðæèìîì ñóáýïèäåðìàëüíûõ ïóçûðåé, à òàêæå ïîâûøåííàÿ ÷óâñòâèòåëüíîñòü ê éîäó ó ìíîãèõ áîëüíûõ è îòëîæåíèå IgA â îáëàñòè áàçàëüíîé ìåìáðàíû, âûÿâëÿåìîå ïðè èììóíîôëþîðåñöåíòíîé äèàãíîñòèêå.
Èíîãäà âñòðå÷àþòñÿ çàòðóäíåíèÿ ïðè äèôôåðåíöèðîâàíèè äåðìàòîçà ñ ìíîãîôîðìíîé ýêññóäàòèâíîé ýðèòåìîé, äëÿ êîòîðîé õàðàêòåðíû ïðîäðîìàëüíûé ïåðèîä (ïîâûøåíèå òåìïåðàòóðû, áîëè â ñóñòàâàõ, ìûøöàõ, ëîêòÿõ è äð.) è âîçíèêíîâåíèå ïîñëå ïåðåîõëàæäåíèÿ, ïðîñòóäû, êàòàðàëüíûõ ÿâëåíèé îáû÷íî âåñíîé èëè îñåíüþ. Õàðàêòåðíûå âûñûïàíèÿ ðàñïîëàãàþòñÿ ïðåèìóùåñòâåííî íà ðàçãèáàòåëüíûõ ïîâåðõíîñòÿõ êîñòåé, ïðåäïëå÷èé, ãîëåíåé, áåäåð, íà ñëèçèñòûõ îáîëî÷êàõ ðòà è êðàñíîé êàéìû ãóá, ðåæå ãåíèòàëèé; çóä îòñóòñòâóåò. Âóëüãàðíóþ ïóçûð÷àòêó äèôôåðåíöèðóþò íà îñíîâàíèè ìîíîìîðôíîãî õàðàêòåðà ñûïè, òÿæåëîãî òå÷åíèÿ, ðàçâèòèÿ èíòðàäåðìàëüíî ðàñïîëîæåííûõ ïóçûðåé íà âèäèìî íåèçìåíåííîé êîæå, ÷àñòîãî ïîðàæåíèÿ ñëèçèñòûõ îáîëî÷åê ïîëîñòè ðòà, íàëè÷èÿ àêàíòîëèòè÷åñêèõ êëåòîê Òöàíêà, ïîëîæèòåëüíîãî ñèìïòîìà Íèêîëüñêîãî, íîðìàëüíîãî ñîäåðæàíèÿ ýîçèíîôèëîâ â êðîâè è ñîäåðæèìîì ïóçûðåé, òèïè÷íîãî èíòåíñèâíîãî ñâå÷åíèÿ ìåæêëåòî÷íîãî âåùåñòâà øèëîâèäíîãî ñëîÿ íà àíòèèììóíîãëîáóëèí G ïðè ïðÿìîé èììóíîôëþîðåñöåíöèè. Ó äåòåé èíîãäà ïðèõîäèòñÿ ïðîâîäèòü äèôôåðåíöèàëüíóþ äèàãíîñòèêó ñ âðîæäåííûì áóëëåçíûì ýïèäåðìîëèçîì, ïðè êîòîðîì âíóòðèêîæíî ëîêàëèçóþùèåñÿ ïóçûðè âûÿâëÿþòñÿ íà ìåñòàõ, ïîäâåðãàþùèõñÿ òðàâìàòèçàöèè (êîæà ëîêòåé, êîëåíåé, ïÿòîê, êèñòåé).
Ïðîãíîç. Ó áîëüøèíñòâà áîëüíûõ áëàãîïðèÿòíûé. Ó äåòåé, íåñìîòðÿ íà ðåöèäèâû, èìååòñÿ âûðàæåííàÿ òåíäåíöèÿ ê èçëå÷åíèþ â þíîøåñêîì âîçðàñòå.
Ïðîôèëàêòèêà. Äëÿ ïðåäóïðåæäåíèÿ ðåöèäèâîâ âàæíîå çíà÷åíèå èìååò äèåòà ñ èñêëþ÷åíèåì ïðîäóêòîâ èç ïøåíèöû, ðæè, îâñà, ÿ÷ìåíÿ, à òàêæå ïðîäóêòîâ, âêëþ÷àþùèõ éîä (ìîðñêàÿ êàïóñòà, ìîðñêàÿ ðûáà è äð.). Áîëüíûì ïðîòèâîïîêàçàíû ëþáûå ëåêàðñòâåííûå è äèàãíîñòè÷åñêèå ïðåïàðàòû, ñîäåðæàùèå éîä.
Ðàçìåùåíî íà Allbest.ru
Источник
Герпетиформный
дерматит Дюринга – хроническое
рецидивирующее заболевание кожи,
отличающееся истинным полиморфизмом
сыпи (пузырьки, пузыри, папулы, волдыри,
эритема) и сильным зудом.
Этиология
и патогенез. Этиология неизвестна.
Предполагают аутоиммунную природу
заболевания, о чем свидетельствует
обнаруживаемая у абсолютного большинства
больных глютенчувствительная энтеропатия
и выявление при прямой иммунофлюоресценции
отложений IgА (антител против структурных
компонентов дермальных сосочков близ
базальной мембраны) в дермоэпидермальном
соединении. Отложения IgА располагаются
преимущественно в виде гранул на верхушке
сосочков дермы и внутри них. У части
больных выявляют также циркулирующие
иммунные комплексы глютен–антитела
(IgА). Определенную роль в патогенезе
заболевания играют повышенная
чувствительность к йоду и генетическая
предрасположенность. Герпетиформный
дерматит может наблюдаться и как
параонкологический дерматоз.
Гистологически
выявляют субэпидермальные пузыри,
серозное содержимое которых нередко
богато эозинофилами. Пузыри окаймлены
папиллярными микроабсцессами (скопления
нейтрофильных и эозинофильных
гранулоцитов), расположенными на
верхушках сосочков дермы. Кровеносные
сосуды дермы расширены и окружены
инфильтратами, образованными нейтрофилами,
эозинофилами, разрушенными ядрами
(«ядерной пылью») и мононуклеарными
клетками с примесью нейтрофильных
лейкоцитов. Со временем инфильтрат
становится сплошным, обычно с преобладанием
эозинофилов. Дно субэпидермальных
пузырей может постепенно покрываться
регенерирующим эпидермисом.
Клиническая
картина. Заболевание встречается в
любом возрасте, несколько чаще в 30–40
лет. Установлена провоцирующая роль
приема большого количества крахмала и
йода, чрезмерной инсоляции и вирусных
заболеваний. Начало заболевания обычно
постепенное, продолжающееся недели и
месяцы. Заболевание приобретает
хроническое течение, прерывается
ремиссиями продолжительностью от 3 мес
до 1 года и более. Кожным высыпаниям
могут предшествовать недомогание,
небольшая лихорадка, ощущение покалывания
и особенно часто зуд. Характерен истинный
полиморфизм сыпи, обусловленный
сочетанием эритематозных пятен,
уртикароподобных эффлоресценций, папул
и везикул, к которым могут присоединяться
пузыри. Истинный полиморфизм дополняется
ложным (эрозии, экскориации, корочки).
Эритематозные пятна обычно небольшие,
округлые, имеют довольно четкие границы,
за счет присоединения выпота из
расширенных сосудов они трансформируются
в уртикароподобные образования, склонные
к периферическому росту и слиянию друг
с другом в обширные очаги розово‑синюшной
окраски, округлых, а чаше фестончатых
или причудливых очертаний с четкими
границами. Их поверхность усеяна
экскориациями, серозными и геморрагическими
корками, везикулами, расположенным, как
правило, в виде колец диаметром 2–3 см
и более. При отложении инфильтрата
эритематозные пятна трансформируются
в сочные папулы розово‑красного
цвета с первоначально гладкой поверхностью,
которые со временем приобретают
пруригинозные черты. Уртикароподобные
и папулезные высыпания могут возникать
и без предварительной эритематозной
стадии. Везикулы небольших размеров
(диаметром 2–3 мм) возникают на пораженной
или видимо здоровой коже, отличаются
плотной покрышкой и прозрачным содержимым,
которое со временем мутнеет и может
стать гнойным. При подсыхании содержимого
везикул образуются корочки, а при их
вскрытии, что происходит чаще всего под
влиянием расчесов, обнажаются эрозии.
Везикулы, группируясь, напоминают
высыпания герпеса. Пузыри имеют такие
же клинические и эволюционные
характеристики, что и везикулы, но от
последних отличаются лишь большими
размерами (их диаметр от 0,5 до 2 см и
более). Высыпания обычно симметричны;
располагаются на разгибательных
поверхностях рук и ног, локтях, коленях
и плечах, а также на крестце, ягодицах,
пояснице, задней поверхности шеи,
волосистой части головы и лице. Они
часто группируются. Поражение слизистых
оболочек нехарактерно; лишь изредка в
полости рта возникают везикулобуллезные
элементы с последующим их переходом в
эрозии. При регрессе высыпаний
герпетиформного дерматита, как правило,
остаются гипо– и гиперпигментные пятна.
Субъективно отмечаются сильный, порой
до жжения, зуд, иногда болезненность.
Общее состояние больных во время
рецидивов может быть нарушено: повышается
температура тела, усиливается зуд,
нарушается сон. Из лабораторных изменений
следует отметить частую эозинофилию в
крови и пузырной жидкости.
Диагноз
основывается на клинических данных.
Для подтверждения диагноза используют
определение количества эозинофилов в
крови и пузырной жидкости. Повышенный
уровень их в обеих этих жидкостях или
в одной из них свидетельствует в пользу
диагноза герпетиформного дерматита,
вместе с тем отсутствие эозинофилии не
исключает его; проба с йодом (проба
Ядассона) применяется в двух модификациях:
накожно и внутрь. На 1 кв. см видимо
здоровой кожи, лучше предплечья, под
компресс па 24 ч накладывают мазь с 50%
йодидом калия. Проба считается
положительной, если на месте наложения
мази появляются эритема, везикулы или
папулы. При отрицательном результате
назначают внутрь 2–3 столовые ложки
3–5% раствора калия йодида. Проба считается
положительной при появлении признаков
обострения заболевания. При тяжелом
течении герпетиформного дерматита
внутренняя проба может вызвать резкое
обострение заболевания, поэтому проводить
ее в подобных случаях не следует. Наиболее
надежны результаты гистологического
исследования, которые позволяют
обнаружить субэпидермальный пузырь,
папиллярные микроабсцессы и «ядерную
пыль». Особенно ценны данные прямой
иммунофлюоресценции, выявляющие в
области эпидермо‑дермального
соединения отложения IgА, расположенные
гранулами или линейно. Дифференциальный
диагноз проводят с буллезным пемфигоидом,
пузырчаткой, буллезной токсидермией.
Лечение:
больные герпетиформным дерматитом
подлежат обследованию на наличие
сопутствующих заболеваний, в первую
очередь желудочно‑кишечных, фокальной
инфекции, онкологических, особенно при
атипичных формах болезни улиц пожилого
и преклонного возраста. Важно соблюдение
диеты: из рациона исключают продукты,
содержащие йод и глютен. Наиболее
эффективны сульфоновые средства:
диафенилсульфон (ДДС, дапсон, авлосульфон),
диуцифон, сульфапиридин и др. Обычно
назначают диафенилсульфон или диуцифон
по 0,05–0,1 г 2 раза в сутки циклами по 5–6
дней с интервалами 1–3 дня. Курсовая
доза зависит от эффективности и
переносимости препарата. При резистентностн
клинических проявлений герпетиформного
дерматита к сульфоновым препаратам
показаны кортикостероидные гормоны в
средних суточных дозах. Местно назначают
теплые ванны с перманганатом калия;
пузыри и пузырьки вскрывают, затем
обрабатывают фукорцином или водным
раствором красителей; 5% дерматоловую
мазь; кортикостероидные мази и аэрозоли.
Источник


