Из за чего бывает атопический дерматит у ребенка
 Атопический или аллергический дерматит, диатез, экзема, диффузный нейродермит – все эти и другие слова используются для обозначения весьма распространенного заболевания кожи, которое чаще всего поражает ребенка еще в младенчестве, а после в редких случаях может сопровождать человека на протяжении всей его жизни.
Атопический или аллергический дерматит, диатез, экзема, диффузный нейродермит – все эти и другие слова используются для обозначения весьма распространенного заболевания кожи, которое чаще всего поражает ребенка еще в младенчестве, а после в редких случаях может сопровождать человека на протяжении всей его жизни.
Что такое атопический дерматит?
Атопический дерматит – наиболее распространенное воспалительное кожное заболевание, которое поражает маленьких детей до года. Оно является результатом реакции кожи на различные аллергены. Неслучайно слово «атопический» переводится с греческого как «чужеродный». Этот термин впервые был предложен американскими учеными в 30-х годах 20 века. При атопии организм пытается бороться с непонятными для него воздействиями – внешними и внутренними. В результате на коже появляется сыпь, она воспаляется и зудит. Заболевание хроническое и чаще всего передается по наследству. По данным статистики, от него страдает каждый сотый человек.
Фазы атопического дерматита у детей разных возрастов
В зависимости от форм проявлений атопического дерматита у него выделяются три возрастные фазы – младенческая, детская, подростковая.
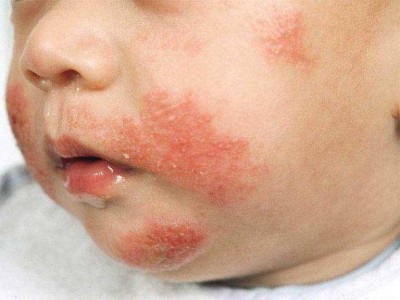
- Младенческая диагностируется у детей от рождения до двух лет. В этот период высыпания появляются на лице, локтях и коленях.
- Детская фаза наблюдается у тех, кому от 3 до 10. В этом возрасте болезнь развивается у деток, за которыми нет надлежащего ухода, кого родители не оградили от факторов-провокаторов болезни. В результате детей беспокоят высыпания на шее и конечностях – от локтей и коленок до кистей рук и стоп. Возможны кожные отеки и покраснения.
- Подростковая фаза диагностируется у пациентов до 14 лет. Зачастую она переходит во взрослую. В это время из-за возрастной перестройки организма высыпания могут либо нейтрализоваться, либо, наоборот, обостриться. В последнем случае дерматит поражает лицо и шею, а также область декольте, кожу на кистях рук и запястьях.
Интересно, что чем младше ребенок, тем выше степень вероятности проявления у него атопического дерматита. Так, кожными высыпаниями может страдать каждый второй ребенок в возрасте до 6 месяцев и лишь каждый пятый после пяти лет.
Почему возникает атопический дерматит?
Точный ответ на этот вопрос до сих пор неизвестен. Медики выделяют лишь некоторые причины, которые провоцируют проявление симптомов этой болезни.
- Генетическая предрасположенность. В 80 % случаев атопический дерматит у детей развивается только потому, что подобное заболевание есть и у его родителей. Провокатором развития болезни может стать как мама ребенка, так и его отец. Нередки случаи, когда невольными виновниками страданий ребенка становятся оба взрослых. При этом каждый десятый ребенок может заболеть атопическим дерматитом при абсолютно здоровых родителях.
- Пищевая аллергия. Это еще одна наиболее распространенная причина развития заболевания в первые годы и даже дни жизни ребенка. Болезнь проявляется, если кормящая мама принимает в пищу высокоаллергенные продукты, если ребенок находится на искусственном вскармливании и для него неверно подобрана молочная смесь, если неправильно вводится прикорм обычной пищей. Яйца, соя, коровье молоко, рыба, орехи, фрукты и овощи красного и оранжевого цвета – эти продукты являются частой причиной аллергического дерматита. Также очень осторожно нужно относиться к иноземной экзотической еде.
- Бытовая или природная аллергия. Эта причина атопического дерматита выходит на первый план, когда ребенок подрастает. Примерно с 2–3 лет его организм начинает реагировать на домашнюю пыль, пыльцу растений, плесень, стиральный порошок, вещества бытовой химии.
- Инфекция. Атопический дерматит очень часто сопровождает стафилококк, хотя не все медики склонны называть эту инфекцию в качестве причины кожного заболевания. Стафилококковые бактерии обитают в организме человека постоянно, но в определенной концентрации. Является ли ее превышение провокацией атопического дерматита или, наоборот, атопический дерматит провоцирует развитие стафилококка – вопрос открытый. Ясно одно: у человека с атопическим дерматитом бактерий стафилококка гораздо больше нормы, что не может не вызвать негативную реакцию его кожи.
- Осложнения при беременности и родах. Дерматит провоцируют неправильная диета будущей мамы или инфекционные заболевания, которые она перенесла во время беременности, гипоксия плода или асфиксия при родах.
- Внешняя среда. В детской может быть слишком жарко или чересчур влажно – эти факторы повышают вероятность возникновения дерматита. Также готовьтесь к встрече с болезнью, если вы решили вывезти своего малыша к морю в экзотическую страну. Пребывание в условиях непривычного климата, вероятнее всего, не пройдет бесследно для детского организма. Кроме того, нужно принимать во внимание те климатические условия, в которых находится ребенок. Зимой из-за включенной системы отопления воздух в квартире бывает пересушен, весной организму не хватает витаминов – эти и другие сезонные факторы не могут не влиять на состояние кожи.
- Заболевания пищеварительной системы. Панкреатит, колит, гастрит, кишечная инфекция – эти и другие болезни ЖКТ приводят к дисбактериозу, что, в свою очередь, может спровоцировать проблемы с кожей.
- Слишком объемный рацион детского питания. Что ест ваш ребенок – это, безусловно, важно. Но не менее значимо, как он ест и в каком объеме. Когда еды много, она не успевает перевариваться. А это прямой путь к концентрации в организме нерасщепленного белка, который может стать причиной аллергической реакции.
- Потливость. Когда в комнате или за окном жарко и даже душно, но ребенок при этом не снижает своей двигательной активности, не удивительно, что он потеет. Чем больше пота, тем сильнее пересыхает кожа, тем чувствительнее она становится.
- Тщательная гигиена. Как известно, чистота – залог здоровья. Но чрезмерная страсть к чистоте может сыграть злую шутку. Наша кожа защищена естественным жировым слоем, но при частом мытье он не успевает восстанавливаться. Как результат – кожа пересушена и уязвима перед раздражениями.
- Стресс. Если ваш ребенок испытывает сильные эмоциональные переживания со знаком минус, если обстановка в вашей семье далека от спокойной и мирной, то есть все шансы на появление у него атопического дерматита неврологического характера.
- Экология. Токсинов в нашей жизни становится все больше: воздух загрязнен, продукты, одежда и косметика ненатуральные, а количество технических приборов в быту человека уже превысило все пределы. Эти факторы также являются стрессовыми для организма, который противится им посредством кожных высыпаний.
Все причины возникновения атопического дерматита могут срабатывать как сами по себе, так и в комплексе. Если их много, то заболевание протекает довольно тяжело. В зависимости от степени тяжести болезни и ее симптомов выделяют четыре стадии развития атопического дерматита:
- Первичная – основными факторами-провокаторами болезни выступают воздух, еда, вода, одежда. Проявляется в виде сухости кожи, покраснений и шелушений.
- Острая – первичные факторы усугубляются образованием на коже трещин и корочек.
- Хроническая – очаги поражения кожи становятся все больше, на ней начинают образовываться мокрые ранки.
- Ремиссия – болезнь затихает на несколько недель или даже лет. Некоторые медики утверждают, что ремиссия может вести к выздоровлению.
Так как большинство врачей уверены, что атопический дерматит – болезнь хроническая, то главная задача специалистов-медиков заключается в том, чтобы перевести ее в стойкую ремиссию.
Симптомы атопического дерматита
Поводом для обращения за помощью к врачу могут послужить следующие симптомы у ребенка:
- Зуд. Это самый главный признак дерматита. Зудящее место жжется и чешется. Ребенок в стремлении облегчить свои страдания может расчесать кожу до крови.
- Нарушения структуры и водного баланса кожи. Она начинает шелушиться, краснеть, трескаться, на ней появляются в виде сыпи мелкие прыщики, трещинки и мокрые ранки, которые не проходят на протяжении длительного времени.
- Поражения кожи не локализованы, а распространяются на разные участки – щеки, шею, подбородок, коленные и локтевые сгибы, ягодицы.
- Постоянные беспокойство и бессонница, которые вызваны предыдущими симптомами.
Важно уметь отличать атопический дерматит от других кожных заболеваний, которые могут возникать у детей, – псориаза, диатеза, чесотки, микробной экземы, розового лишая. Безусловно, для точного диагноза необходимо показать ребенка врачам: дерматологу, аллергологу, неврологу и гастроэнтерологу.
Что такое атопический марш?
Атопический марш – это течение болезни, при котором один ее симптом переходит в другой, легкая стадия сменяется более тяжелой, при этом развиваются новые заболевания. По данным медиков, примерно у каждого второго ребенка с диагнозом атопический дерматит, особенно в его тяжелой стадии, может развиться бронхиальная астма и аллергический ринит. Вот почему так важно не допустить развития атопического марша, то есть лечение должно предусматривать не просто борьбу с симптомами и причинами атопического дерматита, но и противостояние другим сопутствующим ему болезням.
Лечение атопического дерматита
Лечение атопического дерматита – длительный, сложный и не всегда результативный на 100 % процесс. Допустим, правы те доктора, которые утверждают, что полное выздоровление при таком диагнозе – это утопия. Но в любом случае лечение дерматита нужно начинать как можно быстрее, чтобы как можно раньше забыть о нем на очень долгое время, а может быть, и навсегда.
Главные задачи лечения:
- Нейтрализовать зуд.
- Устранить кожные воспаления, нормализовать водный баланс кожи.
- Не допустить перехода болезни в более тяжелую стадию.
- Вылечить сопутствующие заболевания.
- Предотвратить развитие атопического марша.
Лечение осуществляется комплексно. Для успешного результата борьба должна идти по всем фронтам.
Лечение кожных симптомов атопического дерматита
В первую очередь необходимо исключить причины появления зудящих кожных высыпаний, то есть не допустить проникновения в детский организм возможных аллергенов.
- Вычеркнуть из детского рациона коровье молоко, яйца, пищевые добавки, мед, какао, сою, рыбу, пшеницу, жареное и острое. Если ребенок находится на грудном вскармливании, то свое меню в этом направлении должна пересмотреть его мама. Правда, точно вычислить тот или иной аллерген бывает довольно проблематично, поэтому обратитесь за помощью к аллергологу. Или запаситесь терпением, постепенно исключая из своего и детского рациона те или иные продукты. При тяжелом течении болезни необходима жесткая диета.
Примерное меню:
- Завтрак: гречневая каша, приготовленная на третьей воде, с растительным маслом.
- Обед: суп-пюре из вареных овощей (картофеля, капусты, лука) с растительным маслом на говяжьем бульоне второго кипячения.
- Ужин: каша из пшена, промытого несколько раз в холодной воде и сваренная на третьей воде.
- Полдник: яблоки местного происхождения (другие фрукты нельзя).
Важно не перекармливать ребенка, независимо от того, младенец он или просто малыш. Грудничку давать бутылочку с тугой соской с маленькой дырочкой, чтобы насыщение происходило быстрее, а детей постарше необходимо научить долго и тщательно жевать. Замечено, что худые дети практически не болеют атопическим дерматитом.
- Нейтрализовать бытовые аллергены: оборудовать детскую увлажнителем воздуха, ежедневно делать влажную уборку квартиры, регулярно чистить подушки и одеяла, не допускать контактов ребенка с химическими веществами, одевать его в свободную одежду из натуральных тканей. Также следует оградить ребенка от меховых, пластмассовых и резиновых игрушек с запахом, оставшиеся регулярно мыть с детским мылом.
Следующий шаг – непосредственное лечение пораженной болезнью кожи. Снятие воспаления и зуда возможно при выполнении следующих рекомендаций:
- Следите за тем, чтобы ребенок не потел.
- Чаще меняйте подгузники и поддерживайте в квартире благоприятную температуру воздуха.
- Купайте ребенка в растворе марганцовки.
- Смазывайте проблемные места на коже детским кремом.
- Для вывода из детского организма токсинов часто поите ребенка минеральной водой.
Важно, чтобы лечение кожи маленького пациента происходило одновременно с корректировкой его меню, иначе все усилия врачей и родителей будут напрасными.
Медикаментозное лечение атопического дерматита
Лекарства – это способ бороться с болезнью изнутри. Медикаментозное лечение также должно быть комплексным.
- Для укрепления иммунитета некоторые педиатры советуют принимать анаферон.
- В качестве антигистаминных препаратов, которые помогут снять зуд и отеки, рекомендуют препараты нового поколения, которые не обладают побочным седативным эффектом – зиртек, цетрин, кларитин.
- Для качественной работы кишечника, если атопический дерматит сопровождается сбоями в ЖКТ, можно принимать безвредные сорбенты: активированный уголь, энтеросгель, смекту.
- Для заживления кожи и снятия кожного воспаления выписывают кремы и мази: клотримазол, пантодерм, бепантен. Возможно применение гормональных препаратов, которые назначает только врач: преднизолона, афлодерма, адвантана.
- При бактериальном инфекционном поражении больных участков кожи выписывают антибиотики.
- В качестве дополнительных средств при детском атопическом дерматите для повышения эффективности лечения назначают витамины В6 и В12.
Помните, что самолечение недопустимо. Любые медикаментозные препараты следует принимать только после консультации с врачом-педиатром.
В помощь лекарственной терапии рекомендуют использовать физиотерапевтические методы лечения – лазеро- , фото- , магнито- и КВЧ-терапию. В период ремиссии болезни необходимо пройти курс санаторно-курортного лечения, посетить процедуры грязелечения и бальнеотерапии.
Советы народной медицины для страдающих атопическим дерматитом
К лечению травами больных дерматитом медики советуют относиться очень осторожно. Ведь если ребенок предрасположен к аллергии, то неизвестно, как его организм отреагирует на различные фитопрепараты. Но при этом врачи, как правило, не возражают против применения крахмальных ванночек, которые помогают уменьшить кожный зуд. Готовятся они так: в 1 л кипяченой воды развести 1 ст. л. картофельного крахмала, добавить этот раствор в ванночку и подержать в ней ребенка около 10 минут. После промокнуть мягким полотенцем пораженные участки кожи.
Водные процедуры при атопическом дерматите
Водные процедуры не самые хорошие помощники в борьбе с атопическим дерматитом. Но отказаться от них невозможно. Поэтому при купании детей необходимо соблюдать меры предосторожности, чтобы не усугубить течение болезни:
- Купание не должно длиться более 10 минут.
- Купать ребенка следует только в теплой (не горячей!) и отфильтрованной воде. Главное, чтобы в ней не было хлора. Если при купании невозможно отказаться от обычной хлорированной водопроводной воды, то после процедуры ополосните ребенка кипяченой.
- Добавляйте в ванночку или чуть-чуть марганцовки, или немного морской соли, или чистотел.
- При купании нужно использовать только детское мыло, причем не чаще чем 1 раз в неделю. В противном случае можно смыть естественную жировую защиту кожи.
- Запрещается использование мочалки, противопоказаны растирания, разрешены исключительно промокания мягким полотенцем.
- После купания кожу ребенка нужно обработать специальными средствами-эмолентами, которые удерживают влагу.
Если горячие ванны – враги больного атопическим дерматитом ребенка, то соленое прохладное море – его друг. Поездки на море рекомендуют практически всем маленьким пациентам. Морской климат поможет снизить воспалительный процесс, устранить зуд, увеличить время ремиссии. Только выбирать для такого лечебного отдыха следует не экзотические жаркие страны, а курорты с умеренным климатом.
Психологическая поддержка детей, больных атопическим дерматитом
Если одной из причин развития болезни у ребенка является стресс, то необходимо исключить его из детской жизни: уладить все конфликты в семье, постараться создать в ней спокойную атмосферу, обеспечить малышу как можно больше положительных эмоций.
Не менее важно во время болезни оградить ребенка от негатива внешнего мира. Атопический дерматит не протекает бесследно: кожные высыпания не скроешь от посторонних глаз. Окружающие могут враждебно реагировать на физические недостатки вашего малыша. Именно в этот момент для него будет важна ваша психологическая поддержка:
- Не проявляйте при ребенке излишнего беспокойства по поводу его болезни.
- Объясните, что болезнь не может повлиять на его жизнь, что она не навсегда, поэтому он такой же, как и все дети, только ему надо проявлять больше осторожности, чем другим.
- Не отворачивайтесь и не отмахивайтесь от ребенка, если ему нужно ваше внимание, наоборот, покажите, что вы его любите таким, какой он есть, и неважно, здоров он или болен.
- Поощряйте отношения ребенка со сверстниками, приглашайте в гости его друзей. Он ни в коем случае не должен чувствовать себя изгоем.
Профилактика атопического дерматита у детей
Можно ли предотвратить появление атопического дерматита у ребенка? На этот вопрос нет однозначного ответа. Но в силах каждого родителя сделать все возможное, чтобы оградить малыша от этого заболевания:
- Будущая мама должна правильно питаться во время беременности и в период кормления грудью.
- Как можно дольше не отказываться от грудного кормления.
- Вводить прикорм для малыша постепенно и правильно.
- Использовать для ухода за малышом только гипоаллергенные косметические средства, а для уборки квартиры – щадящие вещества.
- Вовремя выявлять и лечить заболевания кишечной сферы.
- Отдавать предпочтение натуральным продуктам без красителей и одежде из натуральных тканей.
- Поддерживать в квартире благоприятные климатические условия с постоянным увлажнением воздуха.
- Регулярно увлажнять детскую кожу.
- Принимать солнечные, воздушные и морские ванны.
- Не заниматься самолечением и при первых признаках дерматита обращаться к врачу.
Проявляйте внимание и терпение, и болезнь к вам не сможет подступиться. А если ей все-таки удастся проникнуть в вашу жизнь, то вы сможете выпроводить непрошеную гостью.
Источник
Атопический дерматит или нейродермит – кожное заболевание аллергенной природы, которое проявляется преимущественно в детском возрасте. Болезнь может привести к тяжелым поражениям кожи, причиняет ребенку большие страдания. Поэтому все родители должны хорошо знать, как вовремя распознать это заболевание, чем оно опасно, и как следует его лечить.
Особенности атопического дерматита
Атопический дерматит – это чрезвычайно распространенная детская болезнь. Об этом свидетельствуют следующие факты. Примерно треть всех болезней в младенческом возрасте – это нейродермит. У грудных детей заболевание составляет 80% от всех патологий аллергической природы. А случаи заболевания атопическим дерматитом составляют примерно половину от всех случаев аллергических заболеваний. Среди кожных заболеваний нейродермит входит в первую десятку по распространенности.
Причиной чрезвычайной распространенности атопического дерматита в младенческом возрасте является недостаточное развитие кожных тканей ребенка, которое выражается в следующих особенностях:
- Низкий уровень потоотделения,
- Хрупкость рогового слоя кожи,
- Высокий уровень липидов в коже.
Заболевание также имеет ряд других названий, ныне редко используемых:
- Экссудативный диатез,
- Конституциональная или атопическая экзема,
- Диатезное пруриго,
- Почесуха Бенье.
Причины возникновения атопического дерматита у детей
Это заболевание во многом обусловлено наследственными причинами. Наличие у одного или обоих родителей дерматита резко увеличивает вероятность возникновения болезни и у их ребенка. Если дерматит наблюдается у обоих родителей, то у 4 из 5 детей он также проявится. А при наличии лишь одного родителя с дерматитом шансы составляют 50/50. Следовательно, к атопическому дерматиту у детей может быть генетическая предрасположенность.
Но одной лишь предрасположенности для развития заболевания недостаточно. Необходима одна или несколько внешних причин, запускающих болезнь. Они непосредственно связаны с механизмом развития заболевания у детей. Этот механизм – аллергический. Это значит, что иммунная система ребенка атакует аллергены, поступающие через кожу в организм, или уже присутствующие в организме. При этом выделяются медиаторы воспаления – гистамины и цитокины. Это обуславливает возникновение отечности и воспаления тканей.
Интересный факт:
Установлено, что при наличии этого сочетания – генетической предрасположенности и попадания в организм триггеров-аллергенов, болезнь у ребенка возникает с вероятностью в 95%.
Какие типы аллергенов могут вызывать дерматит у ребенка:
- Пищевые (в каждом третьем случае);
- Пыль;
- Пыльца растений;
- Бытовые химические средства (чистящие химикаты, стиральный порошок);
- Некоторые медикаменты, например, антибиотики, кремы и мази.
Интересный факт – дети, которые плохо питаются и имеют недостаточный вес, реже страдают данным заболеванием. Другое, на первый взгляд, парадоксальное обстоятельство – наличие в доме собак (в меньшей степени – других домашних животных) уменьшает риск развития дерматита на 25%. Это может показаться странным, ведь шерсть и слюна животных известны, как сильные аллергены, и нередко являются причиной аллергии у взрослых. Однако есть и другой фактор, который с лихвой перевешивает данное обстоятельство. Контакт с инфекционными агентами, принесенными животными, часто бывающими на улице, способствует укреплению иммунитета малыша.
Есть факторы, которые также способствуют развитию атопического дерматита у детей, хотя и не в столь большой степени:
- Ранний переход на выкармливание ребенка искусственными смесями;
- Частые инфекционные заболевания;
- Нарушения работы ЖКТ у ребенка (дисбактериоз);
- Заболевания ЖКТ (энтероколит, гастрит, дисбактериоз);
- Паразитарные болезни;
- Плохая экологическая обстановка;
- Хронические болезни внутренних органов ребенка;
- Осложнения при вынашивании ребенка или перенесенные матерью заболевания во время беременности;
- Прием антибиотиков, нарушающих работу ЖКТ.
Вредные привычки проживающих в одном помещении с ребенком людей, такие, как курение, также отражаются на здоровье ребенка. Табачный дым оказывает негативное влияние не только на органы дыхания малыша, но и на его кожу.
Иногда случается так, что спускным механизмом для возникновения заболевания могут послужить стрессы (например, скандалы в семье, начало посещения детского сада). Постоянный контакт с раздражающими моющими веществами также является частым провоцирующим фактором.
Дерматит нередко сочетается с другими аллергическими заболеваниями:
- бронхиальной астмой,
- аллергическим ринитом,
- пищевой аллергией,
- конъюнктивитом.
Однако нейродермит – это наиболее часто проявляющаяся форма аллергии у детей. В первый год жизни у 80-85% детей аллергия проявляется именно в виде кожного воспаления. В дальнейшем болезнь идет на спад.
Типы и стадии
Заболевание может иметь легкое, среднее и тяжелое течение. Эти формы различаются по таким симптомам, как количество высыпаний, тяжесть поражения кожи, площадь пораженной поверхности. При ограниченном типе заболевания затрагивается менее 5% поверхности тела, при распространенном – от 5% до 25%, при диффузном – более 25%.
В зависимости от возраста детей выделяют следующие стадии заболевания:
- младенческая (2 месяца-2 года),
- детская (2 года –7 лет),
- подростковая (более 7 лет).
Нередко эти стадии плавно перетекают друг в друга.
Хроническая форма атопического дерматита у детей характеризуется усилением кожного рисунка, появлением трещин на коже. Время от времени возникают обострения заболевания.
В стадии ремиссии симптомы заболевания исчезают полностью или почти полностью. Этот период длится от нескольких месяцев до нескольких лет. Однако обычно этот период сменяется обострением. Если же проявления болезни отсутствуют более 7 лет, то говорят о клиническом выздоровлении.
Симптомы и диагностика
Очень часто первые признаки заболевания или признаки обострения хронической формы болезни возникают в том случае, если ребенку дают какой-то новый продукт. В такой ситуации важно вовремя распознать угрозу. Если отменить опасный продукт, то состояние малыша может вернуться в норму. Также для болезни (особенно в детском и подростковом возрасте) характерно сезонное течение. В холодный период проявления могут усиливаться, а в теплое время наблюдается ремиссия.
В целом проявления зависят от стадии заболевания (младенческая, детская или подростковая). Однако для большинства вариантов болезни характерны:
- Кожный зуд;
- Красные эритематозные пятна;
- Сухость кожи;
- Везикулы или папулы;
- Плохое самочувствие, аппетит и сон.
На первом году жизни, при младенческой стадии, характерны большие красные пятна на различных частях тела. Позже на месте воспаления могут появляться участки с мокнущей кожей. Также могут наблюдаться отеки на руках или ногах, ягодицах. На голове появляются белые чешуйки. Кожа на туловище становится очень тонкой.
Для детской формы атопического дерматита характерным симптомом является сухость кожи. Могут появляться везикулы. На пораженных местах кожи ощущается сильный зуд.
Также сильный зуд является основным симптомом при подростковой форме болезни. Везикулы встречаются реже, чем во время детской стадии. Зато часто появляются эритематозные пятна, участки с плотными корками.
Зуд – один из основных признаков заболевания. Он может беспокоить малыша на протяжении целых суток, немного стихая в ночное время.
Из-за расчесывания кожа может повреждаться, в результате чего к воспалению кожи присоединяется бактериальная инфекция. Это явление называется пиодермией.
Где чаще всего наблюдаются проявления атопического дерматита у детей? На первом году жизни обычно поражается волосистая часть головы, шея, наружная поверхность ног и рук, ягодицы, лицо, складки кожи. На лице обычно затрагивается подбородок, щеки и лоб. В этих областях кожа приобретает красный цвет. Именно покраснение является первым симптомом заболевания. Затем присоединяется шелушение кожи. Обычно в первую очередь затрагивается лицо, а затем высыпания и воспаление начинают наблюдаться на других частях тела.
У детей и подростков обычно поражается шея, локтевые и коленные сгибательные поверхности, лодыжки, боковая поверхность туловища, кисти и пальцы.
Диагностика
Дигностирование атопического дерматита у детей обычно не представляет сложности. Однако нередко бывает необходимо дифференцировать его от грибковых заболеваний кожи, экземы, псориаза, ихтиоза. В таком случае берется соскоб с кожи, который затем анализируется в лаборатории.
Для диагностики делаются также общий и биохимический анализы крови. Для заболевания характерны повышенное СОЭ, эозинофилия, повышенная концентрация антител IgE (более 165 МЕ/мл). Для детей старше 4 лет проводятся кожные провокационные пробы на аллергены.
Заболевание имеет 4 основных клинических признака и несколько дополнительных. К основным признакам относятся:
- Зуд,
- Определенное расположение основных кожных высыпаний (лицо, шея, подмышки и сгибательные поверхности),
- Хроническое рецидивирующее течение,
- Атопия в семейном анамнезе.
Вспомогательные признаки:
- Сухость кожи,
- Поражение кистей и стоп,
- Раннее начало (до 2 лет),
- Эритродермия,
- Высокий уровень иммуноглобулинов IgE.
Для хронического нейродермита характерны три основных симптома:
- Моргана (глубокие морщины на нижних веках),
- Меховой шапки (поредение волос на затылке),
- Зимней стопы (покраснение кожи стопы, трещины на коже, ее шелушение).
Лечение
Заболевание обычно проявляется на первом году жизни, а большинство детей избавляется от него по достижении младшего школьного возраста. Однако это не значит, что болезнь пройдет сама, и ее не стоит лечить. У многих людей заболевание сохраняется на всю жизнь. Вполне возможно, что это связано с недостаточным лечением детской фазы болезни.
Основные принципы лечения:
- Гипоаллергенная диета,
- Применение лекарственных препаратов,
- Устранение провоцирующих факторов.
Лечение преследует следующие цели:
- Устранение или уменьшение зуда и воспаления,
- Восстановление функций кожи,
- Предотвращение развития болезни и появления осложнений.
Важно понимать, что кожные проявления – это всегда следствие проблем с внутренними органами и слабого иммунитета. Поэтому необходимо оградить малыша от раздражающих факторов.
Коррекция диеты
Однако не всегда бывает возможным выявить конкретный аллерген. В большинстве случаев наблюдается реакция на какие-то вещества, содержащиеся в еде. Следовательно, необходимо так подобрать ребенку диету, чтобы в ней содержался бы минимум потенциально опасных субстанций. Далеко не обязательно это могут быть какие-то искусственные добавки и красители. Нередко бывает так, что аллергию могут вызывать натуральные продукты. Очень часто в качестве аллергенов выступают белки, содержащиеся в коровьем молоке.
- Вне зависимости от возраста больного должны быть удалены из меню:
- Сладости;
- Газированные напитки;
- Морепродукты;
- Шоколад;
- Красные ягоды и фрукты, цитрусовые;
- Мед;
- Орехи;
- Яйца.
На первом году жизни, когда заканчивается грудное вскармливание, важен правильный выбор питательных смесей. Если выявлена связь между пищевой аллергией и возникновением атопического дерматита у ребенка, то лучше всего использовать аминокислотные смеси или смеси с полным гидролизом белка. А от смесей с коровьим и козьим молоком лучше отказаться.
Местное лечение
Наружные препараты оказывают наиболее эффективное действие, доставляя активные компоненты лекарств непосредственно в место воспаления. Лечение наружными средствами преследует следующие цели:
- Устранение зуда,
- Уменьшение воспаления,
- Восстановление водно-липидного слоя кожи и ее барьерной функции.
Наружно применяются средства с противовоспалительными и антисептическими компонентами. Однако противовоспалительные средства с нестероидными компонентами могут оказаться неэффективными, тогда назначаются гормональные противовоспалительные препараты, содержащие бетаметазон, гидрокортизон, преднизолон. Обычно гормональные мази назначаются при тяжелой форме атопического дерматита у ребенка. Не стоит бояться подобных препаратов, ведь их содержимое не попадает в системный кровоток и не может навредить организму малыша. С другой стороны и злоупотреблять ГКС-средствами не стоит. Дозировка и продолжительность курса лечения гормональными средствами должна определяться врачом.
Также полезны эмоленты (увлажняющие кремы или мази). Они составляют основу лечения заболевания. Их можно использовать 2 раза в день, а в тяжелых случаях – через несколько часов. А антибактериальные препараты и антисептики (хлоргексидин, перекись водорода) используются для лечения или предотвращения вторичной бактериальной инфекции. Возможно применение комбинированных препаратов, содержащих гормоны и антибиотики.
Важна также и форма наружного средства. Мази обладают наилучшей проникающей способностью. Гели удобны для использования, и больше подходят для лечения волосистой части головы.
Кроме того, в период острой фазы заболевания необходим правильный уход за кожей, поддержание гигиены, регулярное мытье кожи (под душем).
Системная терапия
К лечению при помощи таблеток переходят лишь при тяжелых формах болезни. Существует несколько типов препаратов, назначаемых внутрь. Например, врач может прописать таблетки с антигистаминными компонентами. Если заболевание сопровождается нервными расстройствами, бессонницей, то для лечения предпочтительнее препараты первого поколения (Супрастин, Димедрол, Тавегил). Однако они противопоказаны в том случае, если наблюдаются также бронхиальная астма и аллергический ринит. Для длительного лечения или же при наличии респираторных аллергических реакций применяются антигистаминные лекарства второго поколения, такие, как Цетиризин, Лоратадин. При присоединении бактериальной инфекции применяются антибиотики, обычно короткими курсами.
При заболевании, обусловленном пищевой аллергией, кроме того, рекомендуются препараты для поддержания и улучшения работы ЖКТ. Прежде всего, это пробиотики, энтеросорбенты и ферментные препараты.
Также используются и другие методы лечения:
- УФ-терапия и фотохимотерапия (совместное применение ультрафиолета и фотосенсибилизующих препаратов),
- рефлексотерапия,
- курортотерапия и климатотерапия (в период ремиссии),
- методы очистки крови (гемосорбция и плазмафорез).
Могут применяться при заболевании и народные средства, но только с разрешения лечащего врача и в качестве вспомогательного, а не основного средства.
Профилактика
То, насколько здоровым будет ребенок, во многом зависит от его будущей матери. Поэтому профилактика заболевания должна начинаться еще в период беременности. Беременной женщине придется отказаться от питания высокоаллергенной пищей, а также избегать контактов с аллергенами – бытовыми или профессиональными. Кроме того, по возможности следует увеличить период грудного вскармливания, не злоупотреблять лекарственными препаратами.
Вторичная профилактика заключается в предотвращении перехода болезни в острую фазу у детей с устойчиво ремиссией. Вторичная профилактика включает диету, санаторно-курортное лечение, десенсибилизирующую терапию, исключение провоцирующих факторов.
Источник


