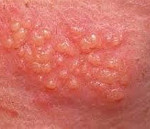
Этиология и патогенез острого герпеса

Простой герпес
Этиология и
патогенез. Простой
герпес — инфекционное заболевание,
вызывается одним из самых распространенных
в природе вирусов человека — вирусом
простого герпеса (Herpes simplex). Этот вирус
длительно циркулирует в организме
человека, преимущественно в латентной
форме, активизируется во время различных
стрессовых ситуаций, в том числе при
беременности. У беременных заболевание
протекает бессимптомно или в виде
гриппоподобного состояния с герпетическими
высыпаниями на коже и слизистых
оболочках. Плод инфицируется
преимущественно при прохождении через
родовые пути, если гениталии матери
заражены герпесом. Входными воротами
являются слизистые оболочки и кожа.
Возможна трансплацентарная передача
вируса. В организме ребенка вирус
распространяется гематогенно, вызывая
некротическое повреждение сосудов и
тканей легких, печени, селезенки, мозга,
надпочечников.
Клиническая
картина. Плод
или рождается с признаками инфекции,
или они появляются в первые 1—2 нед жизни
(при инфицировании в родах). Патогномоничным
признаком является везикулярная
герпетическая сыпь на коже, которая
наблюдается не у всех больных, что
затрудняет диагностику. Поражаются
также слизистая оболочка полости рта
и глаз (стоматит, кератит и конъюнктивит).
Обычно
отмечаются желтуха
с увеличением прямого
билирубина,
гепатоспленомегалия, неврологическая
симптоматика. Возможны геморрагические
высыпания на коже и кровотечение из
желудочно-кишечного тракта. Заболевание
клинически напоминает сепсис,
менингоэнцефалит, гепатит или
пневмонию, хотя может протекать и без
поражения внутренних органов.
Диагноз и
дифференциальная диагностика. Диагноз
подтверждается данными вирусологического
исследования. Из пузырьков на коже,
слизистых оболочек, из спинномозговой
жидкости выделяют вирус. Используют
также серологические исследования,
направленные на обнаружение нарастающего
титра антител при помощи реакции
связывания комплемента.
Простой герпес
следует отличать от цитомегалии,
протекающей с желтухой и гепатомегалией,
микоплазменнои инфекции, лисгериоза,
гемолитической болезни новорожденных,
врожденного сифилиса.
Лечение. Терапию
начинают с местного применения интерферона
и 5-йод-2-дезоксиуридина, а также переливания
крови, введения иммуноглобулина,
дезинтоксикационных и симптоматических
средств.
Прогноз. Летальность
достигает 50%. У выздоровевших детей
нередко наблюдаются стойкие изменения
в центральной нервной системе.
#Токсоплазмоз.
Этиопатогенез, клиника, диагностика,
лечение и профилактика.
Токсоплазмоз
Этнология и
патогенез. Заболевание
вызывается простейшими (Toxoplasma gondii).
Возбудитель широко распространен в
природе, может длительно сохраняться
в организме хозяина и, по некоторым
данным, встречается примерно у 25%
взрослых. Однако врожденный токсоплазмоз
встречается только у 0,2 — 0,5% детей,
родившихся от инфицированных матерей.
Человек заражается преимущественно
от кошек и при употреблении мясных блюд,
недостаточно термически обработанных.
Плод инфицируется трансплацентарно;
вероятность заражения его резко
возрастает, если мать инфицируется во
время беременности. Заболевание у
беременной может протекать бессимптомно
или как различные острые инфекции и
приводить к выкидышам и мертворождениям.
При попадании паразита в организм плода
возникают васкулиты. Вокруг сосудов
образуются воспалительные гранулемы,
выявляются свободные токсоплазмы и
скопления их в виде цист и псевдоцист,
которые подвергаются обызвествлению.
Они обнаруживаются в мозге, мышцах,
надпочечниках и других органах.
Клиническая
картина. Для
врожденной формы токсоплазмоза характерно
прежде всего поражение мозга и глаз.
Если заражение ребенка произошло
внутриутробно в конце беременности,
наблюдаются симптомы острого
ме-нингоэнцефалита с лихорадкой,
пятнисто-папулезной и геморрагической
сыпью, желтухой, увеличением печени,
селезенки. По окончании острого периода,
а иногда и сразу после рождения отмечаются
гидро- или микроцефалия, судорожный
синдром или общая вялость, имеются
разнообразные симптомы поражения глаз
(микрофтальмия, хориоретинит, катаракта,
нистагм, косоглазие). На рентгенограмме
черепа выявляются внутримозговые
кальцификаты.
Диагноз и
дифференциальная диагностика. Диагноз
подтверждается при выделении возбудителя
из спинномозговой жидкости, крови, мочи.
Принимают во внимание серологическую
пробу Сейбина — Фельдмана с титром не
менее 1 : 16 и положительную внутрикожную
пробу с токсоплазмозным аллергеном
у матери и ребенка.
Токсоплазмоз
следует отличать от другой врожденной
патологии (краснуха, воздействия
химикатов, радиация), родовой травмы
центральной нервной системы, а при
наличии желтухи — от цитомегалии,
атрезии желчных ходов, гемолитической
болезни новорожденных.
Лечение. Специфическим
средством считается хлоридин, который
назначают внутрь по 0,5—1 мг/кг в сутки
в 2 — 3 приема в течение 2 — 3 дней; проводят
2 — 3 курса. Рекомендуется комбинировать
хлоридин с сульфадимезином (0,25 г/кг
через 4 —8 ч). В связи с токсичностью
лечебных препаратов для плода беременные
с положительными реакциями на токсоплазмоз,
но без клинических проявлений заболевания
лечению не подлежат.
Прогноз. В основном
прогноз неблагоприятный. Дети умирают
в первые дни жизни или заболевание
переходит в латентную форму, но
сопровождается грубыми изменениями в
психоневрологическом статусе ребенка.
#Сепсис новорожденных. Методы
клинико-лабораторной диагностики,
принципы лечения и профилактики.
Постнатальное инфицирование обычно
приводит к развитию локальных
гнойно-воспалительных заболеваний; при
сниженном иммунитете возможна
генерализация инфекционного процесса
с развитием сепсиса. Сепсис — генерализованная
полиэтиологическая форма инфекции,
протекающая на фоне транзиторного или
первичного иммунодефицита, не
сопровождающаяся каким-либо специфическим
процессом в организме и характеризующаяся
системным поражением и присутствием
возбудителя в крови.
Причины сепсиса
новорожденныхГнойно-воспалительные
заболевания могут быть вызваны более
чем 30 видами микроорганизмов. До
последнего времени при сепсисе чаще
выявляли условно-патогенную
грамотрицательную флору. Преобладали
неэнтеропатогенная кишечная и синегнойная
палочки, клебсиелла, протей, стрептококки
группы В, энтеробактер. В настоящее
время, как и в 60-70-е гг., доминирующей
постепенно становится грамположительная
флора (чаще эпидермальный стафилококк).
В последнее десятилетие среди возбудителей
сепсиса у новорождённых встречают
грибы, особенно Candida
albicans. У
новорождённых сепсис обычно развивается
на фоне внутриутробной инфекции, чаще
её локализованной или малосимптомной
формы. В таких случаях типичен
гипоэргический вариант течения сепсиса,
сопровождающийся гипокоагуляциеи,
тромбоцитопениеи и нейтропенией.
Клиническая
картина сепсиса новорожденныхЧаще
всего входными воротами бывает пупочная
ранка. Также возможно проникновение
инфекции через кожу, органы дыхания,
органы слуха и ЖКТ. Раньше принято было
выделение двух форм сепсиса — септицемии
и септикопиемии. В настоящее время такое
деление имеет второстепенное значение.
При септицемии в
клинической картине преобладает
симптоматика инфекционного токсикоза.
Заметно страдает общее состояние: сон
нарушен, первоначальное беспокойство
сменяется вялостью и слабостью. Появляются
анорексия (ребёнок сосёт вяло или
отказывается от груди), срыгивания,
иногда с примесью жёлчи, неустойчивый
стул. Масса тела ребёнка снижается при
достаточном количестве молока у матери.
Выявляют мышечную гипотонию и гипорефлексию
(вплоть до исчезновения физиологических
рефлексов). Для кожных покровов характерна
бледность, а затем землистая окраска и
мраморность, возможна сыпь. Температура
тела бывает различной (от гипотермии и
субфебрилитета до гипертермии и
гектической лихорадки). Возможен отёчный
синдром. В результате нарушения
микроциркуляции и метаболических
изменений развиваются пневмопатия
(одышка, цианоз, патологический тип
дыхания), кардиопатия (глухость сердечных
тонов, систолический шум, артериальная
гипотензия; на ЭКГ изменения зубца Р за
счёт метаболических нарушений в миокарде,
смещение сегмента ST), гепатоспленомегалия,
желтуха, мочевой синдром, нарушение
функций ЖКТ (вплоть до некротизирующего
энтероколита). Возможен геморрагический
синдром.
При септикопиемии
на фоне выраженной интоксикации
появляются гнойные очаги (нередко
множественные): абсцессы, флегмоны,
остеомиелит, гнойный менингит, очаги
деструкции лёгких и др.
Различают
молниеносное (1-7 дней), острое (4-8 нед,
наиболее частое) и затяжное, или подострое
(более 6-8 нед), течение заболевания. Для
молниеносного течения сепсиса характерно
развитие септического шока с геморрагическим
синдромом, резким снижением артериального
давления, олигурией; эта форма часто
приводит к летальному исходу. Молниеносная
форма сепсиса чрезвычайно напоминает
генерализованную форму внутриутробной
инфекции. Некоторые авторы называют
эту форму гиперергическим сепсисом;
чаще всего заболевание вызывает
стрептококк группы В.ДиагностикаДиагностика
сепсиса достаточно сложна. В 60-70 гг.
из-за отсутствия диагностических
критериев внутриутробной инфекции, в
первую очередь серологических и
вирусологических, очень часто диагноз
«сепсис» ставили при генерализованных
формах внутриутробных инфекций, особенно
в тяжёлых случаях с молниеносным течением
и летальным исходом. В диагностике
сепсиса в последние годы возвращаются
к результатам бактериологического
исследования крови, от чего в 70-80-е гг.
практически отказались. В настоящее
время считают, что наиболее достоверным
подтверждением диагноза «сепсис» служит
выделение гемокультуры. При её выделении
необходимо учитывать следующие моменты.
Попадание
микроорганизмов в питательную среду
возможно при нарушении правил асептики
при заборе крови.Питательная среда
может быть нестерильной при нарушении
правил её приготовления и хранения.Бактериемия может
быть транзиторной.
Для подтверждения
диагноза необходимы многократные
исследования. Другие лабораторные
исследования (общий анализ крови и
биохимический анализ крови, общий анализ
мочи и др.) при диагностике сепсиса имеют
вспомогательное значение.
ЛечениеЛечение
при сепсисе направлено на подавление
возбудителя, повышение защитных свойств
организма, санацию гнойных очагов.
АнтибиотикотерапияАнтибактериальную
терапию проводят одновременно двумя
антибиотиками (с учётом их синергизма)
в течение 10-15 сут в максимальных возрастных
дозах с последующей сменой препаратов.
Предпочтительно внутривенное введение.
Учитывают чувствительность возбудителя
к антибиотику, а если результатов
исследования на чувствительность нет,
назначают антибиотики широкого спектра
действия.
Посиндромная
терапияПроводят
дезинтоксикационную терапию, коррекцию
нарушений кислотно-щелочного состояния,
восстановление ОЦК путём внутривенного
введения растворов глюкозы, альбумина,
плазмы, гемодеза, реополиглюкина. При
гиперкоагуляции восстанавливают
периферическое кровообращение (согревают
конечности, назначают антиагреганты,
реополиглюкин, гепарин под контролем
лабораторных данных). При появлении
признаков гипокоагуляции вводят
свежезамороженную нативную плазму. Для
повышения сопротивляемости организма
желательно обеспечить ребёнка материнским
нативным молоком.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

 áîëüøèíñòâå ñëó÷àåâ ó ëèö, ïåðåíåñøèõ îñòðóþ ñòàäèþ ïåðâè÷íîé ÂÏÃ-èíôåêöèè, íàñòóïàåò êëèíè÷åñêîå âûçäîðîâëåíèå, îäíàêî, îðãàíèçì íèêîãäà íå îñâîáîæäàåòñÿ îò ÂÏÃ: ê 1014-ìó äíþ ïîñëå ïåðâè÷íîãî çàðàæåíèÿ âèðóñ ãåðïåñà â ëàòåíòíîé ôîðìå îáíàðóæèâàåòñÿ â ýïèòåëèîöèòàõ â îáëàñòè âõîäíûõ âîðîò, â êëåòêàõ êðîâè è ëèìôû, à òàêæå â íåéðîíàõ è êëåòêàõ-ñàòåëëèòàõ ðåãèîíàëüíûõ ãàíãëèåâ, ãäå ñîõðàíÿåòñÿ ïîæèçíåííî.
Òàêèì îáðàçîì, ïîñëå îñòðîãî ïåðèîäà ãåðïåòè÷åñêîé èíôåêöèè íàñòóïàåò ïåðèîä ïåðñèñòåíòíîé ïîæèçíåííîé èíôåêöèè, êîòîðàÿ ÷àùå âñåãî ïðîòåêàåò êàê ëàòåíòíàÿ ëèáî êàê èñòèííî ëàòåíòíàÿ (íåèíôåêöèîííàÿ), ëèáî ñ ïåðèîäè÷åñêèìè, áîëåå èëè ìåíåå ÷àñòûìè ðåöèäèâàìè.
Ôàêòîðû, îáóñëàâëèâàþùèå óñòàíîâëåíèå ëàòåíòíîé ãåðïåòè÷åñêîé èíôåêöèè
Ìåõàíèçìû ëàòåíöèè íå âïîëíå ÿñíû. Èçâåñòíî, ÷òî ëàòåíöèþ âèðóñà ïðîñòîãî ãåðïåñà îáåñïå÷èâàþò ñëåäóþùèå ïðèíöèïèàëüíûå îáñòîÿòåëüñòâà:
· âèðóñ ñïîñîáåí óñêîëüçàòü îò èììóíèòåòà è ïîýòîìó ïîæèçíåííî ñîõðàíÿåòñÿ â îðãàíèçìå (ïðîòèâîãåðïåòè÷åñêèé èììóíèòåò íå ÿâëÿåòñÿ ñòåðèëüíûì);
· êëåòêà-õîçÿèí è èììóíèòåò â èçâåñòíûõ ïðåäåëàõ ñäåðæèâàþò àêòèâíîñòü âèðóñà, ò. å. îãðàíè÷èâàþò ÷àñòîòó è òÿæåñòü êëèíè÷åñêèõ ðåöèäèâîâ
èíôåêöèè;
· ÂÏà îñíàùåí ñïåöèàëüíûìè ìåõàíèçìàìè äëÿ ëàòåíöèè è ðåàêòèâàöèè, îòëè÷íûìè îò ìåõàíèçìîâ îáû÷íîé ðåïëèêàöèè, íå êîíòðîëèðóåìûìè íè èììóíèòåòîì, íè ñîâðåìåííîé õèìèîòåðàïèåé.
Ìåõàíèçìû óñêîëüçàíèÿ âèðóñà îò èììóííîãî ðàçðóøåíèÿ
1. Ïðîòèâîäåéñòâèå âèðóñà ïðîñòîãî ãåðïåñà çàùèòíûì ñèëàì êëåòêè-õîçÿèíà:
· âèðóñ áëîêèðóåò êëåòî÷íûå ìåõàíèçìû ýëèìèíàöèè
áåëêîâ (íîðìàëüíàÿ êëåòêà îáåñïå÷èâàåò «ñàíèòàðíóþ» äåãðàäàöèþ ñîáñòâåííûõ áåëêîâ; ïðîäóêòû äåãðàäàöèè, à òàêæå âèðóñíûå áåëêè ïåðåíîñÿòñÿ íà ýíäîïëàçìàòè÷åñêèé ðåòèêóëóì ïðè ïîìîùè òðàíñïîðòíûõ áåëêîâ äëÿ äàëüíåéøåãî âûâåäåíèÿ çà ïðåäåëû êëåòêè; ÂÏà æå ïðîèçâîäèò ñïåöèàëüíûé áåëîê ICP 47, êîòîðûé ñâÿçûâàåòñÿ ñ òðàíñïîðòíûìè êëåòî÷íûìè áåëêàìè è áëîêèðóåò èõ àêòèâíîñòü);
· âèðóñ ïðåäîòâðàùàåò «àâàðèéíóþ» ïîëíóþ áëîêàäó
êëåòî÷íîãî àïïàðàòà ñèíòåçà áåëêîâ (êëåòî÷íûé ôàêòîð èíèöèàöèè òðàíñëÿöèè áåëêîâ eiF-2α ïðè èíôèöèðîâàíèè êëåòî÷íîãî ÿäðà äîëæåí áëîêèðîâàòü ñèíòåç âñåõ
áåëêîâ äëÿ òîãî, ÷òîáû îñòàíîâèòü ðåïðîäóêöèþ âèðóñà; ÂÏÃ ïðîèçâîäèò äâà ñïåöèàëüíûõ ôàêòîðà âèðóñíóþ êîìïëåìåíòàðíóþ ÐÍÊ è áåëîê γ1
34·5, ñïîñîáíûå îïîñðåäîâàííî, ÷åðåç òîðìîæåíèå èëè àêòèâèðîâàíèå êëåòî÷íûõ ôåðìåíòîâ, ïðåïÿòñòâîâàòü âêëþ÷åíèþ (ôîñôîðèëèðîâàíèþ) «àâàðèéíîãî» ôàêòîðà);
· âèðóñ áëîêèðóåò ïðîãðàììèðóåìóþ ñìåðòü çàðàæåííîé êëåòêè (àïîïòîç) (ïî êðàéíåé ìåðå òðè âèðóñíûõ áåëêà US
3, gJ è gD ïðåïÿòñòâóþò êëåòî÷íîé ñìåðòè, çàïðîãðàììèðîâàííîé íà ñëó÷àé ïîâðåæäåíèÿ êëåòî÷íûõ ìåõàíèçìîâ âèðóñàìè è/èëè èììóííûìè ñèëàìè).
2. Óñêîëüçàíèå îò ðàñïîçíàâàíèÿ ÂÏÃ-àíòèãåíîâ èììóííûìè ôàêòîðàìè:
· ÂÏÃ ïåðñèñòèðóåò â âèäå íóêëåèíîâûõ êèñëîò, íå èìåþùèõ àíòèãåííûõ ñâîéñòâ. Óðîâåíü ÄÍÊ âèðóñà êîíòðîëèðóåòñÿ òîëüêî ÄÍÊ-àçîé êðîâè;
· ãåíîì ÂÏÃ âñòðàèâàåòñÿ â ãåíîì êëåòêè-õîçÿèíà;
· ïðè ëèçèñå «ìàòåðèíñêîé» êëåòêè ÂÏà ïåðåõîäèò â ñîñåäíþþ êëåòêó ïî ìåæêëåòî÷íûì ìîñòèêàì, óñêîëüçàÿ îò íåéòðàëèçàöèè àíòèòåëàìè âî âíåêëåòî÷íîì ïðîñòðàíñòâå;
· àíòèãåíû ÂÏà ñõîäíû ñ àíòèãåíîì öèòîêåðàòèíà, ñ ðåöåïòîðàìè àöåòèëõîëèíà è ò. ä., ÷òî îáåñïå÷èâàåò çàìåòíóþ åñòåñòâåííóþ òîëåðàíòíîñòü èììóííûõ ñèë ê ÂÏÃ;
· â óñëîâèÿõ äåôèöèòà êîìïëåìåíòà âèðóñ, àòàêîâàííûé àíòèòåëàìè è îáðàçîâàâøèé ñ íèìè êîìïëåêñ, ñîõðàíÿåò ñâîþ àêòèâíîñòü ïðè òîì, ÷òî áëîêèðîâàííûå àíòèòåëàìè àíòèãåííûå ðåöåïòîðû ÂÏÃ áîëüøå íå ðàñïîçíàþòñÿ èììóííûìè ôàêòîðàìè.
3. Èñïîëüçîâàíèå èììóííûõ ñèë îðãàíèçìà â èíòåðåñàõ ÂÏÃ:
· ÂÏà âíåäðÿåòñÿ â èììóííûå êëåòêè ìîëîäûõ îðãàíèçìîâ ìàêðîôàãè, Ò- è Â-ëèìôîöèòû, êîòîðûå ñòàíîâÿòñÿ íå òîëüêî ðåçåðâóàðàìè èíôåêöèè, íî è åå ðàçíîñ÷èêàìè;
· àíòèòåëà, ñâÿçûâàÿñü ñ àíòèãåíàìè âèðóñà, â íåêîòîðûõ îáñòîÿòåëüñòâàõ íå òîëüêî çàùèùàþò âèðóñû îò ðàñïîçíàâàíèÿ èììóííûìè ñèëàìè (ñì. âûøå), íî äàæå ìîãóò ïðîâîöèðîâàòü ôåíîìåí óñèëåíèÿ ðåïðîäóêöèè âèðóñà;
· âîêðóã ýïèòåëèîöèòîâ, èíôèöèðîâàííûõ êîìïëåêñîì «ÂÏà + ÀÒ + êîìïëåìåíò», ïîä äåéñòâèåì àíàôèëàêòîêñèíà íàðàñòàåò èíôèëüòðàöèÿ òêàíåé ëåéêîöèòàìè ñîçäàåòñÿ «ìóôòà» èç ëåéêîöèòîâ, îãðàíè÷èâàþùàÿ èíôèöèðîâàííóþ çîíó îò èììóííûõ àòàê.
4. Èñêàæåíèå èììóííîãî îòâåòà (àóòîèììóííûå è àëëåðãè÷åñêèå
ïðîöåññû):
· ñõîäñòâî àíòèãåíîâ ÂÏÃ ñ àíòèãåíàìè ðÿäà áåëêîâ îðãàíèçìà ðåöåïòîðàìè ïðîâîöèðóåò ïåðåêðåñòíûå èììóííûå ðåàêöèè;
· ïîÿâëåíèå èììóííûõ êîìïëåêñîâ èç ÀÃ+ÀÒ ïðîâîöèðóåò èììóíîêîìïëåêñíûå ïîðàæåíèÿ, ñîïðîâîæäàþùèåñÿ ìàññîâûì ðàñïàäîì ñîáñòâåííûõ êëåòîê, ò. å. àóòîèììóííûå áîëåçíè.
5. Ïîäàâëåíèå èììóííîãî îòâåòà:
· ÂÏÃ, èíôèöèðóÿ èììóííûå êëåòêè, ñíèæàåò èõ ïðÿìóþ ôóíêöèîíàëüíóþ àêòèâíîñòü;
· ÂÏÃ ñíèæàåò àêòèâíîñòü ñèñòåìû Ò-õåëïåðîâ;
· ÂÏÃ ïîäàâëÿåò ïðîäóêöèþ è àêòèâíîñòü èíòåðôåðîíîâ;
· ÂÏÃ èíãèáèðóåò àêòèâàöèþ ñèñòåìû êîìïëåìåíòà, ÷òî ñíèæàåò ýôôåêòèâíîñòü àíòèòåë (ñì. âûøå).
6. Èñòîùåíèå èììóííûõ ñèë âñëåäñòâèå ïîñòîÿííîãî íàõîæäåíèÿ ÂÏÃ â îðãàíèçìå (òàáë. 2).
Òàáëèöà 2
Òåíäåíöèè èçìåíåíèé èììóííîãî ñòàòóñà ïðè õðîíè÷åñêîé ãåðïåòè÷åñêîé èíôåêöèè
| Ïîêàçàòåëü | Òåíäåíöèè èçìåíåíèé ïðè ãåðïåòè÷åñêîé èíôåêöèè |
| Ò-ëèìôîöèòû | ↓ |
| Ò-õåëïåðû (ÑD4+) | ↓ |
| Ò-ñóïðåññîðû öèòîòîêñè÷åñêèå (ÑD8+) | ↑ |
| Èììóíîðåãóëÿòîðíûé èíäåêñ Òõ/Òñ | ↓ |
| Â-ëèìôîöèòû | ↓ |
| Åñòåñòâåííûå êèëëåðû | ↓ |
| IgG | ïðîäóêöèÿ àíòèòåë ñíèæåíà |
| IgA | |
| IgM | |
| IgÅ | |
| Èíòåðôåðîí-γ | ↓ |
Èììóííûå è êëåòî÷íûå ôàêòîðû, îáóñëàâëèâàþùèå ëàòåíöèþ
Ìèíèìàëüíóþ àêòèâíîñòü âèðóñà âî âðåìÿ ëàòåíòíîé èíôåêöèè îáúÿñíÿþò ñëåäóþùèìè ôàêòàìè:
· êîëè÷åñòâî âèðèîíîâ, äîñòèãàþùèõ ìåñò ëàòåíöèè, îãðàíè÷åíî è íå ÿâëÿåòñÿ äîñòàòî÷íûì äëÿ èíôåêöèîííîãî ïðîöåññà;
· ïî ïóòè ê êëåòêàì íåðâíîãî ãàíãëèÿ ÷àñòè÷íî óòðà÷èâàåòñÿ âíóòðåííÿÿ îáîëî÷êà âèðóñà, íåñóùàÿ áåëêè Vmw65, íåîáõîäèìûå äëÿ èíèöèàöèè ñèíòåçà α-ãåíîâ ÂÏÃ;
· â íåéðîíàõ, íå ñïîñîáíûõ ê ðàçìíîæåíèþ, îòñóòñòâóþò êëåòî÷íûå ôåðìåíòû (â ÷àñòíîñòè, òðàíñêðèïòàçà), íåîáõîäèìûå äëÿ ðåïëèêàöèè ÂÏÃ;
· êëåòêè-õîçÿåâà ëàòåíòíîé èíôåêöèè ïðîäóöèðóþò ôàêòîðû, îãðàíè÷èâàþùèå ðåïëèêàöèþ ÂÏà íà ñàìûõ ðàííèõ ñòàäèÿõ.
Âèðóñíûé ãåíîì â ëàòåíöèè.
ÂÏà â ëàòåíòíîì ñîñòîÿíèè ïðîÿâëÿåò î÷åíü óìåðåííóþ è ñîâåðøåííî îñîáóþ àêòèâíîñòü: âíå ðåöèäèâà íàáëþäàåòñÿ ýêñïðåññèÿ ñïåöèàëüíûõ ó÷àñòêîâ åãî ãåíîìà (latency
—
associated
transcript
èëè LAT), êîòîðûå ïðàêòè÷åñêè íå èñïîëüçóþòñÿ â îáû÷íîì ðåæèìå ðåïëèêàöèè. Ýòè ãåíû íå îòíîñÿòñÿ íè ê α-, íè ê β-, íè ê γ-êëàññàì, ïîýòîìó èõ ïðåäëîæåíî íàçûâàòü δ-ãåíàìè. Èçâåñòíî, ÷òî äëÿ óñòàíîâëåíèÿ ëàòåíöèè íåîáÿçàòåëüíî íàëè÷èå òèìèäèíêèíàçû, íàëè÷èå ðàííèõ ãåíîâ âåñü ãåíîì ÂÏÃ, êðîìå LAT, êîòîðûé â ïåðèîä ëàòåíöèè íå àêòèâåí.
Ïîñêîëüêó öèêë ðåïëèêàöèè ÂÏÃ âî âðåìÿ ëàòåíöèè íå ñîâåðøàåòñÿ, ïîýòîìó íè ìåòàáîëèçì, íè ôóíêöèè êëåòîê-õîçÿåâ ëàòåíòíîé èíôåêöèè íå ïîâðåæäàþòñÿ. Ëàòåíòíàÿ ôàçà ÂÏÃ-èíôåêöèè êàê òàêîâàÿ íå âûçûâàåò íèêàêîé ðàñïîçíàâàåìîé ïàòîëîãèè.
Óñòàíîâëåíèå è ñóùåñòâîâàíèå ëàòåíöèè ÂÏÃ â íàñòîÿùåå âðåìÿ íå ìîæåò áûòü èçìåíåíî, ò. å. ïîëíîå óäàëåíèå âèðóñà èç îðãàíèçìà íåâîçìîæíî.
Ôàêòîðû, îáóñëàâëèâàþùèå ðåöèäèâû ëàòåíòíîé èíôåêöèè
Ïî ðàçíûì äàííûì, îò 10 äî 75 % ëèö, ïåðåíåñøèõ ïåðâè÷íóþ ãåðïåòè÷åñêóþ èíôåêöèþ, èìåþò ðåöèäèâû çàáîëåâàíèÿ. Ðåöèäèâû, êàê è îñòðàÿ èíôåêöèÿ, ìîãóò èìåòü õàðàêòåð ëèáî èíàïïàðàíòíîé, ëèáî êëèíè÷åñêîé èíôåêöèè.
Ìåõàíèçìû óñòàíîâëåíèÿ ëàòåíöèè è ðåàêòèâàöèè âèðóñà èçó÷åíû íåäîñòàòî÷íî õîðîøî. Ñóùåñòâóåò äâå ãèïîòåçû ïàòîãåíåçà ðåöèäèâà: ñòàòè÷åñêàÿ è äèíàìè÷åñêàÿ.
Ñòàòè÷åñêàÿ ãèïîòåçà:
ïóñêîâîé ôàêòîð àêòèâèðóåò âèðóñ, íàõîäÿùèéñÿ â ëàòåíòíîì ñîñòîÿíèè â ãàíãëèè; íà ôîíå íàðóøåíèé áèîõèìè÷åñêîãî è èììóíîëîãè÷åñêîãî ðàâíîâåñèÿ âèðóñ ïðîäâèãàåòñÿ ê ïåðèôåðè÷åñêèì ÷óâñòâèòåëüíûì êëåòêàì è àêòèâíî ðåïðîäóöèðóåòñÿ â çîíå îáñëóæèâàíèÿ èíôèöèðîâàííûì ãàíãëèåì.
Äèíàìè÷åñêàÿ ãèïîòåçà
: âèðóñ â ãàíãëèÿõ íàõîäèòñÿ â ñîñòîÿíèè íå àáñîëþòíîé ëàòåíöèè, íî âîñïðîèçâîäèòñÿ êàæäûå íåñêîëüêî äíåé, íåáîëüøèìè ïîðöèÿìè âûäåëÿåòñÿ èç ãàíãëèÿ è ïðîõîäèò ê ýïèòåëèþ, îðãàíèçóÿ òàì ôîêóñû ìèêðîèíôåêöèè; ìèêðîôîêóñû âèðóñíîé èíôåêöèè áîëåå èëè ìåíåå óñïåøíî áëîêèðóþòñÿ èììóííûìè ñèëàìè, ïîýòîìó íîñèòåëü ïåðåæèâàåò ëèáî èíàïïàðàíòíûå, ëèáî àáîðòèâíûå, ëèáî êëèíè÷åñêèå ðåöèäèâû.
Îáå ãèïîòåçû îáðàùàþò âíèìàíèå íà äâå ãðóïïû ôàêòîðîâ, îáóñëîâëèâàþùèõ ðàçâèòèå ðåöèäèâîâ: ïîâûøåíèå àêòèâíîñòè ÂÏÃ è ñíèæåíèå ýôôåêòèâíîñòè èììóíèòåòà.
Ôàêòîðû, ñâÿçàííûå ñ óðîâíåì àêòèâíîñòè âèðóñà.
Òå÷åíèå ïåðñèñòåíòíîé èíôåêöèè çàâèñèò îò õàðàêòåðà ïåðâè÷íîé èíôåêöèè: òàê, ïðè èíàïïàðàíòíîé ïåðâè÷íîé èíôåêöèè ÷àñòîòà ðåöèäèâîâ îòíîñèòåëüíî íåâûñîêà.
×àñòîòà ðåöèäèâîâ çàâèñèò îò ìàãíèòóäû ëàòåíòíîé èíôåêöèè: ÷åì âûøå êîíöåíòðàöèÿ ÄÍÊ ÂÏà â ãàíãëèè, òåì ÷àùå ðåöèäèâû. Ìàãíèòóäà ÂÏà â íåéðîíàõ ñî âðåìåíåì ñíèæàåòñÿ, ÷òî îáóñëàâëèâàåò ïîñòåïåííîå óìåíüøåíèå ÷àñòîòû ðåöèäèâîâ.
Èçâåñòíî, ÷òî ðÿä âåùåñòâ è ôàêòîðîâ ìîãóò ïîâûøàòü àêòèâíîñòüëàòåíòíîãî âèðóñà â êëåòî÷íîé êóëüòóðå. Íèêîòèí, ôåíàöåòèí (æàðîïîíèæàþùåå ëåêàðñòâî), äèìåòèëñóëüôîêñèä ýòè è, ïðåäïîëîæèòåëüíî, ìíîãèå äðóãèå âåùåñòâà, âåðîÿòíî, çàìåùàþò ñîáîé íåäîñòàþùèå èíèöèàëüíûå âèðóñíûå áåëêè è âêëþ÷àþò òðàíñêðèïöèþ ðàííèõ áåëêîâ ÂÏÃ. Èçâåñòíî, ÷òî ïðîñòàãëàíäèíû (ìåäèàòîðû âîñïàëåíèÿ, îðãàíèçóþùèå ýðèòåìó è ïîâûøàþùèå àêòèâíîñòü äåëåíèÿ êëåòîê) ïîâûøàþò àêòèâíîñòü âèðóñà ïðîñòîãî ãåðïåñà. Èìåííî âëèÿíèåì ïðîñòàãëàíäèíîâ îáúÿñíÿþò ðåöèäèâèðîâàíèå ÂÏÃ-èíôåêöèè íà ôîíå ìåõàíè÷åñêîé òðàâìû ÑÎÏÐ, ñîëíå÷íûõ îæîãîâ êîæè ëèöà è êðàñíîé êàéìû ãóá, íåâðèòîâ.
Ïî äðóãîé âåðñèè, ðåàêòèâàöèÿ ÂÏà ìîæåò áûòü âûçâàíà èçìåíåíèÿìè âíóòðåííåé ñðåäû â èíôèöèðîâàííûõ ãàíãëèÿõ: èçìåíåíèÿ ìîãóò áûòü ñâÿçàíû, íàïðèìåð, ñ âîñïàëåíèåì èëè àíåñòåçèåé ó÷àñòêà ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà, èííåðâèðóåìîãî óçëîì, èëè ïàòîëîãèåé (òðàâìà, âîñïàëåíèå) ñàìîãî óçëà.
Ôàêòîðû, ñíèæàþùèå ïðîòèâîâèðóñíûé èììóíèòåò.
Ñðåäè ïðè÷èí èììóíîäåôèöèòà, ïðîâîöèðóþùåãî ðåöèäèâ ÂÏÃ, íàçûâàþò ñëåäóþùèå:
èììóíîñóïðåññèâíûå ýôôåêòû ïåðñèñòåíòíîé ÂÏÃ-èíôåêöèè;
ñòðåññ (ýìîöèîíàëüíûå ðàññòðîéñòâà, óñòàëîñòü);
ãîðìîíàëüíûé äèñáàëàíñ (ïóáåðòàòíûé ïåðèîä, ìåíñòðóàöèÿ);
íåáëàãîïðèÿòíûå ýêîëîãè÷åñêèå ôàêòîðû;
êà÷åñòâî ïèòàíèÿ (äåôèöèò áåëêîâ, âèòàìèíîâ, ìèêðîýëåìåíòîâ);
èììóíîñóïðåññèâíûå ýôôåêòû çàáîëåâàíèé, ñâÿçàííûõ ñ ïàòîëîãèåé èììóíèòåòà (èíôåêöèîííûå, ýíäîêðèííûå è àóòîèììóííûå çàáîëåâàíèÿ, ïàòîëîãèÿ êðîâè);
èììóíîñóïðåññèâíàÿ òåðàïèÿ ïðè àóòîèììóííûõ, îíêîëîãè÷åñêèõ çàáîëåâàíèÿõ è ïðè ïåðåñàäêå îðãàíîâ è òêàíåé.
Âñå ïåðå÷èñëåííûå ôàêòîðû ïàòîãåíåçà ðåöèäèâîâ ÂÏà ÿâëÿþòñÿ îáúåêòàìè òåðàïèè ïåðñèñòèðóþùåé èíôåêöèè, èìåþùåé öåëüþ ñíèæåíèå ÷àñòîòû ðåöèäèâîâ è èõ êëèíè÷åñêîé òÿæåñòè.
ÑÏÈÑÎÊ ÈÑÏÎËÜÇÎÂÀÍÍÎÉ ËÈÒÅÐÀÒÓÐÛ
1. Âèðóñ
ïðîñòîãî ãåðïåñà è åãî ðîëü â ïàòîëîãèè ÷åëîâåêà / À. Ã. Êîëîìèåö [è äð.]. Ìí.: Íàóêà è òåõíèêà, 1986. 262 ñ.
2. Âèðóñîëîãèÿ
.  3-õ ò. Ò. 1: ïåð. ñ àíãë.; ïîä ðåä. Á. Ôèëäñà, Ä. Íàéïà ïðè ó÷àñòèè Ð. ×åíîêà, Á. Ðîéçìàíà. Ì.: Ìèð, 1089. 452 ñ.
3. Âèðóñîëîãèÿ
.  3-õ ò. Ò. 3: ïåð. ñ àíãë.; ïîä ðåä. Á. Ôèëäñà, Ä. Íàéïà ïðè ó÷àñòèè Ð. ×åíîêà. Á. Ðîéçìàíà. Ì.: Ìèð, 1089. 452 ñ.
4. Ãåíåðàëèçîâàííàÿ
ãåðïåòè÷åñêàÿ èíôåêöèÿ: ôàêòû è êîíöåïöèÿ / À. Ã. Êîëîìèåö [è äð.]; ïîä îáù. ðåä. Â. È. Âîòÿêîâà, À. Ã. Êîëîìèéöà. Ìí.: Íàâóêà i òýõíiêà, 1992. 351 ñ.
5. Ãåðìàíåíêî, È. Ã.
ñîäåðæàíèå ..
397
398
399 ..
Источник