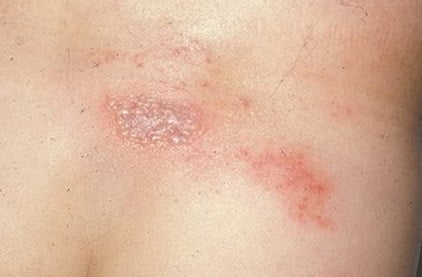
Может ли соэ повыситься при герпесе

Инкубационный период герпеса длится от 1 дня до месяца. Это обычное явление для вируса, передающегося воздушным путем. Однако о более точных показателях инкубации вируса герпеса можно говорить в зависимости от его типа.

Причины заражения вирусом
Герпес — это очень скромное явление биологического мира. Да, он вызывает заболевание, доставляет неприятности, ослабляет организм, причиняя вред своему хозяину. Однако он не стремится убить тело, в котором поселился, как бы понимая, что, разрушив среду своего обитания, он погибнет и сам. Чего не скажешь о возбудителях чумы и оспы, вирусах СПИДа и атипичной пневмонии. Скромное поведение вируса герпеса позволяет ему поселяться в теле человека на всю его долгую жизнь, не нанося смертельного урона своему хозяину как пожизненной среде своего обитания.
Когда в наше тело проникает герпес, инкубационный период этого вируса зависит от того, как быстро ему удастся преодолеть сопротивление оборонной системы организма.
 Герпес не в состоянии преодолеть защиту здоровой кожи. Мало того, заражение через слизистую оболочку тоже не всегда проходит гладко и с успехом. Однако попадает этот вирус в наш организм только через слизистую оболочку ротовой полости или генитальных отверстий, а также через повреждения кожи на теле.
Герпес не в состоянии преодолеть защиту здоровой кожи. Мало того, заражение через слизистую оболочку тоже не всегда проходит гладко и с успехом. Однако попадает этот вирус в наш организм только через слизистую оболочку ротовой полости или генитальных отверстий, а также через повреждения кожи на теле.
Основными зонами проникновения являются, прежде всего, рот и нос, в меньшей степени — область гениталий.
Чаще всего причиной попадания вирусов в благоприятные для заражения области являются грязные руки. Это понятие, конечно, относительно. Ведь болеют герпесом люди чистоплотные, живущие в хороших санитарных условиях, обычно хорошо питающиеся, имеющие возможность лечиться, когда появляется в этом необходимость.
Путь вируса в наш организм лежит через преодоление защитных покровов в нервные отростки, а потом и в нервную клетку, расположенную в спинном мозге. Видимо, для вируса это самое надежное убежище.

Вторичное поражение
Если вирусу удается проникнуть в нервную клетку или хотя бы в ее отросток, то это означает, что человека периодически будут посещать характерные высыпания герпеса на губах, гениталиях и рядом расположенных кожных покровах.
В нервной клетке вирус хорошо защищен от воздействия иммунной системы, зато сама клетка оказывается беззащитной перед этим носителем чужой информации. Герпес не разрушает нервную клетку, но заставляет ее производить новые вирионы.
При первоначальном заражении по мере проникновения герпеса в нервные клетки активизируются защитные силы организма. Это приводит к появлению иммуноглобулина, то есть белков, связывающих и обезвреживающих вирус.
 В это время на лице и появляется характерная сыпь. В момент максимальной активности иммуноглобулина высыпания проходят.
В это время на лице и появляется характерная сыпь. В момент максимальной активности иммуноглобулина высыпания проходят.
Если организм здоровый, и иммунная система всегда на страже, то антитела постоянно уничтожают вирусы, которые стремятся выйти на поверхность тела. В этом балансе противостояния и сосуществуют вирус и организм.
Однако если иммунитет ослабевает, то по отростку той нервной клетки, где прячется вирус, происходит выход на поверхность с поражением той части кожи, которая иннервируется данной нервной клеткой.
После нескольких таких выходов на поверхность герпес может распространить свое влияние на весь организм, изменив и локализацию герпесных высыпаний на коже. Появление обильных высыпаний на лице за пределами губ говорит о рецидиве вирусного проявления.
 Вероятность перемещения вируса, проникшего через части лица в другие области тела ниже головы, практически отсутствует. Дело в том, что пока герпес локализуется в нервной клетке, выходящей своими аксонами на лицо, он не может переместиться, например, в генитальную часть тела.
Вероятность перемещения вируса, проникшего через части лица в другие области тела ниже головы, практически отсутствует. Дело в том, что пока герпес локализуется в нервной клетке, выходящей своими аксонами на лицо, он не может переместиться, например, в генитальную часть тела.
После вторичных выходов на лицо вирус не может перейти в клетки, иннервирующие другие части тела. Возможно только первичное заражение вирусами, которые человек, например, переносит грязными руками.
Инкубационный период разных видов герпеса
У людей обнаружено 8 типов вирусов герпеса. Они передаются преимущественно с помощью контактного, воздушного и полового способов перемещения. Спецификой герпеса является то, что после проникновения в организм он длительное время может не проявляться. Этот срытый период развития может реализоваться в разных случаях по-разному.
- Инкубационный период 1 и 2 типов вирусов герпеса с локализацией на лицевой части тела. Герпес 1 типа получил название лабиального, 2 — генитального. Во время первичного инфицирования инкубационный период длится примерно от 2 до 8 дней. После этого появляются сыпь и все сопутствующие явления в виде повышенной температуры, головной боли и т.п.
-
 Инкубационный период генитального герпеса, проявляющегося впервые на половых органах, находится в диапазоне от 1 до 26 суток. Однако чаще всего скорость проявления этого заболевания измеряется интервалом от 2 до 10 суток.
Инкубационный период генитального герпеса, проявляющегося впервые на половых органах, находится в диапазоне от 1 до 26 суток. Однако чаще всего скорость проявления этого заболевания измеряется интервалом от 2 до 10 суток. - Инкубационный период вируса 3 типа. Данный тип вызывает во время первичного инфицирования ветряную оспу, а в период рецидива — опоясывающий лишай. У мужчин и женщин ветрянка может развиваться в скрытой форме примерно 3 недели.
- Инкубационный период 4 типа. К этому типу относится вирус Эпштейна-Барра, вызывающий такие заболевания, как центральноафриканская лимфома, инфекционный мононуклеоз, лимфогранулематоз, герпангина, назофарингеальная карцинома и пр. Эти заболевания имеют большой диапазон инкубационного периода. Он измеряется интервалом от 5 до 40 суток.
- Инкубационный период 5 типа. Вирус этого типа порождает заболевание под названием цитомегаловирусная инфекция, во время которого поражаются внутренние органы. Для этого тяжелого заболевания скрытый период развития может продолжаться в интервале от 20 до 60 дней.
-
 Инкубационный период 6 типа вируса. Этим типом большинство людей могут заразиться еще в детстве. Проявляется он через 5–15 дней в виде внезапной экзантемы. После первичного проявления этот вирус может «спать» много лет, вызывая в подходящий для него период такие заболевания, как рассеянный склероз, розовый лишай, аутоиммунный тиреоидит, синдром хронической усталости.
Инкубационный период 6 типа вируса. Этим типом большинство людей могут заразиться еще в детстве. Проявляется он через 5–15 дней в виде внезапной экзантемы. После первичного проявления этот вирус может «спать» много лет, вызывая в подходящий для него период такие заболевания, как рассеянный склероз, розовый лишай, аутоиммунный тиреоидит, синдром хронической усталости.
Методы диагностики герпеса
Когда на теле появляются характерные единичные или массовые высыпания, это означает начало активной стадии заболевания. Можно ли определить наличие этого вируса в его инкубационный период?
Существуют методы, позволяющие определить наличие и активность герпеса с помощью лабораторных исследований. Наиболее популярным биомаркером в этом случае является СОЭ:
-
 Его показатели используют для диагностики многих инфекционных и воспалительных процессов, происходящих в организме.
Его показатели используют для диагностики многих инфекционных и воспалительных процессов, происходящих в организме. - Часто они идут без проявления клинической картины заболевания.
- СОЭ — это скорость оседания эритроцитов.
Этот биомаркер определяется в первую очередь при подозрении на инфекцию и воспаление в организме. Однако с помощью этого биомаркера можно определить лишь наличие или отсутствие патологии в организме. Характер заболевания, возбудителя и его локализацию таким образом выявить не удастся.
Этот показатель здоровья человека имеет большой диапазон колебаний, причем он сильно отличается по таким характеристикам, как пол и возраст.
Например, у мужчин норма СОЭ находится в интервале от 2 до 12 мм/ч, у женщин — от 3 до 20 мм/ч. С возрастом СОЭ имеет свойство повышаться, поэтому у пожилых людей эта цифра входит в пределы нормы при значениях до 40–50 мм/ч.

Чаще всего при появлении в организме патологических процессов наблюдается повышение СОЭ, причем значительное. Однако это еще не диагноз, а сигнал к действию. Начало активной стадии герпеса обычно сопровождается значительным повышением СОЭ. Это является поводом для дальнейшего более детального обследования организма.
Если повышение СОЭ не сопровождается симптомами, это означает, что заболевание зреет в латентной стадии. В этом случае проводится тщательный анализ на выявление отклонений в других биомаркерах. Выявить наличие герпеса на латентной стадии развития можно, но самая большая проблема состоит в том, чтобы понять, как это нужно сделать.
Герпес — болезнь коварная, но опасной она может стать только в том случае, если ее запустить. Раннее обнаружение герпеса и постоянное лечение позволят держать этот вирус в состоянии минимальной опасности для организма.
Источник
В настоящее время медицина имеет широкие возможности, тем не менее для отдельного вида диагностики разработанные почти столетие назад методы исследований до сих пор не потеряли свою актуальность. Показатель СОЭ (скорость оседания эритроцитов), именуемый ранее РОЭ (реакция оседания эритроцитов), известен с 1918 года. Методики для его измерения определены с 1926 (по Вестергрену) и 1935 года по Уинтропу (или Винтробу) и применяются до нынешнего времени. Изменение СОЭ (РОЭ) помогает заподозрить патологический процесс в самом его начале, выявить причину и приступить к раннему лечению. Показатель является чрезвычайно важным для оценки здоровья пациентов. В рамках статьи рассмотрим ситуации, когда у людей диагностируют повышенное СОЭ.
СОЭ – что это?
Скорость оседания эритроцитов – это действительно измерение движения эритроцитов при определённых условиях, подсчитывается в миллиметрах за один час. Для исследования необходимо небольшое количество крови пациента – подсчёт входит в общий анализ. Оценивается по величине прослойки плазмы (основного компонента крови), оставшейся сверху измерительного сосуда. Для достоверности результатов необходимо создать условия, при которых на эритроциты будет оказывать влияние только сила гравитации (тяжести). Также необходимо предотвратить свёртывание крови. В лаборатории это осуществляется благодаря антикоагулянтам.
Процесс оседания эритроцитов можно разделить на 3 этапа:
- Медленное оседание;
- Ускорение оседания (за счёт образования эритроцитных столбиков, сформировавшихся в процессе склеивания отдельных клеток эритроцитов);
- Замедление оседания и полная остановка процесса.
Чаще всего имеет значение именно первая фаза, но в некоторых случаях необходимо оценить результат и через сутки после забора крови. Это делается уже на втором и третьем этапе.
Почему значение параметра повышается
Уровень РОЭ не может прямо указать на патогенный процесс, поскольку причины повышения СОЭ разнообразны и не являются специфическим признаком заболевания. К тому же не всегда показатель изменяется в процессе болезни. Существует несколько физиологических процессов, при которых РОЭ увеличивается. Почему же тогда анализ до настоящего времени широко используется в медицине? Дело в том, что изменение РОЭ наблюдается при малейшей патологии в самом начале её проявления. Это и позволяет принять экстренные меры по нормализации состояния, до того как заболевание серьёзно подорвёт здоровье человека. Кроме того, анализ является весьма информативным при оценке реакции организма на:
- Проведённое медикаментозное лечение, (применение антибиотиков);
- При подозрении на инфаркт миокарда;
- Аппендицит в острой фазе;
- Стенокардию;
- Внематочную беременность.
Патологическое повышение показателя
| Повышенное СОЭ в крови наблюдается при следующих группах заболеваний: |
|---|
| Инфекционные патологии, чаще бактериальной природы. Повышение СОЭ может указать на острый процесс или хроническое течение заболевания |
| Воспалительные процессы, в том числе гнойные и септические поражения. При любой локализации заболеваний анализ крови выявит повышение СОЭ |
| Заболевания соединительных тканей. РОЭ высокое при СКС – системной красной волчанке, васкулите, артрите ревматоидной природы, системной склеродермии и других аналогичных заболеваниях |
| Воспаление, локализованное в кишечнике при язвенном колите, болезни Крона |
| Злокачественные образования. Наиболее высоко показатель поднимается при миеломной болезни, лейкозе, лимфоме (анализ определяет повышение СОЭ при патологии костного мозга – в ток крови попадают незрелые красные кровяные тельца, которые не способны выполнять свои функции) или онкологическом заболевании 4 стадии (с метастазами). Измерение РОЭ помогает оценить эффективность лечения болезни Ходжкина (раке лимфатических узлов) |
| Заболевания, сопровождающиеся некротизацией тканей (инфаркт миокарда, инсульт, туберкулёз). Примерно через неделю после повреждения тканей показатель РОЭ максимально повышается |
| Заболевания крови: анемия, анизоцитоз, гемоглобинопатия |
| Заболевания и патологии, сопровождающиеся увеличением вязкости крови. Например, обильная кровопотеря, кишечная непроходимость, длительная рвота, понос, период послеоперационного восстановления |
| Заболевания желчевыводящих путей и печени |
| Заболевания обменных процессов и эндокринной системы (муковисцидоз, ожирение, сахарный диабет, тиреотоксикоз и другие) |
| Травмы, обширные повреждения кожи, ожоги |
| Отравления (пищевыми продуктами, продуктами жизнедеятельности бактерий, химическими веществами и т. д.) |
Повышение выше 100 мм/ч
Показатель превышает уровень 100 м/ч при острых инфекционных процессах:
- ОРВИ;
- Гайморит;
- Грипп;
- Воспаление лёгких;
- Туберкулёз;
- Бронхит;
- Цистит;
- Пиелонефрит;
- Вирусный гепатит;
- Инфекции грибковой природы;
- Злокачественные образования.
Значительное повышение нормы возникает не одномоментно, СОЭ растёт 2–3 дня, прежде чем достигнет уровня 100 мм/ч.
Когда повышение СОЭ – не патология
Не стоит бить тревогу, если анализ крови показал повышение скорости оседания красных кровяных телец. Почему? Важно знать, что результат необходимо оценивать в динамике (сравнить с более ранними исследованиями крови) и учесть некоторые факторы, которые могут увеличить значение результатов. К тому же синдром ускоренного оседания эритроцитов может быть наследственной особенностью.
СОЭ всегда повышено:
- Во время месячных кровотечений у женщин;
- При наступлении беременности (показатель может превышать норму в 2 и даже 3 раза – синдром сохраняется ещё некоторое время после родов, перед тем, как прийти в норму);
- При употреблении женщинами оральных контрацептивов (противозачаточных таблеток для приёма внутрь);
- Утром. Известны колебания значения СОЭ в течение дня (утром он выше, чем днём или в вечернее и ночное время);
- При хроническом воспалении (даже если это банальный насморк), наличии прыщей, чирей, занозы и т. д. может быть диагностирован синдром повышенного СОЭ;
- Некоторое время после завершения лечения заболевания, способного вызвать повышение показателя (нередко синдром сохраняется несколько недель или даже месяцев);
- После употребления острых и жирных блюд;
- В стрессовых ситуациях непосредственно перед сдачей анализа или накануне;
- При аллергии;
- Некоторые лекарственные препараты могут дать такую реакцию со стороны крови;
- При нехватке витаминов с пищей.
Повышение уровня СОЭ у ребёнка
У детей показатель СОЭ может увеличиваться по тем же причинам, что и у взрослых, однако, перечень приведённый выше можно дополнить следующими факторами:
- При грудном вскармливании (пренебрежение диетой мамы может вызвать синдром ускоренного оседания красных кровяных телец);
- Гельминтозы;
- Период прорезывания зубов (синдром сохраняется некоторое время до и после него);
- Страх перед сдачей анализа.
Методики определения результатов
Существует 3 методики подсчёта СОЭ вручную:
- По Вестергрену. Для исследования проводят забор крови из вены, смешивают в определенной пропорции с цитратом натрия. Измерение проводится по расстоянию штатива: от верхней границы жидкости до границы осевших за 1 час красных кровяных телец;
- По Винтробу (Уинтропу). Кровь смешивают с антикоагулянтом и помещают в трубку, на которой нанесены деления. При высокой скорости оседания красных кровяных телец (более 60 мм/ч) внутренняя полость трубки быстро закупоривается, это может исказить результаты;
- По Панченкову. Для исследования необходима кровь из капилляров (берётся из пальца), 4 её части соединяют с частью цитрата натрия и помещают в капилляр, градуированный на 100 делений.
Необходимо отметить, что анализы, проведённые по разным методикам, нельзя сравнивать между собой. В случае повышенного показателя наиболее информативным и точным оказывается первый способ подсчёта.
В настоящее время лаборатории оснащены специальными аппаратами для автоматизированного подсчёта СОЭ. Почему автоматический подсчёт получил распространение? Такой вариант является наиболее эффективным, поскольку исключает человеческий фактор.
При постановке диагноза необходимо оценивать анализ крови в комплексе, в частности, большое значение придают лейкоцитам. При нормальных лейкоцитах повышение РОЭ может указывать на остаточные явления после перенесённого заболевания; при пониженных – на вирусную природу патологии; а при повышенных – на бактериальную.
Если человек сомневается в правильности проведённых исследований крови, то всегда можно перепроверить результат в платной клинике. В настоящее время существует методика, определяющая уровень СРП – С-реактивного протеина, она исключает влияние сторонних факторов и указывает на ответ организма человека на заболевание. Почему она не получила широкое распространение? Исследование является весьма затратным мероприятием, для бюджета страны невозможно внедрить его во все государственные медучреждения, но в европейских странах практически полностью заменили измерение СОЭ на определение СРП.
Источник
Н.Н. Бондаренко, д.м.н., профессор;
Л.М. Лукиных, д.м.н., профессор.
Кафедра терапевтической стоматологии НижГМА,
г. Нижний Новгород.
Герпес — это самая распространенная вирусная инфекция человека, длительно существующая в организме, преимущественно в латентном состоянии, вызываемая ДНК-содержащим вирусом простого герпеса (ВПГ). Известно несколько путей инфицирования ВПГ: воздушно-капельный, контактный (прямой и опосредованный), трансплацентарный, трансфузионный. Попав в организм, ВПГ сохраняется на протяжении всей жизни, периодически вызывая рецидивы болезни, которые, как и при первичном герпесе, протекают с разными степенями тяжести и местом локализации поражения. Первичный герпес у 80% больных протекает бессимптомно. Через несколько дней после заражения в сыворотке крови появляются специфические антитела. У более 85% детей 3-летнего возраста имеются вируснейтрализующие антитела в сыворотке крови, однако наличие антител не всегда способствуют защите от вторичного проявления герпеса. Заболевание контагиозно для лиц, ранее не инфицированных вирусом.
ВПГ попадает в организм через рот, носоглотку, глаза, гениталии, инфицируя кожу или слизистые оболочки. Выявлен ряд пусковых факторов, способных спровоцировать возникновение рецидивов: переохлаждение, травма слизистой оболочки полости рта, нервно-психическое перенапряжение, перегревание на солнце, прием медикаментов, смена климата. Возбудитель ВПГ характеризуется дерматонейротропностью, у него выражено сродство к коже, слизистым оболочкам и нервной ткани. Он находится в свободном статическом непродуктивном состоянии в клетках паравертебрального сенсорного ганглия. Под влиянием пускового фактора вирус из ганглия центробежно мигрирует по аксону периферического нерва и вызывает активную репродукцию ВПГ в эпителиальных клетках. Репродукция и выделение ВПГ из ганглия происходит ежедневно, но при достижении кожи и слизистых он устраняется механизмами защиты. Для развития заболевания имеет значение нарушение целости слизистых оболочек и кожных покровов. Сезонности в возникновении заболевания нет, одинаково часто болезнь проявляется зимой, осенью, весной и даже летом.
Важная роль в возникновении рецидива герпеса отводится состоянию местного и общего иммунитета. К предполагаемым механизмам, вызывающим реактивацию ВПГ, относят провокации специфическими физическими или эмоциональными факторами, сезонные периоды ослабления иммунитета. Пусковыми факторами могут быть ОРЗ, грипп, острые заболевания желудочно-кишечного тракта, нейроэндокринные заболевания, эмоциональный стресс.
Простой герпес проявляется в двух формах: острый герпетический стоматит и хронический рецидивирующий герпетический стоматит.
Острый герпетический стоматит встречается в основном в детском возрасте и занимает одно из ведущих мест в детской инфекционной патологии, он встречается чаще скарлатины, кори и эпидемического паротита. Передача инфекции происходит контактным и воздушно-капельным путем. В первые 6 месяцев жизни после рождения герпес практически не встречается, что связано с наличием в этот период в крови ребенка противогерпетических антител, трансплацентарно переданных ему от матери.
У взрослого населения чаще встречается хронический рецидивирующий герпетический стоматит, локализующийся на красной кайме губ, коже губ, на крыльях носа, переднем отделе неба, кончике языка, половых органах и слизистой глаз. Причем губы и слизистая оболочка полости рта являются излюбленными для локализации герпеса, особенно места, в норме ороговевающие.
В патогенезе заболевания различают 4 периода: продромальный, катаральный период высыпаний, угасания болезни.
Продромальный период проявляется чувством жжения, покалывания, зудом, ощущением напряжения, саднения и онемения в местах будущего появления сыпи на коже и слизистой оболочке полости рта и губ. Наблюдается потеря аппетита, плохой сон, недомогание. Лимфатические узлы подчелюстные, подбородочные и шейные могут быть увеличены, пальпация их болезненна.
Катаральный период характеризуется гиперемией и отеком слизистой оболочки полости рта и десневого края. Лимфатические узлы подчелюстные, подбородочные и шейные увеличены, пальпация их болезненна. Слизистая оболочка десны отечна, гиперемирована, десны при прикосновении кровоточат. Выраженная гиперсаливация, ротовая жидкость вязкая, тягучая, запах изо рта.
В период высыпаний на слизистой оболочке полости рта и коже появляются одиночные или множественные элементы поражения в виде ярких гиперемированных пятен, на фоне которых быстро образуются мелкие пузырьки, которые способны сливаться, образуя большие пузыри. Образование пузырьков сопровождается покалыванием в слизистой полости рта и красной кайме губ. Пузырьки располагаются группами, содержат прозрачную жидкость, которая со временем мутнеет. Крупные пузыри достаточно быстро лопаются с образованием болезненных эрозий с неровными контурами. Эрозии покрыты фибринозным налетом. Пузыри, локализующиеся на губах и кожных покровах, после вскрытия способствуют образованию эрозий либо корок серо-желтого цвета.
Площадь поражения слизистой полости рта сопряжена с тяжестью заболевания. Слизистая оболочка полости рта отечна, гиперемирована, в первые 2 дня выражена гиперсаливация, которая может сменяться сухостью в полости рта. Эрозивные элементы и пузырьки могут быть множественными и одиночными, то есть процесс может быть как ограниченным (герпетический глоссит, герпетическая ангина), так и распространенным, поражающим тотально не только слизистую оболочку полости рта, но и слизистую носоглотки, миндалин, красную кайму губ и кожу вокруг губ, крылья носа. Эрозии (без лечения) эпителизируются через 7-12 дней. Слизистая оболочка десны также отечна, гиперемирована, десны при прикосновении кровоточат, катаральный гингивит легко трансформируется в язвенно-некротический. Лимфатические узлы подчелюстные, подбородочные и шейные увеличены, пальпация их болезненна.
По степени тяжести герпеся выделяют легкую, среднюю и тяжелую. Заболевание легкой степени тяжести протекает с отсутствием симптомов интоксикации организма, однако при удовлетворительном общем состоянии может быть субфебрильная температура. Слизистая оболочка полости рта отечна, гиперемирована, десны кровоточат, на различных участках появляются почти одновременно одиночные и сгруппированные небольшие афты, которые быстро эпителизируются.
Герпес средней степени тяжести протекает при выраженной интоксикации, в продромальный период наблюдаются недомогание, слабость, головная боль, тошнота, исчезает аппетит, температура тела до 38,5 °С. Увеличены подчелюстные лимфатические узлы, реже подбородочные и шейные, пальпация их болезненна. Слизистая оболочка полости рта отечна, гиперемирована, слюна вязкая и тягучая. Слизистая оболочка десны также отечна, гиперемирована, десны при прикосновении кровоточат, катаральный гингивит легко трансформируется в язвенно-некротический. На различных участках слизистой оболочки полости рта одиночные или сгруппированные афты. Повышенная СОЭ, лейкопения либо лейкоцитоз.
Тяжелая степень герпеса уже в продромальном периоде характеризуется присутствием всех признаков инфекционного заболевания — апатии, адинамии, недомогания, слабости, головной боли, тошноты, рвоты, боли в мышцах, так как вирус герпеса энцефалотропен. Температура тела 38-39 °С. Бледность кожных покровов. Лимфатические узлы подчелюстные, подбородочные и шейные увеличены, пальпация их болезненна. Слизистая оболочка полости рта отечна, гиперемирована, покрыта большим количеством афтозных элементов, которые рецидивируют. Поражаются губы, слизистая оболочка щек, мягкого и твердого неба, языка, десневого края. Зубодесневые сосочки отечны, при прикосновении кровоточат. При недостаточном уходе за полостью рта катаральный гингивит легко трансформируется в язвенно-некротический. Слюна вязкая и тягучая, реакция слюны кислая, рН=5,8-6,4. В крови определяется лейкопения, увеличивается количество палочкоядерных нейтрофилов, эозинофилия, повышена СОЭ. В моче определяется белок.
Период угасания (реконвалесценция) болезни характеризуется улучшением общего состояния и стоматологического оболочки полости рта, прослеживается активная эпителизация афтозных элементов.
Проявления в полости рта при простом герпесе следует дифференцировать:
1. С хроническим рецидивирующим афтозным стоматитом (ХРАС). Элемент поражения в том и другом случае афта, однако при ХРАС афты одиночные, округлой формы, покрыты фибринозным налетом, окружены узким гиперемированным венчиком, тогда как остальная слизистая оболочка полости рта бледно-розового цвета, без патологических изменений. Общее состояние пациента при ХРАС не страдает. При простом герпесе повышается температура тела до 38-39 °С, афты множественные и располагаются на гиперемированной отечной слизистой, афты могут сливаться, имеют неровные фестончатые контуры. Наблюдается полиморфизм высыпаний, одновременно в полости рта, на красной кайме губ, коже вокруг рта можно определить пузырьки, пузыри, эрозии, язвы, корки, трещины и чешуйки.
2. С многоформной экссудативной эритемой (МЭЭ), клинически весьма похожей на острый герпетический стоматит. Однако следует заметить, что МЭЭ дает о себе знать в основном в весенне-осеннее время. Заболевание возникает остро, протекает крайне тяжело. Клинически выявляется генерализованное поражение слизистой оболочки полости рта, тотальная гиперемия, отек, истинный полиморфизм элементов поражения: пузыри, пузырьки, эрозии и язвы крупные, эритема, массивные геморрагические корки на красной кайме губ, трещины. Страдает общее состояние ребенка, высокая температура тела до 40 °С, озноб, множественные синюшные пятна (кокарды) на коже кистей рук, голени, предплечий, часто с пузырьком в центре. При простом герпесе также страдает общее состояние, температура тела 37-38 °С. В связи с нейротропностью вируса дети ощущают резкую слабость, головную боль, недомогание, адинамию, апатию, тошноту и рвоту. Слизистая оболочка полости рта отечна, гиперемирована, десны при прикосновении кровоточат, имеют бочкообразную конфигурацию, на слизистой щек, неба, языке определяются эрозии, язвы, корочки на красной кайме губ и коже вокруг губ. Пузырьки можно обнаружить на слизистой твердого неба, красной кайме губ и коже вокруг губ.
3. С медикаментозным аллергическим стоматитом, для которого характерны тотальная гиперемия и отек слизистой оболочки полости рта, множественные резко болезненные эрозии, боль при открывании рта и разговоре. Из анамнеза выявляется прием лекарственного средства накануне.
Лечение: назначается высококалорийная диета, обильное питье. Противовирусные препараты Бонафтон, Теброфен, Флореналь, Мегасин, Алпизарин, Ремантадин, Метисазон, Риодоксол, Госсипол, лейкоцитарный интерферон, биосинтетический лейкоцитарный препарат Интерлок, дезоксирибонуклеаза, интерферон, Хелепин, Модимунал, Ацикловир, Зовиракс, Виралекс для приема внутрь и местно в виде аппликаций. Доза подбирается индивидуально сообразно возрасту и общему состоянию.
Десенсибилизирующая терапия — Димедрол, Супрастин, Пипольфен, Дипразин, Тавегил, Диазолин, Фенкарол и др. в течение 1-2 недель. Доза подбирается индивидуально сообразно возрасту, весу ребенка и исходя из общего состояния.
Общеукрепляющая терапия — витамин С, препараты кальция (глюконат кальция, глицерофосфат кальция, лактат кальция, хлористый кальций), рыбий жир в течение 1-2 недель.
В связи с имеющимся Т-клеточным иммунодефицитом при частых рецидивах герпеса, эффективны курсы иммунокорригирующей терапии. Гаммаглобулин, иммуноглобулин или гистаглобин назначают по 1-2 мл внутримышечно 2 раза в неделю, на курс 1-2 инъекции, для повышения защитных сил организма. Декарис, Т-активин, тимоптин, доза подбирается индивидуально сообразно возрасту, весу ребенка и исходя из общего состояния. Иммунал по 5-15 капель, 2-3 раза в день, 1-2 недели. Доза подбирается индивидуально сообразно возрасту ребенка.
Эффективны специфическая противогерпетическая поливакцина (в межрецидивный период), сочетанное назначение вакцины и парентеральное введение индукторов интерферона (ридостина).
Местное лечение: слизистую оболочку полости рта следует обезболить теплыми анестетиками, затем провести антисептическую обработку теплыми антисептиками, в частности: 0,5-1% раствором тримекаина либо лидокаина, 4% раствором пиромекаина на глюкозе, 0,5-1% раствором новокаина с уротропином, 5-10% анестезиновой эмульсией, 0,02% раствором фурацилина, 0,02% раствором этакридина лактата, 0,01% раствором димексида, 0,1% раствором этония. Возможно применение антисептика вместе с анестетиком в соотношении 1:1, раствор готовится перед применением. Используется в виде орошения, ванночек, аппликаций, 3-4 раза в день.
Аппликации протеолитических ферментов 1 раз в день, на 5-10 минут. Рекомендуется применять лизоцим, химотрипсин, химопсин, панкреатин, дезоксирибонуклеазу, которая обладает не только очищающим от некротических масс действием, но и противовирусным эффектом.
Аппликации противовирусных мазей, 3-4 раза в день, по 10-15 минут. Рекомендуется применение 1% флореналевой мази, 0,5% теброфеновой мази, 1% риодоксоловой и 0,5-1% оксолиновой мази, а также 3% линимента госсипола, 0,1% раствора госсипола, 0,5% бонафтоновой мази, 5% интерфероновой мази, мазей Зовиракс и Ацикловир. Интерферон в растворе закапывать в полость рта и каждую ноздрю по 1-2 капли, 3-4 раза в день.
Аппликации кератопластических препаратов следует назначать с момента эпителизиции эрозий, 2-3 раза в день, по 10-15 минут: витамин А в масле, витамин Е в масле, бальзам Шостаковского, каротолин, масло шиповника и облепиховое масло. Курс лечения индивидуален для каждого ребенка.
Аппликации средств, стимулирующих местный иммунитет: 1% раствор нуклеината натрия, 5-10% раствор галаскорбина, 5% метилурациловая мазь, 10% эмульсия метилурацила, по 10-15 минут, 2-3 раза в день, курс лечения индивидуален для каждого ребенка. Имудон — препарат, приготовленный из смеси лизатов различных микроорганизмов и представляющий собой поливалентный комплекс антител. Стимулирует защитные силы слизистой оболочки полости рта за счет увеличения активности полиморфноядерных лейкоцитов, увеличения количество sIgA, увеличения активности и содержания Liz в ротовой жидкости. Имудон назначали в виде таблеток для рассасывания в полости рта по 5-8 таблеток в день, курс лечения соответственно 10-16 дней. В острый период, в период обострения и выраженной боли — 8 таблеток в день. В фазе ремиссии препарат следует использовать как профилактическое средство по 5 таблеток в день, 2 недели.
Физиотерапевтическое лечение назначается с первого дня заболевания: облучение гелиево-неоновым лазером или ультрафиолетовое, курсом 3-5 процедур, ежедневно либо через день.
Статья предоставлена журналом «Обозрение. Стоматология»
Источник