От чего происходит обострение атопического дерматита

Периоды ремиссии и обострения атопического дерматита характерны для хронического течения заболевания. Чем чаще возникает рецидив болезни, тем выше степень тяжести. При рецидиве не более 2 раз в год течение считается легким, при ремиссии менее 4 месяцев заболевание средней тяжести, а если рецидивы случаются чаще 5 раз в год течение тяжелое.
Причины обострения атопического дерматита
- Нервное напряжение. Нагрузка на нервную систему, при условии, что она не является устойчивой, является спусковым фактором для зуда.
- Чрезмерно высокая или низкая температура воздуха, а также ее перепады. Спровоцировать воспаление может в равной степени как пребывание на солнце, так и на морозе. Поэтому перед выходом на улицу надо защищать кожу, а дома пользоваться кондиционером и увлажнителем воздуха для достижения оптимальных условий.
- Грубая натирающая, шерстяная, синтетическая одежда.
- Пищевые аллергены. Атопикам не рекомендуется принимать в пищу цитрусовые, орехи, шоколад, мед, экзотические фрукты. С осторожностью – молочные продукты.
- В весенне-летний период провокатором может послужить пыльца цветущих растений.
- Дома аллергенами являются пыль, шерсть домашних животных, продукты жизнедеятельности тараканов, клопов.
- Контакт с бытовой химией.
- Обильное выделение пота при интенсивных физических нагрузках.
- Пересушивание кожи при частом мытье с мылом, гелем. После душа рекомендуется наносить на тело увлажняющие средства.
Клинические проявления
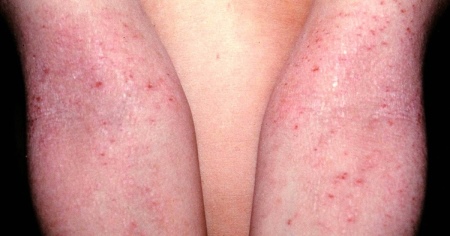
Сильное обострение атопического дерматита начинается с упорного зуда. Затем на коже выступают красные пятна, которые превращаются в сыпь. Высыпания могут быть в виде красных бугорков, возвышающихся над кожей, или в форме пузырьков. Пузыри могут быть одиночные или располагаться по группам. При их вскрытии выделяется прозрачная или желтоватая жидкость, а на этом месте остается ранка. Рецидивирует заболевание обычно на одном и том же месте. У взрослых это подколенные и локтевые сгибы, кисти рук. Обострение атопического дерматита у грудничка возникает на щеках, лбу, шее, в кожных складках, на ягодицах.
Диета при обострении атопического дерматита
Гипоаллергенная диета назначается с момента постановки диагноза. Соблюдение диеты является важным звеном в профилактике и лечении заболевания.
Рекомендуемые продукты: отварное нежирное мясо, безглютеновые каши, картофель, зеленые овощи и фрукты, кисломолочные продукты, сыр, сметана, сливочное и оливковое масло. Из сладостей разрешаются зефир, пастила, сухое печенье.
Запрещенные продукты: орехи, халва, квас, мед, грибы, какао, шоколад, жирная рыба и мясо, красные ягоды и фрукты, тыква, острый сыр, тропические фрукты.
Что делать при обострении атопического дерматита?
 В первую очередь необходимо прервать контакт с аллергеном. Если он не установлен, то надо постараться изолировать потенциальные источники аллергенов. Наряду с этим проводятся лечебные мероприятия, которые можно разделить на системные и местные.
В первую очередь необходимо прервать контакт с аллергеном. Если он не установлен, то надо постараться изолировать потенциальные источники аллергенов. Наряду с этим проводятся лечебные мероприятия, которые можно разделить на системные и местные.
Системная терапия основана, как правило, на препаратах, применяемых внутрь. Это антигистаминные (Зиртек, Супрастин, Цетрин) для снятия зуда, энтеросорбенты (Полисорб, Смекта) для выведения аллергических веществ из желудочно-кишечного тракта, гипосенсибилизирующие (глюконат кальция). При тяжелом течении, большой площади поражения и ухудшении состояния больного внутрь назначаются глюкокортикостероиды (Преднизолон) в маленькой дозе, подобранной врачом. Для улучшения состояния кожи можно пропить курс витаминов группы В, А и Е. Также могут быть назначены иммуномодуляторы (Тимоген) для поддержки иммунной системы.
Местное лечение заключается в обработке пораженных участков кожи противовоспалительными мазями (Фенистил), топическими стероидами (Локоид, Адвантан, Акридерм, Элоком), цинковой мазью, увлажняющими кремами. Пользу может сослужить ультрафиолетовое облучение.
Обострение атопического дерматита у ребенка
 У детей чаще всего причиной рецидива является нарушение диеты, поэтому нужно внимательно следить за тем, что ест ребенок. Также важно вовремя обратиться к педиатру при признаках заболевания, так как вовремя проведенное лечение и контроль течения поможет выздоровлению. К 3-4 годам патология проходит. Если же ее запустить, она становится хронической и во взрослом возрасте превращается в экзему.
У детей чаще всего причиной рецидива является нарушение диеты, поэтому нужно внимательно следить за тем, что ест ребенок. Также важно вовремя обратиться к педиатру при признаках заболевания, так как вовремя проведенное лечение и контроль течения поможет выздоровлению. К 3-4 годам патология проходит. Если же ее запустить, она становится хронической и во взрослом возрасте превращается в экзему.
Лечится болезнь так же, как у взрослых, с применением тех препаратов, которые разрешены детям. Важное значение отводится увлажнению кожи после мытья, для чего используются эмоленты (Эмолиум). Кроме того, у детей часто бывает присоединение грибковой инфекции. В таком случае назначаются препараты с антигрибковым компонентом (Пимафукорт). При бактериальном инфицировании и развитии гнойничковых поражений нужно использовать мази с антибиотиками (Тридерм для детей старше 2 лет, Фуцидин с рождения).
Источник
Атопический дерматит считается неинфекционным хроническим заболеванием аллергической природы. Кожная сыпь возникает в периоды обострений под действием внешнего фактора, иначе говоря — аллергена. Вызвать обострение атопического дерматита могут пищевые продукты, пыльца растений, слюна животных на поверхности шерсти, укусы насекомых. Данные продукты становятся враждебными для тела из-за измененной реакции иммунной системы.

Природа атопии
В основе аллергической реакции лежит воспалительный процесс, который заставляет клетки иммунитета вырабатывать избыток веществ, приводящих к отеку и сыпи. Инфекции, поражающие не только эпителий, но и иммунную систему могут нарушить механизм ее работы. Проблемы начинаются с клеточным звеном иммунитета, что отражается на нарушении баланса между разными типами лимфоцитов.
Уреаплазма и хламидии — два вида внутриклеточных бактерий, которые способны угнетать развитие клеток, производящих гамма-интерферон. Иммунный ответ формируют иммуноглобулины G и E классов. Но выработка IgG происходит при участии гамма-интерферона, потому тело реагирует на инфекции и раздражители только с помощью IgE. Данный вид иммуноглобулинов является ключом к аллергической реакции.
При попадании на кожу антигенов — внешних веществ, иммунный ответ с помощью IgG оказывается наиболее сильным. Аллергены поглощаются клетками-фагоцитами и длительно формируют очаг воспаления, поддерживая активность гуморального иммунитета. К подобным веществам относятся продукты, на которых часто обнаруживаются микоплазмы:
- цитрусовые (именно по причине инфицирования микоплазмой плоды гибнут);
- пасленовые;
- рыба;
- яйца;
- земляника;
- пыльца растений.
Инфицирования микоплазмами происходит среди пылевых клещей, которых также связывают с аллергиями. Атопический дерматит у детей может обостряться даже при тесном кожном контакте с матерью накануне менструации, что опять связано со снижением иммунитета и передачей микоплазмы.

Защита от обострений
Аллергологи рекомендуют использовать превентивную терапию, которая предупреждают развитие обострений, а также избегать контакта с аллергенами. Нужно вовремя снимать воспалительные реакции и ухаживать за кожей, чтобы остановить распространения сыпи.
Кроме этого, даются советы относительно избегания аллергенов или провоцирующих веществ в окружающей среде:
- Ежедневная влажная уборка.
- Поддержание температурного режима на уровне 22-23 градусов, что помогает избежать потливости. Нужно следить за влажностью, использовать увлажнитель в отопительный период и при пользовании кондиционером.
- Содержать кожу в чистоте, регулярно принимать душ под теплой водой.
- Выбирать одежду, постельные принадлежности из мягких материалов.
- Избегать пассивного курения.
- Использовать моющие средства для тела с нейтральным рН, а лучше ограничить их применение.
- Отказаться от контакта с домашними животными.
- Ввести диету, исключающие аллергенные продукты.
- Не вдыхать химические вещества: краски, лаки для волос, дезодоранты, стиральные порошок, клеи. Стирать вещи с помощью гипоаллергенных порошков или использовать двойное полоскание.
- Использовать подушки и одеяла с синтетическими наполнителями.
- Обрабатывать стены, межплиточные стыки уксусным раствором, устраняя плесневые грибки.
- Увлажнять кожу по рекомендации врача.
Атопический дерматит часто рецидивирует зимой, когда присутствуют резкие перепады температуры, повышается риск инфекций и снижается местный иммунитет из-за теплой, создающей парниковый эффект одежды.

Возрастные особенности заболевания
Развитие атопического дерматита проходит три фазы:
- Младенческий развивается до 2 лет, поражая лицо и локтевые сгибы, иногда затрагивает туловище ребенка. Образуются эрозии с влажной поверхностью, корочки, кожа пересыхает. Первые случаи болезни наблюдаются при прорезывании зубов и с началом прикорма.
- Детский до 12 лет локализуется под коленями и в локтевых сгибах, на шее, тыльной части кисти. Кожа отекает, краснеет, рисунок становится более явным, появляются пузырьки, прыщики и эрозии. Осложняется состояние кожи трещинами, зудом, в результате которого появляются расчесы и корки. Над нижним веком у ребенка с аллергией появляется линия Денье-Моргана — дополнительная складка.
- Подростковый — до 18 лет. Может сопровождаться затиханием кожных проявлений или их обострением со значительным увеличением пораженной площади кожи, захватом лица и шеи, декольте, рук вплоть до локтя.
- Взрослый — это продолжение заболевания, которое развилось в детстве. Сыпь локализуется в складках кожи на лице, шее, кистях, стопах и пальцах. При бактериальной инфекции, которая осложняет течение сыпи, появляются влажные эрозии. Кожа человека с дерматитом пересушена, утолщена, отличается зудом и шелушением.
Действия в острой фазе
Чтобы контролировать атопический дерматит, снимать обострение в первую очередь используется диета. Из рациона изымаются орехи, продукты с химическими добавками, мед, молочные продукты, яйца, овощи и фрукты с красной кожурой, копчености, жареное, жирное, рыба, спиртное.
Детская диета в силу незрелости пищеварительного тракта имеет больше ограничений:
- Исключаются блюда с бульонами на рыбе и мясе, консервы, колбасы, маринады, специи — все то, что усиливает секреторные функции печени и способствует токсической нагрузке организма.
- Убрать сильные аллергены из меню: шоколад, кофе, цитрусы, коровье молоко, рыба, мед, орехи, особенно арахис.
В некоторых случаях кисломолочные продукты могут способствовать повышению иммунитета, нормализации баланса клеток с помощью восстановления кишечной микрофлоры. Дети в раннем возрасте подвержены аллергиям из-за незрелости кишечника, на что влияет питание матери во время беременности и склонность к аллергиям у обоих родителей.

Потому особое внимание уделяется прикормам, которые должны быть однокомпонентными, а новые продукты нужно вводить с интервалом в 3-4 дня.
Каши следует варить без молока, выбирать крупы без глютена (гречка, кукуруза, рис), манная — под запретом, так как провоцирует аллергию.
Мясо выбирать нежирное (индейка, крольчатина, говядина), а телятина и курятина обладают большой гормональной активностью, потому ограничиваются.
Лечение болезни
Современная медицина не находит лекарств против атопического дерматита, а предлагает взять контроль над процессом с помощью ограничения воздействия раздражающих факторов. Для достижения успешного результата, нужно:
- Постоянно сотрудничать с лечащим врачом.
- Адекватно ухаживать за кожей
- Использовать противовоспалительную терапию.
- Сокращать контакты с аллергеном.
Вопросы о том, почему болезнь развивается у детей, которых кормят правильно — остаются без ответов. Атопии подвержены малыши с избыточным весом, низкой эластичностью и высокой чувствительностью кожи (остаются покраснения от швов на одежде), а также при нестабильном наборе веса в грудной период.
Лекарственная терапия
Атопический дерматит появляется на стыке иммунного дисбаланса, потому защитная система организма ослабляется и требует коррекции. Иммунотропные препараты назначают в случае присутствия в организме очагов хронического воспаления или инфекции, затяжных простуд и насморка, повышения температуры без причины, увеличение лимфатических узлов. Чаще всего данные симптомы указывают на хроническую инфекцию.

Диетотерапия дополняется приемом препаратов:
- Тимоген, Тималин для иммунитета;
- витамины группы В и бета-каротин (кроме витамина В1, способного усилить аллергическую реакцию);
- антибиотики в случае признаков нагноения и резкого повышения температуры до фебрильных значений;
- применения противогрибковых кремов при появлении шелушащихся красных пятен.
Требуется проверка на лямблии, аскариды, глисты, так как их активность существенно понижает иммунитет в кишечнике и вызывает хроническое воспаление.
Противовоспалительные средства системного воздействия, такие как кортикостероиды, используются только в осложненных формах и условиях стационара. Дозировка составляет 1 мг на килограмм тела, а курс лечения не превышает 5-7 дней.
Местное лечение
Что же делать, если атопия обостряется? Кожные симптомы преимущественно лечатся местными средствами, которые помогают снять отечность и зуд, устраняют шелушение и сухость кожи, а также препятствуют грибковой и бактериальной инфекциям.
При острой форме болезни используются примочки раствором танина 1%, жидкостью Бурова, риванола, а также крепким чаем, корой дуба.
Средства обладают вяжущим и противовоспалительным действием, потому уменьшают все симптомы сыпи. В качестве антисептиков применяются растворы метиленового синего и Фукорцин, которые наносятся ватными палочками локально.
При хроническом течении назначаются мази с кортизоном. Увлажняют кожу масляным кремом Бетновейт на водной основе, мазью Белодерм или Целестодерм. При воспалительных процессах применяют Синафлан и Адвантан, а при обширном процессе — Дермовейт.
Грудным детям разрешено мазать очаги сыпи Адвантаном с шести месяцев, а также Элоком с двухлетнего возраста.
Пожалуйста оставьте комментарий:
Похожие статьи
Источник
Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Источник