Показания к антибиотикотерапии при атопическом дерматите
Главная
Дерматология
Дерматиты
Лечение атопического дерматита
Лечение больных атопическим дерматитом определяется многими факторами: возраст пациента, выраженность заболевания, локализация высыпаний и домашняя обстановка пациента. Атопический дерматит является хроническим, рецидивирующим состоянием и требует к себе соответствующего отношения.
Пациенты и члены их семей должны знать, что представляет из себя заболевание и что можно ожидать от лечения. Терапия может улучшить состояние, но ни одно из имеющихся средств не может совершенно предотвратить обострение болезни. Таким образом, терапевтическая задача сводится к достижению удовлетворительного контроля над состоянием пациента при сведении до минимума побочных эффектов от лечения.
Желательно объяснять пациентам, что в основе их заболевания лежит чрезвычайно чувствительная кожа, воспаление которой может быть вызвано сочетанием ряда факторов, из которых невозможно выделить единственный главный. Такие простые меры, как уменьшение температуры в помещении путем отключения центрального отопления или ношение исключительно 100% хлопчатобумажной одежды могут сделать значительно более комфортной жизнь пациента с атопическим дерматитом.
Аллергены, содержащиеся в воздухе, могут ухудшать течение атопического дерматита; для уничтожение домашней пыли следует рекомендовать ежедневную уборку с использованием пылесоса, а также влажную уборку в спальне. Кроме того, не рекомендуется заводить домашних животных, потому что перхоть животных может раздражать кожу.
Увлажняющие средства для лечения атопического дерматита
Сухость кожи является одним из важнейших провоцирующих факторов при атопическом дерматите, поэтому необходимо пользоваться увлажняющими средствами после каждого приема ванны. Следует избегать применения хозяйственных антисептических средств и ванн с пузырьковым эффектом. Современные увлажняющие добавки для ванны приятны в применении и могут целенаправленно воздействовать на какой-либо из симптомов заболевания. Например, содержащие лаурамакроголи уменьшают зуд, а антисептические масляные средства помогают сократить частоту вторичного инфицирования. Вместо мыла рекомендуется пользоваться увлажняющими кремами. Если кожа повреждена, то нанесение увлажняющего средства перед купанием успокаивает кожу и уменьшает ощущение покалывания от воды. Увлажняющие средства также следует
наносить непосредственно после приема ванны и так часто, как потребуется в течение дня. Выбор увлажняющего средства должен осуществляться самим пациентом; автор настоящей книги предлагает своим пациентам на выбор насколько образцов. Однако эффекта от увлажняющего средства не будет в случае, если пациент не будет им пользоваться! Обычно такие средства выписывают в больших количествах (500 г на 1 кг массы тела). Для однократного нанесения требуется около 10 г препарата, в зависимости от возраста ребенка.
Наружные кортикостероидные средства для лечения атопического дерматита
Наружные кортикостероидные средства применяются при наличии воспаления. Причины, по которым назначаются эти препараты, следует должным образом объяснить как пациенту, так и его родителям, потому что использование слишком слабого кортикостероидного препарата или недостаточных его количеств является самой частой проблемой, которую нам приходится решать после направления пациентов в клинику. То, насколько сильнодействующим должен быть гормональный препарат, зависит от конкретной ситуации. В целом, на очаги воспаления следует наносить самый мягкий кортикостероидный препарат 1-2 раза в день, пока процесс не стабилизируется, при возобновлении симптомов экземы — лечение повторить. Для справки: назначают 1% гидрокортизоновую мазь или другой аналогичный препарат детям в возрасте до 1 года и детям старшего возраста в случае локализации высыпаний на коже лица. Надо стремится не использовать для лечения детей более активные кортикостероидные препараты, чем входящие в группу с умеренной активностью, такие как 0,05% клобетазона бутират (Eumovate). Тем не менее, при наличии значительно утолщенных и лихенифицированных участков кожи, особенно у детей старшего возраста и взрослых, необходимо назначение сильнодействующих препаратов, например, мометазона (Elocori), прерывистыми курсами. Мази более эффективны, хотя препараты в форме кремов могут применяться для лечения мокнущей экземы при хронических состояниях, например, при атопическом дерматите.
Наружные средства, содержащие комбинацию кортикостероидов и дегтя, обладают смягчающим действием при нанесении на участки лихенификации кожи; при этом возможно использование кортико-стероидного средства меньшей активности. Сочетание кортикостероидов с антибиотиками (Fucidin) уменьшает обсемененность кожи стафилококковой флорой при обострениях дерматита или при инфицировании. Подобные препараты не следует назначать дольше 2 недель, так как может развиться устойчивость к ним микроорганизмов.
Антибиотики для лечения атопического дерматита
Обострения дерматита могут быть связаны с размножением стафилококковой флоры. 5-дневный курс лечения антибиотиками,
такими как флуклоксациллин или эритромицин позволяет добиться ремиссии. Повторные вспышки инфекции могут быть связаны с бактерионосительством и такие мази как Naseptin или Bactroban-Nasal в сочетании с антисептическим маслом для ванны (например, Oilatum или Dermol 500) могут помочь в подобных обстоятельствах.
Антигистаминные препараты для лечения атопического дерматита
Зуд кожи является основным симптомом атопического дерматита и не существует средств, которые способны полностью его устранить. Антигистаминные препараты с седативным эффектом, такие как гидроксизин или тримепразин, могут уменьшить зуд в ночное время и широко назначаются детям раннего возраста. Антигистаминные препараты без седативного действия обладают минимальным эффектом.
В большинстве случаев можно добиться значительного улучшения в течении атопического дерматита с помощью перечисленных выше средств. В противном случае следует думать о несоблюдении пациентом предписаний врача, исключить возможность развития резистентности к антибиотикам и рекомендовать для лечения другие методы.
Влажные обертывания для лечения атопического дерматита
Эта методика помогает облегчить состояние при тяжелом атопическом дерматите у маленьких детей без признаков инфицирования. На кожу предварительно обильно наносят увлажняющее средство (в тяжелых случаях — с добавлением слабой кортикостероидной мази), в качестве внутреннего слоя для обертывания используют абсорбирующий трубчатый перевязочный материал, смоченный в теплой воде. Наружный слой — сухой (Tubifasf). Повязку оставляют на ночь. Обычно родителей обучают проведению таких процедур в домашних условиях. Однако, необходим строгий контроль в случае, если наружно применяются кортикостероидные препараты, потому что может произойти угнетение гипоталамо-гипофизарной функции.
В течение 7-10 дней можно использовать более сильные кортикостероидные мази. Ограниченные участки лихенификации и экскориаций на конечностях хорошо поддаются лечению наложением на ночь повязки из марлевых бинтов, пропитанных окисью цинка.
Детей с тяжело протекающим дерматитом, у которых в качестве провоцирующих факторов предполагаются пищевые аллергены, следует направлять в клинику для обсуждения вопроса о борьбе с аллергенами. Родители должны понимать, однако, что такой подход не обеспечивает выздоровление, а лишь помогает повлиять на течение заболевания у небольшого процента детей.
В тяжелых случаях госпитализация позволяет провести интенсивную терапию наружными средствами и стабилизировать обострение дерматита с тем, чтобы можно было лучше контролировать процесс в домашних условиях.
Системная терапия для лечения атопического дерматита
Системную терапию обычно назначает консультант-дерматолог. Гамоленовая кислота в капсулах (Epogam) уменьшает зуд и сухость кожи у небольшой части пациентов с тяжелым течением заболевания. Фототерапия ультрафиолетовыми лучами, в том числе в сочетании с псораленом (ПУВА) может оказаться эффективной в лечении подростков с тяжелым дерматитом, особенно при наличии у них признаков задержки роста.
Иммуносупрессоры, такие как преднизолон, циклоспорин и азатиоприн, редко применяются для лечения детей с атопическим дерматитом.
Китайские лекарственные травы широко применяются пациентами с атопическим дерматитом. Несмотря на то, что проводились клинические испытания, продемонстрировавшие эффективность стандартизованных сборов, многие пациенты приобретают препараты в нелицензированных и непризнанных центрах китайской медицины, и в таких случаях невозможно быть уверенными в контроле качества на их предприятиях. Даже при использовании стандартизованных препаратов наблюдались случаи гепатотоксичности, что вызывает настороженность в отношении этих методов лечения.
K.Xoлдeн
«Лечение атопического дерматита» и другие статьи из раздела Дерматиты
Читайте также:
- Пищевая аллергия при атопическом дерматите
- Себорейный дерматит у детей, как выглядит
- Вся информация по этому вопросу
Сегодня 17.01.2020
с 10:00 до 19:00 на звонки
отвечает врач.
Источник
Комментарии
Опубликовано в журнале:
«ПРАКТИКА ПЕДИАТРА»; февраль; 2016; стр.54-59
В.Р. Воронина, врач-дерматовенеролог, к. м. н., ГБОУ ВПО «Российский национальный исследовательский университет им. Н.И. Пирогова», Обособленное структурное подразделение — Научно-исследовательский клинический институт педиатрии им. академика Ю.Е. Вельтищева
Сокращения: ТГКС — топические глюкокортикостероиды, ТИК — топические ингибиторы кальциневрина, АтД — атопический дерматит
Ключевые слова: атопический дерматит, наружная терапия, базовая терапия, топические глюкокортикостероиды, топические ингибиторы кальциневрина
Key words: atopic dermatitis, topical treatment, basic treatment, topical corticosteroids, topical calcineurin inhibitors
Атопический дерматит (АтД) — мультифакторное заболевание кожи, возникающее, как правило, в раннем детском возрасте у лиц с наследственной предрасположенностью к атопическим заболеваниям, имеющее хроническое рецидивирующее течение, возрастные особенности локализации и морфологии очагов воспаления, характеризующееся кожным зудом, обусловленное гиперчувствительностью как к аллергенам, так и к неспецифическим раздражителям [1, 2]. Заболевание в типичных случаях начинается в раннем детском возрасте и значительно нарушает качество жизни больного и членов его семьи. Распространенность среди детского населения составляет до 20%, тогда как у взрослых достигает только 1-3% [2]. Лечение АтД должно быть комплексным и патогенетически обоснованным, включающим элиминационные мероприятия, диету, гипоаллергенный режим, местную и системную фармакотерапию, обучение больного и членов его семьи [3]. Наружная терапия является абсолютно необходимой для достижения улучшения состояния и должна проводиться дифференцированно с учетом изменений кожи, мультифакторного генеза заболевания (интегральный подход) [4, 5].
При назначении терапии следует включать:
Всем больным АтД вне зависимости от тяжести, распространенности, остроты кожного процесса, наличия или отсутствия осложнений назначаются средства базового ухода за кожей. Базовая терапия должна включать рациональный уход за кожей, направленный на восстановление нарушенной функции кожного барьера путем использования смягчающих и увлажняющих средств, средств для очищения кожи, а также выявление и устранение контакта со специфическими и неспецифическими триггерами [5].
Купание ребенка с АтД является необходимой процедурой, позволяющей очистить кожу от нанесенных ранее слоев препаратов, слущивающихся чешуек эпидермиса, корок. Очищение кожи позволяет достигнуть непосредственного контакта лекарственного средства с кожей. Исключением является наличие очагов выраженного мокнутия, вторичного инфицирования кожи. В этот период целесообразно воздержаться от принятия ванной, общего душа в течение нескольких дней, для того, чтобы избежать диссеминации инфекции. Далее купание можно проводить ежедневно, соблюдая комфортную для малыша температуру воды. Вода для купания должна быть 35-36 градусов и желательно дехлорированной (отстаивание воды в течение 1-2 часов). Один-два раза в неделю используются не щелочные моющие средства (так называемые синдеты), без использования жестких мочалок. Высушивание кожи проводится промокающими движениями, без травмирующего растирания кожи. После очищения кожи необходимо обработать расчесы, трещины раствором антисептика (фукорцин, зеленка, мирамистин или др.). Это позволяет свести к минимуму риск вторичного инфицирования и возникновения инфекционно-зависимых обострений дерматита, избежать попадания компонентов наружных средств на участки с нарушенной целостностью кожных покровов, ведущее к возникновению неприятных субъективных ощущений в виде жжения и зуда.
Сразу после купания необходимо использование увлажняющих, релипидирующих средств по уходу за кожей. Это позволяет удержать влагу в эпидермисе, исключить пересыхание кожи [6, 7]. Следует избегать нанесения средств косметического ухода за кожей на очаги острого и подострого воспаления. Конкретный препарат и его лекарственная форма подбираются индивидуально на основании предпочтений пациента, индивидуальных особенностей кожи, сезона, климатических условий, а также времени суток.
Общие рекомендации по применению увлажняющих и смягчающих средств согласно федеральным клиническим рекомендациям по лечению атопического дерматита [2]:
Средства с противовоспалительной активностью выбираются в соответствии со стадией воспалительного процесса (табл.) [7,11].
Таблица.
Применение лекарственных форм при различных стадиях атопического дерматита
Количество топического препарата для наружного применения измеряется согласно правила «длины кончика пальца» (FTU, FingerTipUnit), при этом одна 1 FTU соответствует столбику мази диаметром 5 мм и длиной, равной дистальной фаланге указательного пальца, что соответствует массе около 0,5 г. Этой дозы топического средства достаточно для нанесения на кожу двух ладоней взрослого человека, что составляет около 2% всей площади поверхности тела. Наружные противовоспалительные лекарственные средства необходимо наносить на увлажненную кожу, непосредственно на очаги поражения кожи. Их применение прекращают при разрешении процесса и переходят на базовую терапию. В последнее время рекомендуют метод проактивного лечения: длительное использование малых доз топических противовоспалительных препаратов на пораженные участки кожи в сочетании с применением эмолиентов на весь кожный покров и регулярное посещение дерматолога для оценки состояния кожного процесса [2,12]. Эффективность наружной терапии зависит от трех основных принципов: достаточная сила препарата, достаточная доза и правильное нанесение. При атопическом дерматите с противовоспалительной целью используются топические глюкокортикостероиды, топические ингибиторы кальциневрина, активированный пиритоин цинка. Также возможно использование экстемпоральных мазей, паст, примочек, имеющих в своем составе салициловую кислоту, вазелин, вазелиновое масло, метилурацил, ланолин, нафталан, ихтиол, дерматол, цинк, крахмал, висмут, тальк, борную кислоту, йод, масло оливковое, они обладают комплексным противовоспалительным, кератолитическим, кератопластическим, дезинфицирующим, высушивающим действием.
На сегодняшний день основой местной терапии при обострениях АтД являются топические глюкокортикостероиды (ТГКС). Выбор ТГКС определяется тяжестью течения и обострения. Согласно Европейской классификации (Miller J., Munro D., 1980), выделяют четыре класса данных препаратов в зависимости от их активности. Основные глюкокортикостероидные препараты, рекомендуемые для лечения АтД у детей: гидрокортизон, флутиказона пропионат, мометазона фуроат, гидрокортизона бутират, метилпреднизолона ацепонат. Наружные глюкокортикостероидные препараты наносят на пораженные участки кожи от 1 до 3 раз в сутки, в зависимости от выбранного препарата и тяжести воспалительного процесса. Не рекомендуется разведение официнальных топических препаратов индифферентными мазями, так как такое разведение изменяет концентрацию действующего вещества, но не снижает частоту появления побочных эффектов. Необходимо избегать использования ТГКС высокой активности на кожу лица, область гениталий и интертригинозные участки. Для этих областей обычно рекомендуются ТГКС с минимальным атрофогенным эффектом (мометазона фуроат, метилпреднизолона ацепонат, гидрокортизона-17-бутират). Во избежание резкого обострения заболевания дозу ТГКС следует снижать постепенно. Это возможно путем перехода к ТГКС средствам меньшей степени активности с сохранением ежедневного использования или путем продолжения использования сильного ТГКС, но со снижением частоты аппликаций (интермиттирующий режим) [2, 13]. В ряде клинических исследований было показано, что использование топических ТГКС совместно со смягчающими/увлажняющими средствами позволяет уменьшить курсовую дозу ТГКС [14].
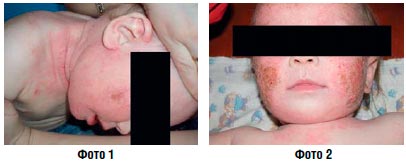
При наличии или подозрении на инфекционное осложнение показано назначение ТГКС, комбинированных с антибиотиками и противогрибковыми средствами (фото 2, 5). Следует учитывать. Что многие комбинированные препараты содержат высокоактивный бетаметазона дипропионат, применение которого у детей нежелательно.
Группа топических ингибиторов кальциневрина (ТИК) включает такролимус и пимекролимус. Фармакологическое действие ТИК обусловлено ингибированием кальциневрина и дальнейшего выделения Т-лимфоцитами и тучными клетками воспалительных цитокинов и медиаторов.
Общие рекомендации по применению ТИК [13]:
Такролимус — наиболее активный представитель топических ингибиторов кальциневрина. Предназначен для лечения АД средней тяжести и тяжелого течения, в том числе стероидрезистентных форм. Многочисленные клинические исследования продемонстрировали, что такролимус обладает эффективностью, сравнимой с таковой сильных ГКС, при этом лишен присущих ГКС побочных эффектов (в частности, не вызывает атрофии кожи) [5]. Показаниями к назначению такролимуса являются среднетяжелое и тяжелое течение АтД в случае резистентности к стандартной терапии. У детей применяется 0,03%-я мазь таролимус. Режим применения — 2 раза в день ежедневно до достижения очищения кожи. Двухкратный режим дозирования должен использоваться не дольше 3 недель, далее мазь наносится однократно. Клинический эффект достигается как правило в течение первой недели. У пациентов, подверженных частым рецидивам заболевания, такролимус необходимо наносить на все обычно поражаемые при обострениях участки кожи 1-2 раза в неделю (перерыв между нанесениями должен составлять 2-3 дня). При возникновении обострения — вновь перейти на режим применения 2 раза в день. Если в течение 6 недель не удается достигнуть улучшения, при переходе на поддерживающий режим дозирования препарата возникает обострение — дальнейшее использование препарата нецелесообразно. Длительность профилактического использования такролимуса — 12 месяцев, затем необходимо провести освидетельствование пациента для принятия решения, продолжать или отменить терапию такролимусом. Во время курса лечения необходимо избегать инсоляции, использовать фотозащитный крем на открытые участки кожи, обрабатываемые мазью такролимус.
Наиболее частые побочные эффекты — покраснение, чувство жжения, усиление зуда на участках обрабатываемых такролимусом. Эти симптомы беспокоят, как правило, в первые дни лечения и разрешаются к концу первой недели. Тяжесть их коррелирует с остротой атопического дерматита. Охлаждение мази в холодильнике перед нанесением и использование увлажняющего средства за 10-15 минут до мази ТИК уменьшает выраженность реакции. Эффекты раздражения кожи можно уменьшить, применяя ацетилсалициловую кислоту внутрь.
Вакцинацию необходимо провести до начала применения мази или спустя 14 дней после последнего использования мази такролимус. В случае применения живой аттенуированной вакцины этот период должен быть увеличен до 28 дней.
Пимекролимус 1%-й крем показан при атопическом дерматите легкого и среднетяжелого течения и может применяться у детей старше 3 месяцев. Однако в ряде стран Европы, США и Канаде пимекролимус разрешен к применению у детей старше 3 лет. Препарат обладает выраженным действием на большинство штаммов Malazessia, что может быть полезно в случаях сенсибилизации к этому грибу [3]. В 2013 году рядом авторов предложен новый алгоритм терапии атопического дерматита легкой и средней тяжести с применением 1%-го крема пимекролимус [13]. При длительно существующем АтД легкой степени тяжести препарат используется дважды в день при появлении первых признаков обострения. Острый АтД легкой и средней тяжести: на протяжении 3-4 дней использование ТКС, с дальнейшим назначением пимекролимуса дважды в день на все пораженные участки до исчезновения симптомов. Предложено проведение поддерживающей терапии длительностью до 3 месяцев 1 раз в день или реже, по усмотрению лечащего врача, на ранее пораженных участках кожи для предотвращения обострений заболевания.
Активированный пиритион цинка (аэрозоль 0,2%, крем 0,2% и шампунь 1%) является нестероидным препаратом, обладающим широким спектром фармакологических эффектов. Может применяться у детей от 1 года, допускается использование на всех участках тела без ограничений по площади. Препарат снижает колонизацию кожи Malassezia furfur, другими грибами, а также S. aureus, участвующими в патогенезе атопического дерматита. Его применение сопровождается уменьшением выраженности кожного зуда, уменьшением степени тяжести и активности кожного процесса, снижением потребности в использовании топических и антигистаминных препаратов. Крем наносят 2 раза в сутки, возможно применение под окклюзионную повязку. Аэрозоль используют в случаях выраженного мокнутия, распыляют с расстояния 15 см 2-3 раза в сутки [2].
Таким образом, современный интегральный подход к терапии АтД включает ступенчатое использование ТГКС, ТИК или других противовоспалительных средств, постоянное использование базовой терапии эмолиентами, бережное очищение кожи, своевременное назначение наружных антисептиков, антибактериальных, противогрибковых препаратов.
ЛИТЕРАТУРА
1. Российский национальный согласительный документ по атопическому дерматиту. Под ред. Хаитова P.M., Кубановой А.А.. Атопический дерматит: рекомендации для практических врачей. М.: Фармарус принт, 2002, 24 с.
2. Федеральные клинические рекомендации по ведению больных атопическим дерматитом. Российское общество дерматовенерологов и косметологов. М., 2015.
3. Аллергология и иммунология. Клинические рекомендации для педиатров. Под общ. ред. Баранова А.А., Хаитова P.M. М., Союз педиатров России, 2011, 255 с.
4. Феденко Е.С., Филимонова Т.М., Елисютина О.Г., Штырбул О.В., Ниязов Д.Д. Патогенетическое обоснование интегрального подхода к наружной терапии атопического дерматита // Российский аллергологический журнал, 2012; 4: 50-55.
5. Кубанова А.А., Прошутинская Д.В., Текучева Л.В., Авдиенко И.Н. Интегральный подход к наружной терапии атопического дерматита // Вестник дерматологии и венерологии, 2010; 1:20-26.
6. Балаболкин И.И., Гребенюк В.Н., Капустина Е.Ю. Наружное лечение атопического дерматита у детей // Педиатрия, 2007; 86; 2: 93-98.
7. Ревякина В.А. Современные подходы к наружной терапии атопического дерматита у детей // Лечащий врач, 2010, № 1.
8. Leung T.N., Chow С.М., Chow М.Р. et al. Clinical guidelines on management of atopic dermatitis in children. Hong Kong J. Paediatr. (new series), 2013; 18: 96-104.
9. Darsow U., Wollenberg A., Simon D. et al. ETFAD / EADV Eczema Task Force 2009 position paper on diagnosis and treatment of atopic dermatitis // J. Eur. Acad. Dermatol. Venereol, 2010, 24: 317-328.
10. Chiang C., Eichenfield L.F. Quantitative assessment of combination bathing and moisturizing regimens on skin hydration in atopic dermatitis // Pediatr. Dermatol, 2009; 26: 273-278.
11. Атопический дерматит у детей. Пособие для врачей. Под ред.Балаболкина И.И. М., 2006, 55 с.
12. Wollenberg A., Frank R., Kroth J. et al. Proactive therapy of atopic eczema — an evidence-based concept with a behavioral background // J. Dtsch. Dermatol. Ges., 2009; 7: 117-121.
13. Аллергия у детей: от теории к практике. Под ред.й Намазовой-Барановой Л.С. М., 2010-2011,667 с.
14. Lee Y.B., Park H.J., Kwon M.J., Jeong S.K., Cho S.H. Beneficial effects of pseudoceramide-containing physiologic lipid mixture as a vehicle for topical steroids // Eur. J. Dermatol., 2011 Sep-Oct; 21:5:710-6.
15. Luger Т., De Raeve L., Gelmetti C., Kakourou T. et al. Recommendations for pimecrolimus 1% cream in the treatment of mild-to-moderate atopic dermatitis: from medical needs to a new treatment algorithm // Eur. J. Dermatol, 2013 Nov-Dec; 23 (6): 758-66.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник

