Прогноз атопического дерматита у взрослых

Атопический дерматит является заболеванием, при котором на поверхности кожного покрова появляются высыпания и покраснения, периодически сопровождающиеся сильным зудом. Это неприятная проблема, которая снижается качество жизни человека, вызывает психологический и физический дискомфорт.
Особенности
Атопическим дерматитом называют диффузный нейродермит. От него страдают люди с наследственной предрасположенностью к проблеме.
Данный вид дерматита тесно связан с атопическими заболеваниями.
Развитие диффузного нейродермита начинается с появления сыпи, зуда и увеличения показателей иммуноглобулина Е. Болезнь поражает людей, чей организм проявляется высокую чувствительность к аллергенным и не аллергенным раздражителям.
Проявления патологии отличаются в зависимости от времени года. Обычно зимой дерматит стихает, а летом происходит обострение.
 Фото: атопический дерматит у взрослого
Фото: атопический дерматит у взрослого
Наличие атопического дерматита часто выявляют у детей младше 12 лет. В более старшем возрасте проблема встречается редко.
Причины возникновения
В связи с наследственным характером заболевания его часто наблюдают у близких родственников. Если родители страдают дерматитом, то вероятность того, что он возникнет и у ребенка 50%.
Кожные реакции могут наблюдаться при контакте с пыльцой растений, шерстью животных, пылью и другими раздражителями.
Клинические проявления заболевания возникают в связи с сильными эмоциональными перенапряжениями. При наличии в генетическом фоне признаков атопии дерматит развивается в большинстве случаев.
Фактором, способствующим возникновению проблемы, считается сигаретный дым.
Классификация
В связи с незрелостью иммунной системы, от атопического дерматита чаще страдают дети. На протяжении первых двенадцати лет болезнь развивается в таких формах:
- Младенческой. При этом кожа краснеет и отекает, появляются небольшие пузырьки, наполненные кровянистой жидкостью. Когда они лопаются жидкость высыхает, и возникают корочки желтовато-коричневого цвета. При этом больной страдает от зуда, усиливающегося в ночное время суток, из-за чего ребенок расчесывает кожу до ран. При младенческой форме сыпь появляется на лице, кроме области носогубного треугольника. Также высыпания могут покрывать руки, ноги, ягодицы. Наблюдаются признаки пеленочного дерматита.
- Детской. В результате отека, пузырьков и корочек происходит нарушение целостности кожного покрова, его утолщение. Кожа покрывается папулами, бляшками и эрозиями.
- Подростковой. В этом случае наблюдается сухость кожи, трещины, красные бляшки, сильный зуд. Чаще всего повреждения располагаются на сгибе рук и ног, тыльной стороне стоп и кистей.
В зависимости от распространенности патологического процесса дерматит может быть:
- Ограниченным. Сыпь появляется только на сгибах конечностей, передней стороне шеи, лучезапястных суставах. В остальных места изменений кожи нет.
- Распространенным. Кроме участков, пораженных при ограниченной форме, высыпания появляются на груди и спине. При этом вся остальная кожа обретает землистый оттенок.
- Диффузным. Это тяжелое течение болезни, при котором поражается весь кожный покров. Исключения составляют ладони и носогубный треугольник.
Тяжесть развития патологии определяется интенсивностью сыпи, распространенностью, размерами лимфоузлов, частотой обострений и продолжительностью ремиссии. По этому признаку выделяют:
- Легкое течение. Наблюдается небольшое покраснение и шелушение кожи, пузырьки единичны, зуд слабо выражен. Ремиссия длиться около восьми месяцев. На протяжении года возникают не больше двух эпизодов обострения.
- Среднее. Кожа покрывается множественными очагами поражения, что сопровождается умеренным или сильным зудом. Болезнь обостряется около четырех раз в год. Продолжительность ремиссий не больше трех месяцев.
- Тяжелое. В этом случае большие участки кожи покрываются трещинами и эрозиями, которые сильно зудят. Обострения возникают больше пяти раз в год. Клинические проявления стихают не полностью даже во время ремиссии.

По клинико-этиологическим вариантам аллергический дерматит может быть:
- пищевой аллергией, при которой организм проявляет повышенную чувствительность к некоторым продуктам питания;
- клещевой сенсибилизацией, связанной с пылевыми клещами;
- грибковым;
- пыльцевым;
- эпидермальным, возникающим в результате негативной реакции организма на шерсть домашних животных.
Негативная реакция организма на один аллерген наблюдается в редких случаях. Обычно больной не переносит несколько раздражителей, но один аллерген преобладает над остальными.
Проявления на разных стадиях развития
Появление первых признаков дерматита обычно происходит на протяжении первых шести месяцев после рождения. Это связано с введением прикорма или переходом на искусственные смеси. К подростковому возрасту у большей части детей болезнь проходит, а остальных продолжает беспокоить и во взрослом возрасте. Патологический процесс может развиваться годы. Обострения случаются весной и осенью, а зимой ситуация улучшается.
 Атопический дерматит у взрослых и детей протекает в двух стадиях:
Атопический дерматит у взрослых и детей протекает в двух стадиях:
- Острой. Для нее характерно появление красных пятен, папул, шелушение и припухлость кожного покрова. Определенные участки покрываются эрозией и корочкой. Если присоединится вторичная инфекция, то возникнут гнойничковые высыпания.
- Хронической. В этом случае кожа утолщается, кожный рисунок становится более выраженным, подошвы и ладони в трещинах, на веках усиленная пигментация.
Хроническая стадия сопровождается появлением типичных для этой болезни симптомов в виде:
- множественных глубоких морщин на нижних веках у ребёнка;
- ослабления и выпадения части волос на затылке;
- появления блеска и сточенных краев на ногтях, что связано с постоянным чесанием кожи;
- одутловатости и гиперемии подошв, появления трещин и шелушения.
У больных разного возраста клиническая картина имеет определенные отличия. Постоянный или периодически возникающий сильный зуд беспокоит всех.
Диагностические мероприятия
Атопический дерматит – это неприятное заболевание, которое требует лечения. Чтобы подтвердить диагноз, врач проводит осмотр и собирает анамнез. Применяются дополнительные методы диагностики вроде общего анализа крови на определение уровня эозинофилов и анализа на иммуноглобулины Е, являющиеся маркерами аллергической реакции.
Варианты лечения
Лечение атопического дерматита проводят комплексное.
 Методы устранения проблемы подбирают, учитывая возраст пациента, клинические проявления, общее состояние организма больного. Терапевтические методики применяют для:
Методы устранения проблемы подбирают, учитывая возраст пациента, клинические проявления, общее состояние организма больного. Терапевтические методики применяют для:
- устранения влияния провоцирующих факторов;
- снижения чувствительности к раздражителям;
- устранения зуда и воспаления;
- выведения токсинов из организма;
- профилактики повторного развития болезни;
- борьбы с присоединившимися инфекциями.
Медикаментозная терапия
Чаще всего лечение проводят антигистаминными препаратами и транквилизаторами. Первые способствуют облегчению зуда, снимают отек, облегчают состояние при наличии поллиноза или бронхиальной астмы. Рекомендуют использовать антигистаминные средства второго поколения, так как они не вызывают привыкания и выраженных побочных реакций. Лечение атопии чаще всего проводят Лоратадином.
Зудящая сыпь не дает спокойно спать, делает человека нервным и раздражительным. Поэтому могут использовать успокоительные препараты растительного или синтетического происхождения.
Если поражения ограниченные или распространенные и беспокоит нестерпимый зуд, не снимающийся другими лекарствами, применяют кортикостероидные препараты, а именно, Метилпреднизолон. С его помощью удается на несколько дней купировать острый приступ. После облегчения препарат отменяют, постепенно снижая дозировку.
 В тяжелых случаях атопический дерматит лечение у взрослых подразумевает в виде внутривенных инфузионных растворов.
В тяжелых случаях атопический дерматит лечение у взрослых подразумевает в виде внутривенных инфузионных растворов.
Иногда возникает необходимость в экстракорпоральном очищении крови. К этой методике прибегают в тяжелых случаях.
Наружная терапия
В некоторых случаях нужно продезинфицировать и просушить кожу. Для достижения такого результата пользуются примочками. Их делают с крепким чаем, настоем ромашки, жидкостью Бурова. Эти средства также обладают противовоспалительными свойствами.
Острый воспалительный процесс купируют пастами и мазями, снимающими зуд и воспаление, такими как Деготь, Ихтиол и другие.
Наиболее эффективными средствами наружного лечения считаются мази и кремы с кортикостероидами. Они обладают антигистаминными свойствами, избавляют от зуда, отеков, воспалений.
Физиотерапия
Аллергический контактный дерматит лечат также физиотерапевтическими процедурами. В качестве вспомогательной методики применяют ультрафиолетовое облучение. УФО проводят до четырех раз в неделю. В качестве побочной реакции от применения этой методики выступает эритема.
Питание
В улучшении состояния и предотвращении обострений важную роль играет питание. Рекомендуется элиминационная диета, которая подразумевает исключение всех продуктов, способных вызывать аллергию. Больше всего компонентов, провоцирующих негативную реакцию организма в молоке коровы и куриных яйцах.
 В периоды обострений назначают гипоаллергенную диету. Больному нужно отказаться от всех продуктов с красителями и консервантами. Их много в копченостях, пряностях, консервах.
В периоды обострений назначают гипоаллергенную диету. Больному нужно отказаться от всех продуктов с красителями и консервантами. Их много в копченостях, пряностях, консервах.
Также вводится ограничение на употребление соли. На протяжении суток можно употреблять около трех грамм.
При атопическом дерматите нарушается синтез жирных кислот, поэтому пациентам рекомендуют растительные масла, линолевую и олеиновую кислоты.
Возможные осложнения и прогноз
Опасность атопического дерматита заключается в вероятности развития пиодермии. Она возникает, когда к дерматиту присоединяется инфекция и на коже появляются гнойные очаги.
Тяжелые проявления болезни обычно наблюдаются в детском возрасте, с годами ситуация улучшается и приступы становятся не такими частыми и длительными. До наступления подросткового возраста половина больных избавляются от проблемы. В этом случае клинических проявлений не наблюдается на протяжении пяти лет и дольше.
Развитие дерматита приводит к повышению риска бронхиальной астмы, респираторных аллергий.
Профилактика
Чтобы не допустить развития болезни нужно прибегать к первичным и вторичным мерам профилактики. Первый вариант применяется для предотвращения развития болезни, а второй – для профилактики рецидивов.
Первичные профилактические мероприятия нужно начинать еще до рождения ребенка. Проблема может возникнуть в связи с токсикозом беременной, употреблением лекарственных препаратов, пищевыми аллергенами.
Особенно важно обезопасить ребёнка от развития болезни на протяжении первого года жизни. В это время желательно по возможности не давать медикаменты, не применять искусственное вскармливание, так как эти факторы создают благоприятные условия для повышения чувствительности организма к различным раздражителям. Кормящая мать должна соблюдать диету.
Вторичные меры профилактики включают ряд правил, позволяющих избежать обострений дерматита. Больной должен:
- Выявить и скорректировать хронические заболевания.
- Не позволять биологическим, химическим, физическим и психическим факторам влиять на организм.
- Соблюдать гипоаллергенную и элиминационную диету.
- В период вероятного обострения употреблять десенсибилизирующие препараты.
- Носить одежду только из натуральных тканей.
- Не мыться горячей водой с мочалкой. Принимать теплый душ и аккуратно вытираться мягким полотенцем.
- Пользоваться гипоаллергенными сортами мыла.
- Постоянно проводить увлажнение и питание кожи. В составе увлажняющих кремов не должно быть ароматизаторов и красителей.
Полезно проходить санаторно-курортное лечение.
Источник
Общие сведения
Атопический дерматит является наиболее распространенным дерматозом (заболеванием кожи), развивающимся в раннем детстве и сохраняющим те или иные свои проявления в течение всей жизни. В настоящее время под термином «атопический дерматит» понимается наследственно обусловленное, незаразное, аллергическое заболевание кожи хронического рецидивирующего течения. Заболевание является предметом курации специалистов в сфере амбулаторной дерматологии и аллергологии.
Синонимами атопического дерматита, также встречающимися в литературе, служат понятия «атопическая» или «конституциональная экзема», «экссудативно-катаральный диатез», «нейродермит» и др. Понятие «атопия», впервые предложенное американскими исследователями A. Coca и R. Cooke в 1923 г., подразумевает наследственную склонность к аллергическим проявлениям в ответ на тот или иной раздражитель. В 1933 г. для обозначения наследственных аллергических реакций кожи Wiese и Sulzberg ввели термин «атопический дерматит», который в настоящее время считается общепринятым.
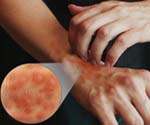
Атопический дерматит
Причины
Наследственно обусловленный характер атопического дерматита определяет широкую распространенность заболевания среди родственных членов семьи. Наличие у родителей или ближайших родственников атопической гиперчувствительности (аллергического ринита, дерматита, бронхиальной астмы и т. д.) определяет вероятность возникновения атопического дерматита у детей в 50% случаев. Атопический дерматит в анамнезе обоих родителей повышает риск передачи заболевания ребенку до 80%. Подавляющее большинство начальных проявлений атопического дерматита приходится на первые пять лет жизни (90%) детей, из них 60% отмечается в период грудного возраста.
По мере дальнейшего роста и развития ребенка симптомы заболевания могут не беспокоить или ослабевать, однако, большинство людей живут с диагнозом «атопический дерматит» всю жизнь. Нередко атопический дерматит сопровождается развитием бронхиальной астмы или аллергии.
Широкое распространение заболевания во всем мире связано с общими для большинства людей проблемами: неблагоприятными экологическими и климатическими факторами, погрешностями в питании, нервно-психическими перегрузками, ростом инфекционных заболеваний и количества аллергических агентов. Определенную роль в развитии атопического дерматита играют нарушения в иммунной системе детей, обусловленные укорочением сроков грудного вскармливания, ранним переводом на искусственное вскармливание, токсикозом матери во время беременности, неправильным питанием женщины во время беременности и лактации.
Симптомы атопического дерматита
Начальные признаки атопического дерматита обычно наблюдаются в первые полгода жизни. Это может быть спровоцировано введением прикормов или переводом на искусственные смеси. К 14-17 годам у почти 70% людей заболевание самостоятельно проходит, а у остальных 30% переходит во взрослую форму. Заболевание может протекать долгие годы, обостряясь в осенне-весенний период и затихая летом.
По характеру течения различают острую и хроническую стадии атопического дерматита.
 Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Для хронической стадии атопического дерматита характерны утолщение кожи (лихенизация), выраженность кожного рисунка, трещины на подошвах и ладонях, расчесы, усиление пигментации кожи век. В хронической стадии развиваются типичные для атопического дерматита симптомы:
- Симптом Моргана – множественные глубокие морщинки у детей на нижних веках
- Симптом «меховой шапки» — ослабление и поредение волос на затылке
- Симптом «полированных ногтей» — блестящие ногти со сточенными краями из-за постоянных расчесов кожи
- Симптом «зимней стопы» — одутловатость и гиперемия подошв, трещины, шелушение.
В развитии атопического дерматита выделяют несколько фаз: младенческую (первые 1,5 года жизни), детскую (от 1,5 лет до периода полового созревания) и взрослую. В зависимости от возрастной динамики отмечаются особенности клинических симптомов и локализации кожных проявлений, однако ведущим симптомам во всех фазах остается сильнейший, постоянный или периодически возникающий кожный зуд.
 Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Во взрослой фазе очаги эритемы бледно-розового цвета с выраженным кожным рисунком и папулезными высыпаниями. Локализуются преимущественно в локтевых и подколенных сгибах, на лице и шее. Кожа сухая, грубая, с трещинами и участками шелушения.
При атопическом дерматите встречаются очаговые, распространенные или универсальные поражения кожи. Зонами типичной локализации высыпаний являются лицо (лоб, область вокруг рта, около глаз), кожа шеи, груди, спины, сгибательные поверхности конечностей, паховые складки, ягодицы. Обострять течение атопического дерматита могут растения, домашняя пыль, шерсть животных, плесень, сухие корма для рыбок. Часто атопический дерматит осложняется вирусной, грибковой или пиококковой инфекцией, является фоном для развития бронхиальной астмы, поллиноза и других аллергических заболеваний.
Осложнения
 Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Наиболее частым осложнением атопического дерматита являются бактериальные инфекции кожи – пиодермии. Они проявляются гнойничковыми высыпаниями на теле, конечностях, в волосистой части головы, которые, подсыхая, образуют корочки. При этом часто страдает общее самочувствие, повышается температура тела.
Вторыми по частоте возникновения осложнением атопического дерматита служат вирусные инфекции кожи. Их течение характеризуется образованием на коже пузырьков (везикул), заполненных прозрачной жидкостью. Возбудителем вирусных инфекций кожи является вирус простого герпеса. Наиболее часто поражается лицо (кожа вокруг губ, носа, ушных раковинах, на веках, щеках), слизистые оболочки (конъюнктива глаз, полость рта, горло, половые органы).
Осложнениями атопического дерматита нередко служат грибковые инфекции, вызываемые дрожжеподобными грибками. Зонами поражения у взрослых чаще являются складки кожи, ногти, кисти, стопы, волосистая часть головы, у детей — слизистая полости рта (молочница). Часто грибковое и бактериальное поражение наблюдаются вместе.
Лечение атопического дерматита
Лечение атопического дерматита проводится с учетом возрастной фазы, выраженности клиники, сопутствующих заболеваний и направлено на:
- исключение аллергического фактора
- десенсибилизацию (снижение чувствительности к аллергену) организма
- снятие зуда
- детоксикацию (очищение) организма
- снятие воспалительных процессов
- коррекцию выявленной сопутствующей патологии
- профилактику рецидивов атопического дерматита
- борьбу с осложнениями (при присоединении инфекции)
Для лечения атопического дерматита используются разные методы и лекарственные средства: диетотерапия, ПУВА-терапия, акупунктура, плазмаферез, специфическая гипосенсибилизация, лазерное лечение, кортикостероиды, аллергоглобулин, цитостатики, кромогликат натрия и т. д.
Диетотерапия
Регуляция питания и соблюдение диеты могут значительно улучшить состояние и предотвратить частые и выраженные обострения атопического дерматита. В периоды обострений атопического дерматита назначается гипоаллергенная диета. При этом из рациона убираются жареные рыба, мясо, овощи, наваристые рыбные и мясные бульоны, какао, шоколад, цитрусовые, черная смородина, земляника, дыня, мед, орехи, икра, грибы. Также полностью исключаются продукты, содержащие красители и консерванты: копчености, пряности, консервы и другие продукты. При атопическом дерматите показано соблюдение гипохлоридной диеты – ограничение употребляемой поваренной соли (однако, не меньше 3 г NaCl в сутки).
У пациентов с атопическим дерматитом наблюдается нарушение синтеза жирных кислот, поэтому диетотерапия должна включать в себя пищевые добавки, насыщенные жирными кислотами: растительные масла (оливковое, подсолнечное, соевое, кукурузное и др.), линолевую и линоленовую кислоты (витамин Ф-99).
Медикаментозное лечение
Лекарственная терапия в лечении атопического дерматита включает в себя применение транквилизаторов, противоаллергических, дезинтоксикационных и противовоспалительных средств. Наибольшее значение в практике лечения имеют препараты, обладающие противозудным действием – антигистаминные (противоаллергические) препараты и транквилизаторы. Антигистаминные средства используются для облегчения зуда и снятия отечности кожи, а также при других атопических состояниях (бронхиальная астма, поллиноз).
Существенным недостатком антигистаминных препаратов первого поколения (мебгидролин, клемастин, хлоропирамин, хифенадин) является быстро развивающееся привыкание организма. Поэтому смену этих препаратов необходимо проводить каждую неделю. Выраженный седативный эффект, ведущий к снижению концентрации внимания и нарушению координации движений, не позволяет применять препараты первого поколения в фармакотерапии людей некоторых профессий (водители, учащиеся, и др.). Из-за оказываемого атропиноподобного побочного действия противопоказанием к применению этих препаратов служит ряд заболеваний: глаукома, бронхиальная астма, аденома предстательной железы.
Значительно более безопасно в лечении атопического дерматита у лиц с сопутствующей патологией применение антигистаминных средств второго поколения (лоратадин, эбастин, астемизол, фексофенадин, цетиризин). К ним не развивается привыкание, отсутствует атропиноподобное побочное действие. Самым эффективным и безопасным на сегодняшний день антигистаминным препаратом, применяемым в лечении атопического дерматита, является лоратадин. Он хорошо переносится пациентами и наиболее часто используется в дерматологической практике для лечения атопии.
Для облегчения состояния пациентов при сильных приступах зуда назначаются средства, воздействующие на вегетативную и центральную нервную систему (снотворные, успокоительные средства, транквилизаторы). Применение кортикостероидных препаратов (метипреднизолона или триамцинолона) показано при ограниченных и распространенных поражениях кожи, а также при выраженном, нестерпимом зуде, не снимающимся другими медикаментами. Кортикостероиды назначаются на несколько дней для купирования острого приступа и отменяются с постепенным понижением дозы.
При тяжелом течении атопического дерматита и выраженных явлениях интоксикации применяется внутривенное вливание инфузионных растворов: декстрана, солей, физиологического раствора и др. В ряде случаев бывает целесообразным проведение гемосорбции или плазмафереза – методов экстракорпорального очищения крови. При развитии гнойных осложнений атопического дерматита обоснованным является применение антибиотиков широкого спектра действия в возрастных дозировках: эритромицин, доксициклин, метациклин в течение 7 дней. При присоединении герпетической инфекции назначаются противовирусные препараты — ацикловир или фамцикловир.
При рецидивирующем характере осложнений (бактериальные, вирусные, грибковые инфекции) назначаются иммуномодуляторы: солюсульфон, препараты тимуса, нуклеинат натрия, левамизол, инозин пранобекс и др. под контролем иммуноглобулинов крови.
Наружное лечение
Выбор метода наружной терапии зависит от характера воспалительного процесса, его распространенности, возраста пациента и наличия осложнений. При острых проявлениях атопического дерматита с мокнутием поверхности и корочками назначаются дезинфицирующие, подсушивающие и противовоспалительные примочки (настой чая, ромашки, жидкость Бурова). При купировании острого воспалительного процесса применяются пасты и мази с противозудными и противовоспалительными компонентами (ихтиолом 2-5%, дегтем 1-2%, нафталанской нефтью 2-10%, серой и др.). Ведущими препаратами для наружной терапии атопического дерматита остаются кортикостероидные мази и кремы. Они оказывают антигистаминное, противовоспалительное, противозудное и противоотечное действия.
Световое лечение атопического дерматита является вспомогательным методом и применяется при упорном характере заболевания. Процедуры УФО проводятся 3-4 раза в неделю, практически не вызывают побочных реакций (кроме эритемы).
Профилактика
Различают два вида профилактики атопического дерматита: первичную, направленную на предотвращение его возникновения, и вторичную – противорецидивную профилактику. Проведение мероприятий по первичной профилактике атопического дерматита должно начинаться еще в период внутриутробного развития ребенка, задолго до его рождения. Особую роль в этот период играют токсикозы беременной, прием медикаментов, профессиональные и пищевые аллергены.
Особое внимание вопросам профилактики атопического дерматита следует уделять на первом году жизни ребенка. В этот период важно избежать излишнего приема медикаментов, искусственного вскармливания, чтобы не создавать благоприятного фона для гиперчувствительности организма к различным аллергическим агентам. Соблюдение диеты в этот период не менее важно и для кормящей женщины.
Вторичная профилактика имеет своей целью предотвращение обострений атопического дерматита, а, в случае возникновения, — облегчение их протекания. Вторичная профилактика атопического дерматита включает в себя коррекцию выявленных хронических заболеваний, исключение воздействия провоцирующих заболевание факторов (биологических, химических, физических, психических), соблюдении гипоаллергенной и элиминационной диет и т. д. Профилактический прием десенсибилизирующих препаратов (кетотифена, кромогликата натрия) в периоды вероятных обострений (осень, весна) позволяет избежать рецидивов. В качестве противорецидивных мер при атопическом дерматите показано лечение на курортах Крыма, Черноморского побережья Кавказа и Средиземноморья.
Особое внимание следует уделять вопросам ежедневного ухода за кожей и правильному выбору белья и одежды. При ежедневном душе не следует мыться горячей водой с мочалкой. Желательно применять нежные гипоаллергенные сорта мыла (Dial, Dove, детское мыло) и теплый душ, а затем аккуратно промокнуть кожу мягким полотенцем, не растирая и не травмируя ее. Кожу следует постоянно увлажнять, питать и защищать от неблагоприятных факторов (солнца, ветра, мороза). Средства по уходу за кожей должны быть нейтральными не содержащими ароматизаторов и красителей. В белье и одежде следует отдавать предпочтение мягким натуральным тканям, не вызывающим зуд и раздражение, а также использовать постельные принадлежности с гипоаллергенными наполнителями.
Прогноз
Наиболее тяжелыми проявлениями атопического дерматита страдают дети, с возрастом частота обострений, их длительность и тяжесть становятся менее выраженными. Почти половина пациентов выздоравливает в возрасте 13-14 лет. Клиническим выздоровлением считается состояние, при котором симптомы атопического дерматита отсутствуют в течение 3–7 лет.
Периоды ремиссии при атопическом дерматите сопровождаются стиханием или исчезновением симптомов болезни. Промежуток времени между двумя обострениями может колебаться от нескольких недель до месяцев и даже лет. Тяжелые случаи атопического дерматита протекают практически без светлых промежутков, постоянно рецидивируя.
Прогрессирование атопического дерматита значительно повышает риск развития бронхиальной астмы, респираторной аллергии и др. заболеваний. Для атопиков чрезвычайно важным моментом является выбор профессиональной сферы деятельности. Им не подходят профессии, предусматривающие контакт с моющими средствами, водой, жирами, маслами, химическими веществами, пылью, животными и прочими раздражающими агентами.
К сожалению, невозможно полностью оградить себя от влияния окружающей среды, стрессов, болезней и т. д., а это значит, что всегда будут присутствовать факторы, обостряющие атопический дерматит. Однако, внимательное отношение к своему организму, знание особенностей течения заболевания, своевременная и активная профилактика позволяют значительно уменьшить проявления заболевания, продлить периоды ремиссии на многие годы и повысить качество жизни. И ни в коем случае не следует пытаться лечить атопический дерматит самостоятельно. Это может вызвать осложненные варианты течения заболевания и тяжелые последствия. Лечение атопического дерматита должны осуществлять врачи аллергологи и дерматовенерологи.
Источник


