Ребенок весь в мокнущем дерматите

Состояние гиперчувствительности организма часто приводит к развитию различных заболеваний, в том числе кожных. Дерматит – это воспаление различных слоев кожи. Он является одним из наиболее распространенных проявлений повышенной активности иммунной системы. Дерматологи и аллергологи выделяют много видов патологии, все зависит от факторов и особенностей их возникновения, локализации, морфологических характеристик, а также тяжести течения. Классификация включает различия между развитием воспалений кожи у пациентов зрелого и детского возраста. Это оправдано отличием внутренних условий в разных возрастных группах – организм ребенка не сформировался полностью и больше подвержен таким воспалительным ответам. Мокнущий дерматит у детей – специфическая форма болезни, которая проявляется разнообразными морфологическими элементами на влажной из-за выделения патологических жидкостей коже.

Причины развития
Механизмы, приводящие к возникновению и прогрессированию дерматологических заболеваний, настолько разнообразны, что часто установить конкретный этиологический фактор не представляется возможным.
Наиболее частые нарушения, которые могут привести к любому дерматиту, в том числе мокнущему, затрагивают такие процессы жизнедеятельности организма:
- Индивидуальная непереносимость некоторых продуктов. Аллергические или подобные им реакции практически всегда отражаются на кожных покровах в виде крапивницы или экземы. Если процессы перемещаются в более глубокий слой (дерму), возникает нарушение его целостности, что и приводит к мокнутию.
- Контакт с химическими агентами. Часто контактный дерматит, развивающийся как следствие постоянного воздействия механических раздражителей или химических составов, перерастает в процессе своего развития в другие заболевания.
- Реакция на медикаменты. Многие лекарственные средства, в особенности антибиотики или витамины, имеют побочный эффект в виде аллергии. Детский организм особенно склонен к их появлению.
- Патологии желудочно-кишечного тракта. Недостаточно эффективное пищеварение и усвоение питательных веществ, витаминов, микроэлементов и других биологически активных субстанций приводит к различным заболеваниям, обязательно отражается на состоянии кожи и ее придатков. Определить, каких именно субстратов не хватает организму, достаточно сложно.
- Нарушения работы печени. Являясь одним из главных органов, ответственных за выведение токсинов, она играет крайне важную роль в регуляции функций человека. Временные или стойкие сбои в процессах работы печени выводят из строя все системы и органы.
- Недостаточность выделительных функций. Почки также непосредственно участвуют в очищении организма от вредоносных продуктов обмена. Соответственно, воспалительные или другие патологические изменения их состояния приводят к накоплению токсических веществ. Кожа первой сигнализирует о таких опасных ситуациях.
- Недостаточная гигиена. Иногда складывается ситуация, когда грудничков недостаточно часто подмывают, меняют подгузники или купают целиком. Результат этого – создание благоприятных условий для размножения микроорганизмов, особенно в естественных кожных складках. Патогенная микрофлора вызывает острые и хронические воспалительные явления.
- Стрессы. Более характерно для детей старшего возраста. Некоторые заболевания в дерматологии не имеют в своей природе никаких органических нарушений, однако возникают после сильных эмоциональных переживаний. Это свидетельствует в пользу психосоматических факторов их развития.
Классификация мокнущего дерматита у детей
Специалисты разделяют виды болезни по этиологическому фактору:
- бактериальный;
- грибковый;
- аллергический;
- бытовой;
- лекарственный.
Также существует несколько вариантов течения:
- легкое;
- среднетяжелое;
- тяжелое.

Проявления и симптомы мокнущего дерматита у детей
Этому дерматиту свойственно появление различных элементов сыпи – папул или пузырьков, которые потом могут заживать в виде корочек. Однако главная особенность симптоматики – их расположение на гиперемированном основании с растрескавшейся кожей. Теряя свою целостность, дерма начинает выделять так называемую сукровицу – жидкость, которая изливается из поврежденных лимфатических сосудов. Постоянное мокнутие нарушает защитные механизмы, что приводит ко вторичному воспалению – присоединению инфекционных агентов. Это проявляется выделением прозрачной экссудативной жидкости или даже гноя. Пораженный участок отечный, также могут образоваться гнойнички небольших размеров.
Местная симптоматика сопровождается зудом, что влияет на общее состояние – появляется раздражительность, беспокойство, плаксивость, может повышаться температура. Склонные к гипериммунным реакциям пациенты могут одновременно страдать от аллергического ринита, обострения всех хронических процессов или даже более серьезных заболеваний.
Существуют некоторые отличия в проявлениях болезни у разных возрастных групп:
- Грудной период. Первые годы жизни ребенка кожные симптомы чаще всего локализуются на лице, а также в местах сгибаний верхних и нижних конечностей – на тыльной поверхности локтя и под коленками. Характерно, что маленькие пациенты не могут контролировать свое желание почесать зудящее место, что приводит к быстрому присоединению бактериальной инфекции и ее дальнейшему распространению.
- Детский возраст до 12 лет. Локализация сыпи меняется – страдают ладони, область шеи, сгибы конечностей. Пораженный участок в процессе развития элементов покрывается корочками и грубеет за счет разрастания рогового слоя. Исчезают они не бесследно, оставляя темные пигментные пятна на неопределенный срок.
- Подростковый период. Особенностью этапа взросления является нестабильность гормональных регуляций различных систем. Это может привести к внезапному появлению мокнущего дерматита, его обострению, однако такому же быстрому дальнейшему лечению. Площадь поражения обычно обширнее, чем у маленьких детей.
- Взрослые. Лицо и шея, запястья, а также даже подмышечные впадины – процесс локализуется в местах физиологически повышенной влажности за счет выделения пота. Гиперемия ярко-алая, наиболее характерно появление пузырьков с прозрачным содержимым.
Считается, что чем ребенок младше, тем тяжелее ему перенести заболевание.
Диагностика мокнущего дерматита у детей
Обычно предварительный диагноз «мокнущий дерматит» ставится по данным клинической картины – специфические элементы на фоне мокнущего участка кожи наталкивают дерматолога на правильное решение. Однако для уточнения причины патологии и дифференциации необходимо провести ряд тестов:
- клинические анализы крови и мочи;
- биохимические исследования функций почек и печени;
- соскоб содержимого язвочек или пузырьков;
- осмотры под специальной лампой для дифференциальной диагностики с грибковыми инфекциями;
- аллергические пробы при подозрении на иммунный фактор в развитии болезни.
Лечение мокнущего дерматита
Начинается терапия с режимных мероприятий, которые способны остановить развитие заболевания:
- исключение причинного фактора в случае, если удалось его определить;
- соблюдение строгой гипоаллергенной диеты;
- нормализация гигиенических мероприятий.
Мокнущий дерматит, лечение которого предполагает применение медикаментов, хорошо реагирует на назначение противовоспалительных и противоаллергических средств. Терапия происходит как системными, так и местными препаратами:
- Антигистаминные. Действие основано на блокаде выхода специфических медиаторов, за счет чего они препятствуют развитию аллергического воспаления, снимают отеки. Обычно принимаются в таблетированном виде.
- Антибактериальные. Если достоверно известно, что к изменениям кожи привела бактериальная инфекция, то назначаются мази. Также они предупреждают инфицирование мокнущей поверхности. Особо тяжелые случаи могут требовать в своем лечении внутреннего или даже парентерального применения антибиотиков.
- Глюкокортикоиды. Также входят в состав мазей или кремов – уменьшают признаки воспаления. Серьезные аллергии или заболевания аутоиммунной системы подразумевают системное введение препаратов.
- Фитотерапия. Некоторые нетяжелые случаи допускают использование наружных средств на основе ромашки, календулы и других лекарственных растений. Однако важно правильно оценить ситуацию: когда человеку необходима специализированная помощь, а когда можно обойтись народными методами.
Тактика терапии зависит от тяжести течения дерматита, которую определяет врач. Ситуации, когда нарушено общее состояние пациента, диагноз неоднозначен или требуется специфическое лечение с внутривенным введением, необходима госпитализация.
Профилактика мокнущего дерматита у детей
Соблюдение несложных правил режима позволит минимизировать шансы заболеть:
- всегда придерживаться личной гигиены;
- лечить системные заболевания до того, как они успеют привести к осложнениям. Особенно это касается системы пищеварительных органов;
- контролировать меню – питание должно быть полноценным и гипоаллергенным;
- исключать контакты с веществами, на которые появляются аллергические реакции;
- минимизировать стрессовый фактор – в эмоциональном состоянии детей значительную роль играет настроение родителей и отношения в семье.
Раннее выявление симптомов, правильная постановка диагноза, грамотная тактика специалиста и выполнение назначений пациентом – главные условия успешного лечения заболевания.
Источник
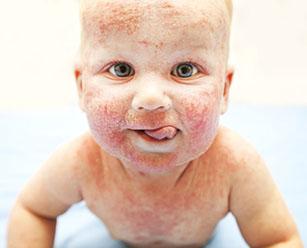 Мокнущим дерматитом называется специфическое воспаление кожи, характеризующееся появлением на ее поверхности участков покраснения, на которых вскоре появляются трещинки, выделяющие гной или сукровицу. Заболевание может появляться при воздействии на кожу различных факторов: микробов, аллергенов, вредных внешних факторов. Причинами могут выступить также и заболевания внутренних органов, в основном, пищеварительной системы.
Мокнущим дерматитом называется специфическое воспаление кожи, характеризующееся появлением на ее поверхности участков покраснения, на которых вскоре появляются трещинки, выделяющие гной или сукровицу. Заболевание может появляться при воздействии на кожу различных факторов: микробов, аллергенов, вредных внешних факторов. Причинами могут выступить также и заболевания внутренних органов, в основном, пищеварительной системы.
Возникнуть острый мокнущий дерматит может в любом возрасте, но проявления его в разные периоды жизни отличаются. Лечение патологии – комплексное, сочетающее прием системных препаратов и нанесение на пораженные участки кремов или мазей. В некоторых случаях необходимо вмешательство врача-дерматолога, который вскроет все пузыри или их часть, после чего произведет обработку раны.
Причины болезни
Мокнущий дерматит развивается вследствие 2 групп причин — внутренней и внешней. К первой группе относятся заболевания:
- желудка и кишечника;
- печени;
- поджелудочной железы;
- почек.
Все эти недуги приводят к тому, что в организме появляются «неправильные» и даже токсичные вещества, которые в норме не образуются или быстро выводятся. Организм пытается вывести их чрезкожно, и в результате она повреждается.
Внешние причины воспалительного заболевания кожи – это: контакт с химическими веществами (например, на производстве или в быту), попадание и последующее размножение на коже грибковой или бактериальной флоры. Последнее возможно только при условиях повреждения кожного покрова: при микротрещинах, в тех местах, где происходит трение об одежду, ремни или обувь.
В зависимости от основных причин, мокнущий дерматит может быть:
- профессиональным (возникает в результате контакта с вредными веществами на производстве);
- пиококковым, когда его вызвала бактериальная флора;
- дерматомикозом (его причина – грибок);
- бытовым — это мокнущий дерматит, возникающий из-за частого контакта кожи со средствами бытовой химии.
Бывает также мокнущий атопический дерматит. Он возникает у людей, имеющих наследственную предрасположенность: если оба родителя имеют эту патологию, шанс заболеть равен 81%, если болен только один родитель – 56%. Провоцируют возникновение болезни определенные обстоятельства: нарушения работы или центральной, или вегетативной нервной системы, попавшие на кожу аллергены (вещества, вызвавшие неправильную реакцию со стороны иммунной системы), хронические стрессы, употребленные непривычные продукты, поездка в местность с другим климатом.
Также в разделе: Атопический дерматит
Когда контакт с аллергеном произошел у человека, не имеющего наследственных сбоев в системе иммунитета, развивается аллергический мокнущий дерматит. Он не имеет склонности к постоянному повторению, в отличие от своего атопического аналога, разве что человек постоянно контактирует с аллергенами.
Читайте также: Простой и аллергический контактный дерматит
Симптомы
У ребенка и взрослого болезнь будет иметь несколько различающиеся симптомы, поэтому их рассматривают отдельно.
Проявления у детей и подростков
Мокнущий дерматит у грудничков и детей до 3 лет проявляется образованием покраснений, на месте которых вскоре возникают мокнущие язвы, и из них выделяется прозрачная жидкость. Затем эти зоны покрываются корочками. Локализуются воспаленные участки на щеках и за ушами, на локтях и коленях. Очень редко поражение кожи затрагивает туловище.
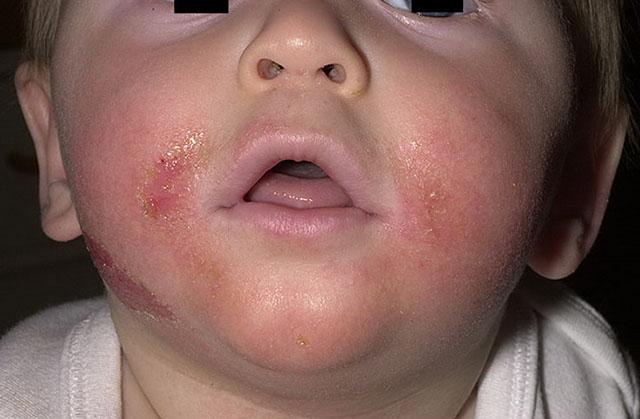
У детей 3-12 лет болезнь характеризуется появлением отека и покраснения в области шеи, тыльной стороны кистей, на локтях и под коленями. На месте покраснений вскоре появляются отдельные более красные участки, пузыри, которые, вскрываясь, образуют блестящие розоватые «островки» — эрозии. Потом области воспаления трескаются и становятся болезненными, из трещин выделяется прозрачная жидкость.
Пораженные участки сильно зудят. Ребенок расчесывает их, в результате заносит сюда инфекцию, и вместо сукровицы из трещин начинает выделяться гной. О заживлении воспаления говорит появление корочек и уменьшение красноты. Там, где были очаги мокнущего дерматита, остаются более темные, чем окружающая кожа, пятна.
У подростков 12-18 лет проявления мокнущего воспаления кожи ненамного отличаются от описанного ранее. Отличие в том, что пораженные участки могут спонтанно исчезнуть, или так же внезапно разрастись.
Проявления у взрослых
Мокнущий дерматит на теле взрослого выглядит как участки покраснения и припухлости, на которых вскоре появляются пузырьки, сменяющиеся затем гладкими и сочащимися эрозиями, трещинами и корочками. Излюбленные места воспалений: естественные складки тела, сгибы суставов, тыльные поверхности кистей и стоп. У взрослых мокнущий дерматит появляется также на лице и шее. Заболевание сопровождается чувством стянутости, зуда и жжения. Человек страдает также и из-за косметического дефекта.
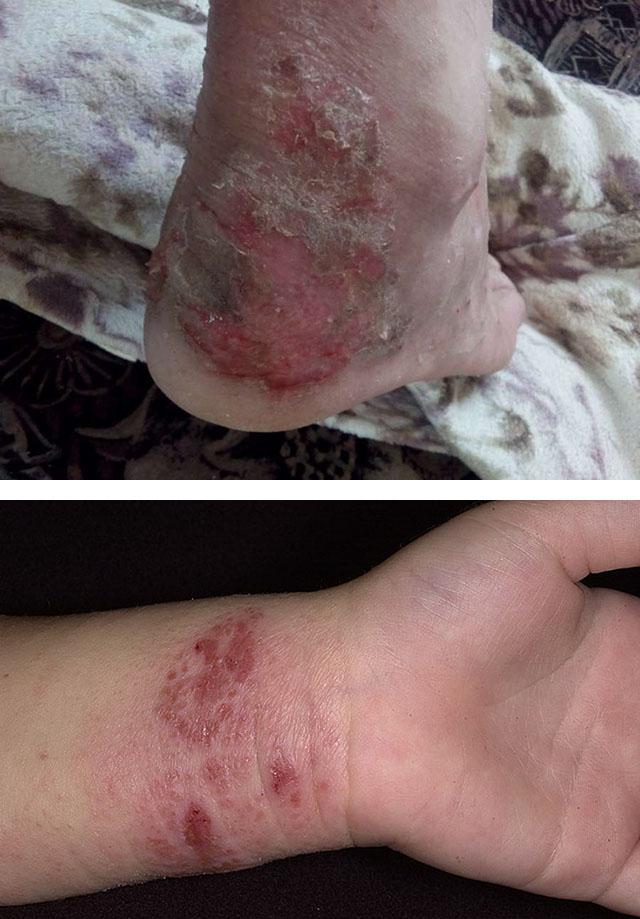
Диагностика
Мокнущий дерматит очень напоминает экзему (хроническое воспаление кожи). Отличается он только тем, что:
- пораженные участки – отечны;
- на них появляются более красные пятна и пузырьки;
- пузырьки могут быть сразу заполнены гноем;
- в воспаленных очагах появляются трещины различной глубины.
Эти различия не всегда видны невооруженным глазом, поэтому, для назначения правильного лечения мокнущего дерматита нужна профессиональная диагностика. Ее проводит врач-дерматолог на основании визуального осмотра и проведения кожных проб пораженных участков.
Лечение
Чтобы знать, как лечить мокнущий дерматит, нужно, во-первых, определить причину этого заболевания и устранить ее. Иначе придется подбирать все более «сильную» мазь, которая только на время уберет симптомы, и через время они возникнут вновь. Так, если причина – в контакте с токсичными химическими веществами, нужно прекратить ими пользоваться, усилить защиту при работе с ними (например, надевать перчатки или использовать респираторы) или даже сменить работу. Если же причина – в аллергии на продукты питания, нужно выяснить, на какие из них, и исключить их.
Во-вторых, лечение мокнущего дерматита как у взрослых, так и у детей требует соблюдения гипоаллергенной диеты. Для разных возрастов и случаев понятие «гипоаллергенности» различно.
Так, если воспаление кожи развилось у грудничка, который находится на грудном вскармливании, кормящей матери придется отказаться от употребления:
- приправ;
- красных овощей, фруктов и ягод;
- морепродуктов;
- копченостей;
- всех продуктов, которые содержат какао;
- бульонов из рыбы, мяса и грибов;
- чеснока и лука;
- чипсов;
- газированных напитков.
Ей придется уменьшить употребление сладостей и хлеба, а из группы молочных продуктов есть только кисломолочные. Соблюдать диету нужно до конца грудного вскармливания, а если и переходить на смесь, то брать только такую, которая имеет пометку «гипоаллергенная».
Если заболел ребенок, которому только был введен прикорм, его на 3-4 недели отменяют, целиком перейдя на смесь или грудное вскармливание. При стихании проявлений мокнущего дерматита для прикорма используют другие продукты.
У детей старше года и взрослых на время лечения из питания убирают все те продукты, которые указаны для кормящей матери. Можно есть каши (особенно рисовую), макароны, картофель, постное отварное мясо и рыбу, зеленые яблоки и груши.
Третьим пунктом лечения мокнущего дерматита является гипоаллергизация среды, окружающей больного. Имеется в виду ежедневное проведение в доме влажной уборки, проветривание несколько раз в день, по возможности – переселение его в комнату, где не будет тяжелых штор и ковров, а книги и игрушки будут или отсутствовать, или храниться в закрытых шкафах.
В четвертых, назначаются системные средства в виде таблеток, капсул или порошков, в тяжелых случаях – в форме уколов:
- антигистаминные препараты;
- сорбенты;
- молочнокислые культуры бактерий;
- средства для поддержания иммунитета;
- ферменты;
- при нагноении – антибиотики;
- в тяжелых случаях, при поражении больших площадей – глюкокортикоидные гормональные препараты.
Также должно применяться минимально возможное (чтобы не вызвать дополнительной аллергизации) количество препаратов для лечения того заболевания, которое вызвало мокнущий дерматит.
Местное лечение
Это обязательный компонент лечения мокнущего дерматита. Его выбор осуществляет врач-дерматолог на основании тех симптомов, которые он видит на коже.
Так, при небольших участках поражения, незначительно выраженных болях и зуде применяются вещества с антигистаминными препаратами, например, Фенистил-гель или Фенистил эмульсия для наружного применения.
Проявления средней тяжести помогают убрать такие крема, как Элидел или Протопик. Первый из них назначается детям с 3 месяцев, второй – с 2 лет, и только в дозировке 0,03%. Эти препараты относятся к группе ингибиторов кальциневрина, и подавляют «нездоровую» реакцию местного иммунитета кожи, при этом не влияя на роговые чешуйки, клетки сосудов кожи и те клетки, которые отвечают за ее обновление (таким образом, атрофии кожных покровов не происходит).
При воспалении средней тяжести, а также для лечения детей от 1 года используются средства на основе цинка (Скин-кап, Цинокап, Судокрем, Деситин).
Если же воспаление склонно к распространению, вызывает сильный зуд и не устраняется указанными выше препаратами, применяются гормональные мази от мокнущего дерматита, содержащие аналоги гормонов коры надпочечников. Их существует большое количество, они различаются по силе воздействия и должны назначаться только врачом. Примеры этих средств: «Фликсотид», «Элоком», «Афлодерм». При выраженном мокнутии их лучше использовать не в виде мазей, а в форме крема или эмульсии.
Если кожа покрывается пузырьками, их вскрывают в стерильных условиях, после чего ранки обрабатываются антисептиками, содержащими анилиновые красители (раствор бриллиантовой зелени, фукорцин). Йод для обработки ран не используется.
Чем лечить заболевание, если ранки выделяют большое количество негнойной жидкости? Для этого применяют подсушивающие примочки: со слабым раствором марганцовки, борной кислотой. Чуть позже, когда воспаленные зоны подсыхают, применяют средства на водорастворимой основе (Левомеколь) и анилиновые красители.
Для выявления грибковой и бактериальной флоры (особенно когда участки мокнущего дерматита локализуются на ногах), из пораженной области берут посев. Если таковая присутствует, назначаются комбинированные (содержащие и антибиотик, и противогрибковое средство, и противовоспалительный компонент) препараты: Пимафукорт, Тридерм. Если в посеве имеются только грибы, прибегают к применению 2 средств – противогрибкового (Кетоконазол, Микосептин, Ифенек) и одного из противовоспалительных: глюкокортикоидного, ингибитора кальциневрина или средства на основе цинка.
Обязательным компонентом любого местного лечения являются средства-эмоленты. Они не будут давать коже пересушиваться, восстановят ее жировой баланс и защитные функции. Их наносят за 15 минут до использования любого другого (особенно гормонального) препарата. Это: Физиогель АИ, Мустела, Топик-крем, Авен и другие.
Методы народной медицины
Может, после консультации с врачом, применяться и лечение народными средствами:
- Примочки с отваром листьев и корней чистотела – на стадии появления пузырьков.
- Обработка воспаленных участков настоем из ромашки – на любой стадии.
- Примочки с корой дуба – при сильном мокнутии.
- Примочки настоем березовых почек – при сильном зуде.
- Натертый сырой картофель, который вкладывается в мешочки из стерильной марли и фиксируется на ночь к сильно мокнущим участкам.
Источник


