Российский национальный согласительный документ по атопическому дерматиту

(Проект согласительного документа)
Атопический дерматит остается одним из самых распространенных аллергических заболеваний детского возраста и вызывает повышенный интерес как детских аллергологов, так и педиатров общей практики. Результатом такого внимания к проблеме явилось появление в России двух согласительных документов — Научно-практической Программы «Атопический дерматит у детей: диагностика, лечение и профилактика», изданной в 2000 г. [1] и Российского национального согласительного документа по атопическому дерматиту, изданного в 2002 году [2]. Также заканчивается работа над новым согласительным документом: «Атопический дерматит и инфекция» с акцентом на очень важную особенность этого заболевания — ассоциированность с инфекционными агентами — бактериальными и грибковыми. В этих документах нашли отражение согласованные позиции ведущих аллергологов и дерматологов России, а также международные согласительные документы, адаптированные к особенностям отечественной аллергологии и дерматологии. Установленные к 2000 — 2003 годам позиции патогенеза, диагностики и дифференциальной диагностики атопического дерматита претерпели некоторые изменения, но в ближайшее время не требуют существенных дополнений и, тем более, пересмотра. Что же касается особенностей терапевтической тактики, то здесь происходят объективные изменения, связанные с появлением принципиально новых терапевтических средств, претендующих на серьезные позиции в терапии атопического дерматита. В связи с этим появилась необходимость некоторого изменения тактики аллергологов, дерматологов и педиатров в лечении заболевания. Именно этому будет посвящен новый согласительный документ Ассоциации детских аллергологов и иммунологов России, а вернее дополнение ко всем, недавно вышедшим документам, который обозначен как «Новая стратегия наружной терапии атопического дерматита у детей».
Настоящая публикация посвящена постановке проблематики и основным положениям готовящегося документа, в согласовании которого принимают участие ведущие специалисты, в круг профессиональных интересов которых входит атопический дерматит.
В феврале 2002 года в Нью-Орлеане (New Orleans, LA, USA. состоялась вторая международная согласительная конференция по атопическому дерматиту (ICCAD II), что явилось логическим продолжением обсуждения вопросов, связанных с этим заболеванием [3]. Этот форум был посвящен обсуждению патофизиологии и эпидемиологии АД для создания международных рекомендаций с описанием имеющихся и развиваемых в настоящее время способов лечения. Мы считаем целесообразным привести здесь основные положения соглашения, которые легли в основу создания международных согласительных документов:
- Атопический дерматит является хроническим воспалительным заболеванием кожи. Он характеризуется интенсивным зудом, сухостью кожи, воспалением и рецидивирующим течением, является физическим и эмоциональным дистрессом для пациентов и их семей.
- Атопический дерматит часто является семейным, может быть обусловлен пищевой аллергией и ассоциирован с астмой, аллергическим ринитом, повторными кожными инфекциями.
- Терапия должна начинаться с выявления и исключения влияния на пациента аллергенов и триггерных факторов, таких как психологический стресс, ирританты, патогенные микроорганизмы,
- Лечение может быть эффективным в случае своевременного, как можно более раннего его назначения, что позволяет значительно уменьшить выраженность признаков, симптомов и частоту обострений болезни.
- Целью лечения является длительный контроль заболевания, а не только усиленное лечение при обострениях.
- Наружные кортикостероиды обеспечивают хороший, быстрый терапевтический эффект, но их применение при длительном использовании ставит вопросы безопасности, кроме того, пациенты не всегда используют стероидные препараты, прописанные лечащим врачом.
- Сохраняется необходимость безопасной, эффективной терапии для раннего и длительного, поддерживающего лечения
- В качестве средств, способных заполнить эту нишу, могут выступать препараты нового класса — наружные ингибиторы кальцинейрина.
Алгоритм, имеющийся в статье, отражающей содержание состоявшейся конференции, был также обсужден и одобрен как основа рекомендаций для клинической практики, который может быть использован для облегчения лечения атопического дерматита в любой стадии и любой стране [4].
В готовящемся согласительном документе основными являются позиции терапии атопического дерматита как в острой стадии, так и в периодах стихающего обострения, неполной клинической ремиссии. Однако, одним из наиболее важных аспектов документа следует считать то внимание, которое будет уделено новым возможностям поддержания максимально возможной длительности ремиссии атопического дерматита с помощью своевременного и грамотного применения нового препарата — ингибитора кальцинейрина в сочетании с использованием качественных средств лечебной косметики и мероприятий по максимальному прекращению воздействия на организм ребенка аллергенных и триггерных факторов. Основное внимание будет уделено именно тем аспектам, которые не нашли достаточного развития в предыдущих документах. Так, несмотря на относительно успешные попытки преодоления кортикостероидофобии среди специалистов и более широкого и эффективного применения современных наружных кортикостероидных препаратов, эта проблема остается актуальной и своевременное, обоснованное применения наружных кортикостероидных препаратов в схеме терапии атопического дерматита требует новых и новых обсуждений среди специалистов. Это становится тем более актуальным в связи с появлением ингибиторов кальцинейрина, способных решить не только проблему поддержания стойкой клинической ремиссии и предотвращения рецидивов атопического дерматита, но и ликвидации обострений заболевания в тех случаях, когда можно избежать назначения наружных кортикостероидных препаратов. В то же время только правильная последовательность назначения наружных кортикостероидов, остающихся наиболее эффективными средствами борьбы с аллергическим воспалением кожи, ингибиторов кальцинейрина и лечебно-косметических средств, в сочетании с предотвращением воздействия аллергенных и триггерных факторов, может позволить врачу и больному достичь максимально эффективного результата терапии атопического дерматита. Однако, сказанное составляет только видимую часть «айсберга», с которым можно сравнить это распространенное среди детей заболевание, в большинстве своем имеющее в основе все же атопическую природу. Необходимо продолжение обсуждения возможностей аллерговакцинации при атопическом дерматите ввиду указаний на нередкую трансформацию «атопической болезни» и смены ее «органа-мишени». Речь идет, конечно, о предупреждении развития бронхиальной астмы у детей с атопическим дерматитом. Да и возможности достижения стойкой клинической ремиссии с помощью модификации иммунного ответа на релевантные аллергены в результате аллерговакцинации при упорно рецидивирующем атопическом дерматите не должны оставаться за границами интересов детских аллергологов и дерматологов. И еще один немаловажный аспект не нашел своего решения при рассмотрении вопросов терапии атопического дерматита. Это наружная терапия у тех детей, у которых заболевание проявляется уже в первые месяцы грудничкового периода, то есть на 2-ом — 5 -ом месяцах жизни. Именно в этот период педиатры, детские аллергологи и дерматологи испытывают наибольшие трудности при назначении наружного лечения. Появление ингибитора кальцинейрина — пимекролимуса (торговое название — Элидел), разрешенного к применению с трехмесячного возраста, способного преодолеть аллергическое воспаление кожи при атопическом дерматите и имеющего «точкой приложения» конкретные провоспалительные интерлейкины, может значительно изменить ситуацию с наружным противовоспалительным лечением у детей раннего возраста. И, тем не менее, во многих ситуациях, при резко выраженных обострениях у детей раннего возраста существует необходимость применения на ограниченных участках пораженной кожи наружных кортикостероидных препаратов. Конечно таким препаратом в возрасте до 6 месяцев может быть пока только гидрокортизона бутират (Локоид), так как другие высокоэффективные и безопасные наружные кортикостероидные препараты, используемые у детей (мометазона фуроат — Элоком и метилпреднизолона ацепонат- Адвантан), разрешено применять соответственно с 2 летнего и 6 — месячного возраста. У детей при ранней манифестации атопического дерматита остается проблемой уход за кожей, характеризующейся повышенной сухостью, что, само по себе является фактором, провоцирующим обострения. Необходимо обсудить и вынести в широкую аудиторию специалистов правила ухода за кожей с использованием кремов, эмульсий, мазей и т.д., зарекомендовавших себя, как средства, способные поддерживать кожные покровы ребенка в таком состоянии, при котором рецидивы заболевания становятся наименее возможными. Среди подобных средств интерес представляют, например такие, как Экзомега, Трикзера, Атодерм и другие лечебно-косметические средства линий ………….. и ……………. компании Пьер Фабр, созданные специально для применения при атопическом дерматите.
Несмотря на сложность выработки единых позиций среди специалистов, каждый из которых имеет огромный личный опыт терапии атопического дерматита, пример успешного завершения основных согласительных документов, касающихся этого заболевания, позволяет надеяться на успешное завершение и написание согласительного документа «Новая стратегия лечения атопического дерматита у детей».
ЛИТЕРАТУРА
1. Научно-практическая Программа. Атопический дерматит у детей: диагностика, лечение и профилактика, М., 2000, 76 с.
2. Российский национальный согласительный документ по атопическому дерматиту (под общей редакцией акад. РАМН Р.М. Хаитова и чл.-корр. РАМН, проф. А.А. Кубановой).-М.: «Фармарус Принт», 2002
3. Proceedings of an International Consensus Conference on Atopic Dermatitis, Rome, Italy, November 5-6,1999. Hanifin J. and Saurat J.-H., ed. / Am. Acad. Dermatol., 2001;45:l-68
4. International Consensus Conference on Atopic Dermatitis II(IGCAD II): clinical update and current treatment strategies. British Journal of Dermatology, 2003;148 (Suppl. 63): 3-10
Источник
Современная стратегия терапии атопического дерматита: программа действий педиатра.
Опубликовано в журнале «Аллергология и Иммунология в Педиатрии» №2-3, октябрь 2004 г.
«..Примером оптимального состава увлажняющего крема и в связи с этим – подходящей для большинства пациентов текстуры может служить отечественный крем Мюстела, который разрешено применять детям, начиная с периода новорожденности. В увлажняющем креме Мюстела сочетаются уникальные свойства норкового масла и мультивитаминного комплекса: дополнительно крем обогащен витамином Е. Крем увлажняющий Мюстела имеет сбалансированное соотношение «масло в воде», а норковое масло содержит липиды в оптимальном соотношении для восстановления кожного барьера поврежденного при атопическом дерматите. Сочетая в себе свойства как увлажняющих, так и смягчающих средств крем Мюстела обладает также и противовоспалительным действием. В связи с этим увлажняющий крем Мюстела рекомендуется использовать не только при манифестации (проявлениях – создатели сайта) атопического дерматита. Но и в качестве систематически применяемого профилактического средства ухода за сухой и гиперреактивной (крайне чувствительной – создатели сайта) кожей больного ребенка….»
ПОЯСНЕНИЕ ОТ СОЗДАТЕЛЕЙ ДЕТСКОГО КРЕМА С НОРКОВЫМ МАСЛОМ ООО «МЮСТЕЛА»:
Крем увлажняющий ООО «Мюстела» и крем детский с норковым маслом ООО «Мюстела» полностью идентичны по своему составу, за исключением того, что в увлажняющий крем добавлена ароматическая композиция из аромамасел. Детский крем с норковым маслом ООО «Мюстела» прошел жесточайную сертификацию. Этот крем фактически является основой всех кремов с норковым маслом, выпускаемых ООО «Мюстела». Многие из них также рекомендованы для ухода за кожей при атопическом дерматите.
ВЫДЕРЖКИ ИЗ «РОССИЙСКОГО НАЦИОНАЛЬНОГО СОГЛАСИТЕЛЬНОГО ДОКУМЕНТА ПО АТОПИЧЕСКОМУ ДЕРМАТИТУ»
В 2002 году Министерством здравоохранения РФ принят «Российский национальный согласительный документ по атопическому дерматиту»: «Атопический дерматит: рекомендации для практических врачей» (стр. 71, 72, 77) и «Атопический дерматит: наружная терапия. Иллюстрированный атлас» (стр. 24, 30), где одним из средств для профилактики атопического дерматита, предложены крема на основе норкового масла серии «Мюстела».
Также в данном документе указано следующее:
— «АТОПИЧЕСКИЙ ДЕРМАТИТ: РЕКОМЕНДАЦИИ ДЛЯ ПРАКТИЧЕСКИХ ВРАЧЕЙ»,
Стр. 71-72 «… Для увлажнения и смягчения кожи можно использовать кремы на основе норкового масла серии «Мюстела», например, «Аекол-2», крем с маслом чайного дерева, шиповника и др. Выбор соответствующего смягчающего средства должен быть индивидуальным, основанным на субъективных ощущениях больного».
Стр. 77 «…После ванны кожу необходимо просушить полотенцем (не растирать) и нанести крем со смягчающим и увлажняющим действием (…, крем увлажняющий на основе масла норки серии «Мюстела» и др.)».
— «АТОПИЧЕСКИЙ ДЕРМАТИТ: НАРУЖНАЯ ТЕРАПИЯ» ИЛЛЮСТРИРОВАННЫЙ АТЛАС.
Стр. 24 «… Для увлажнения и смягчения кожи можно использовать кремы на основе норкового масла серии «Мюстела», например, «Аекол-2», крем с маслом чайного дерева, шиповника и др. Выбор соответствующего смягчающего средства должен быть индивидуальным, основанным на субъективных ощущениях больного».
Стр. 30 «…После ванны кожу необходимо просушить полотенцем (не растирать) и нанести крем со смягчающим и увлажняющим действием (…, мюстела и др.)».
1.1. УХОД ЗА КОЖЕЙ БОЛЬНЫХ АТОПИЧЕСКИМ ДЕРМАТИТОМ (АтД):
Ключевые положения:
* Кожа больных атопическим дерматитом характеризуется повышенной чувствительностью к раздражающим факторам.
Специальный уход за кожей больных должен производиться как в периоды обострения, так и ремиссии заболевания.
Уход за кожей больных включает использование наружных косметических средств, а так же специальных мероприятий по устранению триггерных факторов.
Для увлажнения и смягчения кожи используют кремы на основе норкового масла серии «Мюстела», например АЕКОЛ, КРЕМ с МАСЛОМ ЧАЙНОГО ДЕРЕВА, ШИПОВНИКА и др. Разрабатываются программы для спортсменов, по лечению артрито-артрозов и болезней нижних конечностей.
Источник
Комментарии
Опубликовано в журнале:
«ПРАКТИКА ПЕДИАТРА»; февраль; 2016; стр.54-59
В.Р. Воронина, врач-дерматовенеролог, к. м. н., ГБОУ ВПО «Российский национальный исследовательский университет им. Н.И. Пирогова», Обособленное структурное подразделение — Научно-исследовательский клинический институт педиатрии им. академика Ю.Е. Вельтищева
Сокращения: ТГКС — топические глюкокортикостероиды, ТИК — топические ингибиторы кальциневрина, АтД — атопический дерматит
Ключевые слова: атопический дерматит, наружная терапия, базовая терапия, топические глюкокортикостероиды, топические ингибиторы кальциневрина
Key words: atopic dermatitis, topical treatment, basic treatment, topical corticosteroids, topical calcineurin inhibitors
Атопический дерматит (АтД) — мультифакторное заболевание кожи, возникающее, как правило, в раннем детском возрасте у лиц с наследственной предрасположенностью к атопическим заболеваниям, имеющее хроническое рецидивирующее течение, возрастные особенности локализации и морфологии очагов воспаления, характеризующееся кожным зудом, обусловленное гиперчувствительностью как к аллергенам, так и к неспецифическим раздражителям [1, 2]. Заболевание в типичных случаях начинается в раннем детском возрасте и значительно нарушает качество жизни больного и членов его семьи. Распространенность среди детского населения составляет до 20%, тогда как у взрослых достигает только 1-3% [2]. Лечение АтД должно быть комплексным и патогенетически обоснованным, включающим элиминационные мероприятия, диету, гипоаллергенный режим, местную и системную фармакотерапию, обучение больного и членов его семьи [3]. Наружная терапия является абсолютно необходимой для достижения улучшения состояния и должна проводиться дифференцированно с учетом изменений кожи, мультифакторного генеза заболевания (интегральный подход) [4, 5].
При назначении терапии следует включать:
Всем больным АтД вне зависимости от тяжести, распространенности, остроты кожного процесса, наличия или отсутствия осложнений назначаются средства базового ухода за кожей. Базовая терапия должна включать рациональный уход за кожей, направленный на восстановление нарушенной функции кожного барьера путем использования смягчающих и увлажняющих средств, средств для очищения кожи, а также выявление и устранение контакта со специфическими и неспецифическими триггерами [5].
Купание ребенка с АтД является необходимой процедурой, позволяющей очистить кожу от нанесенных ранее слоев препаратов, слущивающихся чешуек эпидермиса, корок. Очищение кожи позволяет достигнуть непосредственного контакта лекарственного средства с кожей. Исключением является наличие очагов выраженного мокнутия, вторичного инфицирования кожи. В этот период целесообразно воздержаться от принятия ванной, общего душа в течение нескольких дней, для того, чтобы избежать диссеминации инфекции. Далее купание можно проводить ежедневно, соблюдая комфортную для малыша температуру воды. Вода для купания должна быть 35-36 градусов и желательно дехлорированной (отстаивание воды в течение 1-2 часов). Один-два раза в неделю используются не щелочные моющие средства (так называемые синдеты), без использования жестких мочалок. Высушивание кожи проводится промокающими движениями, без травмирующего растирания кожи. После очищения кожи необходимо обработать расчесы, трещины раствором антисептика (фукорцин, зеленка, мирамистин или др.). Это позволяет свести к минимуму риск вторичного инфицирования и возникновения инфекционно-зависимых обострений дерматита, избежать попадания компонентов наружных средств на участки с нарушенной целостностью кожных покровов, ведущее к возникновению неприятных субъективных ощущений в виде жжения и зуда.
Сразу после купания необходимо использование увлажняющих, релипидирующих средств по уходу за кожей. Это позволяет удержать влагу в эпидермисе, исключить пересыхание кожи [6, 7]. Следует избегать нанесения средств косметического ухода за кожей на очаги острого и подострого воспаления. Конкретный препарат и его лекарственная форма подбираются индивидуально на основании предпочтений пациента, индивидуальных особенностей кожи, сезона, климатических условий, а также времени суток.
Общие рекомендации по применению увлажняющих и смягчающих средств согласно федеральным клиническим рекомендациям по лечению атопического дерматита [2]:
Средства с противовоспалительной активностью выбираются в соответствии со стадией воспалительного процесса (табл.) [7,11].
Таблица.
Применение лекарственных форм при различных стадиях атопического дерматита
Количество топического препарата для наружного применения измеряется согласно правила «длины кончика пальца» (FTU, FingerTipUnit), при этом одна 1 FTU соответствует столбику мази диаметром 5 мм и длиной, равной дистальной фаланге указательного пальца, что соответствует массе около 0,5 г. Этой дозы топического средства достаточно для нанесения на кожу двух ладоней взрослого человека, что составляет около 2% всей площади поверхности тела. Наружные противовоспалительные лекарственные средства необходимо наносить на увлажненную кожу, непосредственно на очаги поражения кожи. Их применение прекращают при разрешении процесса и переходят на базовую терапию. В последнее время рекомендуют метод проактивного лечения: длительное использование малых доз топических противовоспалительных препаратов на пораженные участки кожи в сочетании с применением эмолиентов на весь кожный покров и регулярное посещение дерматолога для оценки состояния кожного процесса [2,12]. Эффективность наружной терапии зависит от трех основных принципов: достаточная сила препарата, достаточная доза и правильное нанесение. При атопическом дерматите с противовоспалительной целью используются топические глюкокортикостероиды, топические ингибиторы кальциневрина, активированный пиритоин цинка. Также возможно использование экстемпоральных мазей, паст, примочек, имеющих в своем составе салициловую кислоту, вазелин, вазелиновое масло, метилурацил, ланолин, нафталан, ихтиол, дерматол, цинк, крахмал, висмут, тальк, борную кислоту, йод, масло оливковое, они обладают комплексным противовоспалительным, кератолитическим, кератопластическим, дезинфицирующим, высушивающим действием.
На сегодняшний день основой местной терапии при обострениях АтД являются топические глюкокортикостероиды (ТГКС). Выбор ТГКС определяется тяжестью течения и обострения. Согласно Европейской классификации (Miller J., Munro D., 1980), выделяют четыре класса данных препаратов в зависимости от их активности. Основные глюкокортикостероидные препараты, рекомендуемые для лечения АтД у детей: гидрокортизон, флутиказона пропионат, мометазона фуроат, гидрокортизона бутират, метилпреднизолона ацепонат. Наружные глюкокортикостероидные препараты наносят на пораженные участки кожи от 1 до 3 раз в сутки, в зависимости от выбранного препарата и тяжести воспалительного процесса. Не рекомендуется разведение официнальных топических препаратов индифферентными мазями, так как такое разведение изменяет концентрацию действующего вещества, но не снижает частоту появления побочных эффектов. Необходимо избегать использования ТГКС высокой активности на кожу лица, область гениталий и интертригинозные участки. Для этих областей обычно рекомендуются ТГКС с минимальным атрофогенным эффектом (мометазона фуроат, метилпреднизолона ацепонат, гидрокортизона-17-бутират). Во избежание резкого обострения заболевания дозу ТГКС следует снижать постепенно. Это возможно путем перехода к ТГКС средствам меньшей степени активности с сохранением ежедневного использования или путем продолжения использования сильного ТГКС, но со снижением частоты аппликаций (интермиттирующий режим) [2, 13]. В ряде клинических исследований было показано, что использование топических ТГКС совместно со смягчающими/увлажняющими средствами позволяет уменьшить курсовую дозу ТГКС [14].
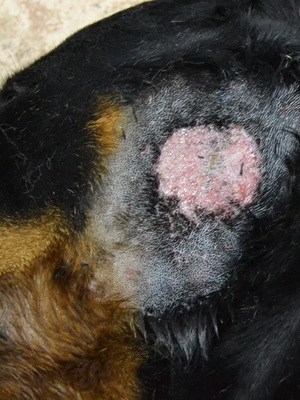
При наличии или подозрении на инфекционное осложнение показано назначение ТГКС, комбинированных с антибиотиками и противогрибковыми средствами (фото 2, 5). Следует учитывать. Что многие комбинированные препараты содержат высокоактивный бетаметазона дипропионат, применение которого у детей нежелательно.
Группа топических ингибиторов кальциневрина (ТИК) включает такролимус и пимекролимус. Фармакологическое действие ТИК обусловлено ингибированием кальциневрина и дальнейшего выделения Т-лимфоцитами и тучными клетками воспалительных цитокинов и медиаторов.
Общие рекомендации по применению ТИК [13]:
Такролимус — наиболее активный представитель топических ингибиторов кальциневрина. Предназначен для лечения АД средней тяжести и тяжелого течения, в том числе стероидрезистентных форм. Многочисленные клинические исследования продемонстрировали, что такролимус обладает эффективностью, сравнимой с таковой сильных ГКС, при этом лишен присущих ГКС побочных эффектов (в частности, не вызывает атрофии кожи) [5]. Показаниями к назначению такролимуса являются среднетяжелое и тяжелое течение АтД в случае резистентности к стандартной терапии. У детей применяется 0,03%-я мазь таролимус. Режим применения — 2 раза в день ежедневно до достижения очищения кожи. Двухкратный режим дозирования должен использоваться не дольше 3 недель, далее мазь наносится однократно. Клинический эффект достигается как правило в течение первой недели. У пациентов, подверженных частым рецидивам заболевания, такролимус необходимо наносить на все обычно поражаемые при обострениях участки кожи 1-2 раза в неделю (перерыв между нанесениями должен составлять 2-3 дня). При возникновении обострения — вновь перейти на режим применения 2 раза в день. Если в течение 6 недель не удается достигнуть улучшения, при переходе на поддерживающий режим дозирования препарата возникает обострение — дальнейшее использование препарата нецелесообразно. Длительность профилактического использования такролимуса — 12 месяцев, затем необходимо провести освидетельствование пациента для принятия решения, продолжать или отменить терапию такролимусом. Во время курса лечения необходимо избегать инсоляции, использовать фотозащитный крем на открытые участки кожи, обрабатываемые мазью такролимус.
Наиболее частые побочные эффекты — покраснение, чувство жжения, усиление зуда на участках обрабатываемых такролимусом. Эти симптомы беспокоят, как правило, в первые дни лечения и разрешаются к концу первой недели. Тяжесть их коррелирует с остротой атопического дерматита. Охлаждение мази в холодильнике перед нанесением и использование увлажняющего средства за 10-15 минут до мази ТИК уменьшает выраженность реакции. Эффекты раздражения кожи можно уменьшить, применяя ацетилсалициловую кислоту внутрь.
Вакцинацию необходимо провести до начала применения мази или спустя 14 дней после последнего использования мази такролимус. В случае применения живой аттенуированной вакцины этот период должен быть увеличен до 28 дней.
Пимекролимус 1%-й крем показан при атопическом дерматите легкого и среднетяжелого течения и может применяться у детей старше 3 месяцев. Однако в ряде стран Европы, США и Канаде пимекролимус разрешен к применению у детей старше 3 лет. Препарат обладает выраженным действием на большинство штаммов Malazessia, что может быть полезно в случаях сенсибилизации к этому грибу [3]. В 2013 году рядом авторов предложен новый алгоритм терапии атопического дерматита легкой и средней тяжести с применением 1%-го крема пимекролимус [13]. При длительно существующем АтД легкой степени тяжести препарат используется дважды в день при появлении первых признаков обострения. Острый АтД легкой и средней тяжести: на протяжении 3-4 дней использование ТКС, с дальнейшим назначением пимекролимуса дважды в день на все пораженные участки до исчезновения симптомов. Предложено проведение поддерживающей терапии длительностью до 3 месяцев 1 раз в день или реже, по усмотрению лечащего врача, на ранее пораженных участках кожи для предотвращения обострений заболевания.
Активированный пиритион цинка (аэрозоль 0,2%, крем 0,2% и шампунь 1%) является нестероидным препаратом, обладающим широким спектром фармакологических эффектов. Может применяться у детей от 1 года, допускается использование на всех участках тела без ограничений по площади. Препарат снижает колонизацию кожи Malassezia furfur, другими грибами, а также S. aureus, участвующими в патогенезе атопического дерматита. Его применение сопровождается уменьшением выраженности кожного зуда, уменьшением степени тяжести и активности кожного процесса, снижением потребности в использовании топических и антигистаминных препаратов. Крем наносят 2 раза в сутки, возможно применение под окклюзионную повязку. Аэрозоль используют в случаях выраженного мокнутия, распыляют с расстояния 15 см 2-3 раза в сутки [2].
Таким образом, современный интегральный подход к терапии АтД включает ступенчатое использование ТГКС, ТИК или других противовоспалительных средств, постоянное использование базовой терапии эмолиентами, бережное очищение кожи, своевременное назначение наружных антисептиков, антибактериальных, противогрибковых препаратов.
ЛИТЕРАТУРА
1. Российский национальный согласительный документ по атопическому дерматиту. Под ред. Хаитова P.M., Кубановой А.А.. Атопический дерматит: рекомендации для практических врачей. М.: Фармарус принт, 2002, 24 с.
2. Федеральные клинические рекомендации по ведению больных атопическим дерматитом. Российское общество дерматовенерологов и косметологов. М., 2015.
3. Аллергология и иммунология. Клинические рекомендации для педиатров. Под общ. ред. Баранова А.А., Хаитова P.M. М., Союз педиатров России, 2011, 255 с.
4. Феденко Е.С., Филимонова Т.М., Елисютина О.Г., Штырбул О.В., Ниязов Д.Д. Патогенетическое обоснование интегрального подхода к наружной терапии атопического дерматита // Российский аллергологический журнал, 2012; 4: 50-55.
5. Кубанова А.А., Прошутинская Д.В., Текучева Л.В., Авдиенко И.Н. Интегральный подход к наружной терапии атопического дерматита // Вестник дерматологии и венерологии, 2010; 1:20-26.
6. Балаболкин И.И., Гребенюк В.Н., Капустина Е.Ю. Наружное лечение атопического дерматита у детей // Педиатрия, 2007; 86; 2: 93-98.
7. Ревякина В.А. Современные подходы к наружной терапии атопического дерматита у детей // Лечащий врач, 2010, № 1.
8. Leung T.N., Chow С.М., Chow М.Р. et al. Clinical guidelines on management of atopic dermatitis in children. Hong Kong J. Paediatr. (new series), 2013; 18: 96-104.
9. Darsow U., Wollenberg A., Simon D. et al. ETFAD / EADV Eczema Task Force 2009 position paper on diagnosis and treatment of atopic dermatitis // J. Eur. Acad. Dermatol. Venereol, 2010, 24: 317-328.
10. Chiang C., Eichenfield L.F. Quantitative assessment of combination bathing and moisturizing regimens on skin hydration in atopic dermatitis // Pediatr. Dermatol, 2009; 26: 273-278.
11. Атопический дерматит у детей. Пособие для врачей. Под ред.Балаболкина И.И. М., 2006, 55 с.
12. Wollenberg A., Frank R., Kroth J. et al. Proactive therapy of atopic eczema — an evidence-based concept with a behavioral background // J. Dtsch. Dermatol. Ges., 2009; 7: 117-121.
13. Аллергия у детей: от теории к практике. Под ред.й Намазовой-Барановой Л.С. М., 2010-2011,667 с.
14. Lee Y.B., Park H.J., Kwon M.J., Jeong S.K., Cho S.H. Beneficial effects of pseudoceramide-containing physiologic lipid mixture as a vehicle for topical steroids // Eur. J. Dermatol., 2011 Sep-Oct; 21:5:710-6.
15. Luger Т., De Raeve L., Gelmetti C., Kakourou T. et al. Recommendations for pimecrolimus 1% cream in the treatment of mild-to-moderate atopic dermatitis: from medical needs to a new treatment algorithm // Eur. J. Dermatol, 2013 Nov-Dec; 23 (6): 758-66.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник