Статистика атопического дерматита у детей
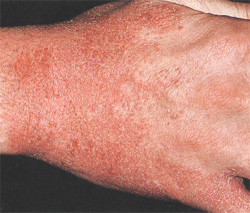
Атопический дерматит
В нашем медицинском центре иммунокоррекции им. Р.Н, Ходановой, уже на протяжении многих лет производится диагностика и лечение кожных заболеваний. Среди них часто встречается дерматит.
Лечение атопического дерматита в центре==>подробнее
Дерматит представляет собой воспалительное поражение кожи, вызванное воздействием внешних и внутренних факторов. Зачастую дерматит появляется у лиц с генетической предрасположенностью к аллергии, и проявляется в виде мокнущих папулезных, везикулезных, буллезных высыпаний с эритемой и сильным зудом. Отличительной особенностью от других аллергический заболеваний, является четко ограниченный участок проявления болезни. Больше всего подвержены высыпанию тонкие участки кожи, например веки, шея, половые органы. На сегодняшний день выявлено около десяти разновидностей дерматита, среди которых: аллергический дерматит, себорейный дерматит, контактный, периоральный, пеленочный или детский дерматит и другие.
Кратко об атопическом дерматите =>>подробнее
В последнее время в общей структуре заболеваемости все большее место занимает атопический дерматит.
Эпидемиология атопического дерматита в мире, и в особенности в России, изучена недостаточно. Согласно данным официальной статистики в России атопический дерматит диагностирован у 1290 человек на 100 тысяч обследованного населения.
Как уже отмечалось, основную роль в патогенезе атопического дерматита играют IgE-опосредованные аллергические реакции, т.е. иммунологические реакции 1-го типа, хотя при атопическом дерматите, как и при всех атопических заболеваниях, встречаются и другие типы иммунологических реакций. К числу наиболее значимых иммунологических нарушений при атопическом дерматите относят дисбаланс Th1 и Th2 . Немаловажное значение имеют функциональные расстройства нервной системы, выражающиеся прежде всего в ее легкой возбудимости и раздражительности, когда уже существует ведущий симптом –упорный зуд аллергических проявлений на коже.
Атопический дерматит — аллергическое заболевание кожи, возникающее, как правило, в раннем детском возрасте у лиц с наследственной предрасположенностью к атопическим заболеваниям, имеющее хроническое рецидивирующее течение, возрастные особенности локализации и морфологии очагов воспаления, характеризующееся кожным зудом и обусловленное гиперчувствительностью как к аллергенам, так и к неспецифическим раздражителям.
Диагностические критерии атопического дерматита:
· зуд кожи
· возрастные изменения характерных поражений кожи
· хроническое рецидивирующее течение
· наличие атопических заболеваний у пациента и/или его родственников
· начало в раннем возрасте
· сезонность обострений (ухудшение в холодное время года и улучшение летом)
· обострение процесса под влиянием провоцирующих факторов (аллергены, ирританты, пищевые продукты, эмоциональный стресс)
· сухость кожи
· белый дермографизм
· склонность к кожным инфекциям
· хейлит
· симптом Dennie-Morgan (дополнительная складка нижнего века)
· гиперпигментация кожи периорбитальной области
· повышение содержания общего и специфических IgE в сыворотке
· эозинофилия периферической крови
По клиническому течению выделено три возрастных периода атопического дерматита:
· I возрастной период — младенческий (до 2-х лет)
· II возрастной период — детский (от 2-х лет до 13 лет)
· III возрастной период – подростковый и взрослый (от 13 лет и старше)
Клиническая характеристика атопического дерматита. Возрастные особенности.
Впервом возрастном периодепреобладает экссудативная форма заболевания, при которой воспаление носит острый или подострый характер и протекает с проявлениями гиперемии, отечности, мокнутия и образования корок. Начальные проявления заболевания локализуются чаще на лице, а также на наружной поверхности голеней. Высыпания появляются как на разгибательных, так и на сгибательных поверхностях конечностей. К концу этого периода очаги локализуются преимущественно в складках крупных суставов (коленных и локтевых), а также в области запястий и шеи.
Во втором возрастном периодеострые воспалительные явления и экссудация менее выражены, процесс носит характер хронического воспаления. Высыпания локализуются, как правило, в локтевых и подколенных складках, на задней поверхности шеи, сгибательных поверхностях голеностопных и лучезапястных суставов, в заушных областях и представлены эритемой (часто с синюшным оттенком застойного характера), папулами, шелушением, утолщением кожи (инфильтрацией), усилением кожного рисунка (лихенизацией), множественными экскориациями (расчесами) и трещинами. На местах разрешения высыпаний в очагах поражения остаются участки гипо- или гиперпигментации. У некоторых детей в этом периоде формируется дополнительная складка нижнего века (симптом Dennie-Morgan). Зуд является постоянным симптомом во всех возрастных периодах.
В третьем возрастном периоде преобладают явления инфильтрации с лихенизацией, эритема имеет синюшный оттенок. Папулы сливаются в очаги папулезной инфильтрации, характерна избирательность высыпаний в области верхней половины туловища, лица, шеи, верхних конечностей.
Факторы риска развития атопического дерматита: к таким факторам относятся разные виды патологии беременности и заболевания матери во время беременности, особенной вирусные заболевания, несоблюдения гипоаллергенной диеты, курение и др. На начальных этапах развития ребенка ведущим фактором являются искусственное вскармливание, неправильный режим питания. Также, важное значение в формировании атопического дерматита имеют функциональные нарушения ЖКТ, частые респираторные заболевания, наличие очагов хронической инфекции в носоглотке и полости рта. Положение осложняется тем, что частое применение антибактериальных препаратов или их комбинаций вызывает формирование дисбактериоза кишечника, что в свою очередь также утяжеляет течение атопический дерматит.
Одной из характерных особенностей атопического дерматита являются сопутствующие заболевания внутренних органов и систем, которые выявляются в среднем у 80% детей и у 90% взрослых. Патология желудочно-кишечного тракта: энзимопатии, нарушения моторики, гастриты, язвенная болезнь, нарушение микробиоценоза кишечника (дисбактериоз), паразитарные инвазии и т.д. Не меньшую проблему составляют заболевания нервной системы, ЛОР-органов, гениталий, мочевыводящей системы и т.д. Своевременное выявление и лечение сопутствующей патологии значительно облегчает течение самого атопического дерматита.
Дифференциальный диагноз
· себорейный дерматит
· пеленочный дерматит
· аллергический контактный дерматит
· чесотка
· ихтиоз обыкновенный
· псориаз обыкновенный
· ограниченный нейродермит (лишай Видаля)
· микробная экзема
· розовый лишай Жибера
· дерматофитии
· лимфома кожи в ранней стадии
· герпетиформный дерматит Дюринга
· фенилкетонурия
· синдром гипериммуноглобулинемии E
· синдром Вискотта-Олдрича
· десквамативная эритродермия Лейнера-Муссу
Например, Себорейный дерматит отличается сухостью кожи с выраженным шелушением на фоне слабого воспаления. Чешуйки жирные, желтоватые, что обусловлено локализацией очагов в местах выраженного салоотделения. При легких формах отсутствует отечность, не образуются пузырьки и нет мокнутия. При тяжелой форме имеют место яркая гиперемия, мацерация эпидермиса, мокнутие, трещины. В очагах поражения на волосистой части головы образуются массивные слоистые («молочные») корки из скопления жирных чешуек. У детей могут появляться общие явления: диспептические расстройства в виде диареи, срыгиваний, вялости, нарушения сна. Затяжной характер течения себорейного дерматита может поддерживаться присоединением вторичной инфекции, чаще стрептококковой и/или грибковой, особенно при нерациональной терапии. От атопического дерматита это заболевание отличается не только клиническими проявлениями, слабым зудом, склонностью к спонтанному разрешению в грудном возрасте, но и отсутствием выраженной сезонности обострений и гипериммуноглобулинемии Е. Основную патогенетическую роль играет гриб Pityrosporum ovale.
Пеленочный дерматит (папуло-эрозивная стрептодермия, папуло-лентикулярная эритема ягодиц) наблюдается только в грудном возрасте, обусловлен раздражением мочой и фекальными массами кожи промежности, ягодиц, бедер при недостаточном уходе за ребенком. Заболевание может возникать после раздражения кожи синтетическими моющими средствами, остающимися на пеленках после их недостаточного выполаскивания. На фоне красновато-синюшной кожи с блестящей поверхностью и мацерацией появляется папулезно-везикулезная и гнойничковая сыпь, образуются корки. Установленная причина развития пеленочного дерматита, локализация и характер клинических проявлений, течение, довольно быстрое излечение позволяют четко дифференцировать это заболевание от атопического дерматита.
Аллергический контактный дерматит возникает под влиянием факультативных раздражителей у лиц с повышенной чувствительностью к ним. Он является аллергической реакцией замедленного типа. Аллергический дерматит развивается у сенсибилизированных людей при повторном контакте с сенсибилизирующим аллергеном (химические соединения, металлы, резина, консерванты, косметические средства, препараты местного действия и др.). Изменения кожи наступают после латентного периода, необходимого для развития сенсибилизации к аллергену, продолжающегося от 1 нед до 1 мес. Они характеризуются эритемой, отечностью, везикуляцией, мокнутием, образованием корко-чешуек, сопровождаются зудом. Типичной является четкая граница пораженных участков, которые соответствуют месту воздействия на кожу контактных аллергенов. Необходимо, однако, иметь в виду, что в ряде случаев воспалительные явления могут появляться не только на участках кожи, подвергшихся воздействию аллергена, но и на отдаленных от него местах, встречаются и диссеминированные поражения кожи. Процесс довольно легко купируется.
Схема общеклинического обследования больных атопическим дерматитом
Лабораторные методы
· Клинический анализ крови
· Биохимический анализ крови
· Общий анализ мочи
· Анализ крови на маркеры ВИЧ, сифилиса, гепатитов, по показаниям других инфекций
· Содержание IgA, IgG, IgM, IgE в сыворотке крови
· Копроовоцистоскопия, бактериологическое исследование фекалий на дисбактериоз
· Остальные методы – по показаниям
Инструментальные методы используют по показаниям при назначении специалистами
· Эзофагогастродуоденофиброскопия
· УЗИ органов брюшной полости, почек, малого таза, щитовидной железы
· Рентгенологическое исследование органов грудной клетки, придаточных пазух носа
· Оценка функции внешнего дыхания (при подозрении на бронхиальную астму)
· ЭКГ
Консультации специалистов
· Дерматолога
· Аллерголога
· Терапевта
· Гастроэнтеролога
· Психоневролога
· ЛОР
· Остальных специалистов – по показаниям
И вот у вашего ребенка диагностирован атопический дерматит.
Что же делать?
Как и где лечиться?
Самое главное у специалиста иммунолога–аллерголога. Надо понимать , что лечение длительное и комплексное лекарственными препаратами, диетами и местными мазями.
И есть уникальный метод иммунокоррекции, который применяем мы в нашем центре.
Лечение атопического дерматита методом гемопунктуры==>подробнее
Лечение атопического дерматита в центре==>подробнее
Стоимость лечения==>подробнее
Источник

За последние десятилетия аллергические заболевания получили необычайно
широкое распространение: по данным официальной статистики, сегодня 30-40%
населения земного шара страдает аллергией. Особую тревогу вызывает рост
заболеваемости аллергией среди детей, а также появление тяжелых, нетипичных
форм аллергических заболеваний, торпидных к традиционным видам терапии, что
сопровождается увеличением потребления противоал-лергенных препаратов. В
мире на их приобретение ежегодно затрачивается около 12 млрд долларов, и,
несмотря на это, заболеваемость, например, атопическим дерматитом (АД) за
последние 20 лет выросла вдвое. Согласно данным официальной статистики, в
России атопический дерматит диагностирован впервые у 240-250 человек на 100 тыс.
обследованного населения.
Основополагающим фактором формирования аллергических заболеваний является
генетически обусловленная предрасположенность к IgE-ответу, причем
передается по наследству не болезнь как таковая, а совокупность
генетических факторов, способствующих формированию аллергической патологии.
В настоящее время обсуждается возможность участия в развитии аллергии
около 20 генов. Установлено, что гены, ответственные за ее развитие,
локализованы на 5, 6, 11 и 14-й хромосомах. На хромосоме 5q31-33
локализованы гены, кодирующие продукцию ИЛ-3, ИЛ-4, ИЛ-5, ИЛ-6, ИЛ-9,
ИЛ-13, КСФ-ГМ, поэтому она является одной из главных хромосом, связанных с
развитием атопии. В последние годы обнаружена связь атопических заболеваний
с определенными антигенами главного комплекса гистосовместимости, в
частности установлена положительная ассоциация атопического дерматита с
антигенами HLA А24, -В5, -В9, -В12 и -В27.
Таким образом, основу развития атопического дерматита составляют наследственно обусловленные
IgE-опосредуемые аллергические реакции, являющиеся следствием
сенсибилизации организма к различным группам экзоаллергенов. Однако для
реализации IgE-зависимого иммунного ответа необходимы соответствующие
неблагоприятные внешние и внутренние факторы, называемые факторами риска.
Основными факторами риска развития атопии в целом и атопического дерматита в частности на
ранних этапах являются патология беременности, заболевания, перенесенные во
время беременности, в особенности различные вирусные инфекции, несоблюдение
гипоаллергенной диеты, курение и другие вредные привычки, угрозы выкидыша
и нефропатии беременных. На начальных этапах развития ребенка факторами
риска развития атопического дерматита могут быть искусственное вскармливание, неправильный
режим питания, позднее прикладывание к груди. Показано также, что
формирование атопического дерматита вызывают функциональные нарушения желудочно-кишечного
тракта: рефлюксы, дискинезия желчевыводящих путей, а также дисбактериоз,
гельминтозы, наличие в носоглотке или полости рта очагов хронической
инфекции, способствующих формированию бактериальной сенсибилизации и
обусловливающих гиперпродукцию IgE. Немаловажные факторы,
способствующие развитию атопического дерматита, — также частые респираторные заболевания,
особенно в раннем возрасте, наличие у больных очагов хронической инфекции в
носоглотке и полости рта. Установлена прямая зависимость между уровнем
общего IgE и наличием очагов бактериальной инфекции. Так, у больных с
аллергодерматозами, имеющих очаги хронической инфекции, уровень общего IgE
в три раза выше, чем у детей с аллергическими поражениями кожи без очагов
хронической инфекции. Причем наиболее часто отмечается
сенсибилизация к стафилококку и грибам рода Candida. Наличие очагов
хронической инфекции способствует упорному, рецидивирующему течению атопического дерматита. С
другой стороны, частое и неумеренное применение антибактериальных
препаратов или их комбинаций вызывает нарушение нормального микробиоценоза
кишечника, определяет темпы формирования дисбактериоза кишечника, что, в
свою очередь, утяжеляет течение атопического дерматита.
Чрезвычайно
важным фактором в развитии атопического дерматита является паразитарная инфекция, обусловленная
различными гельминтами и простейшими. Проблема гельминтозов стоит перед
человечеством очень остро из-за их широкого распространения: более 3 млрд
человек в мире поражены различными гельминтозами. По данным Н. П. Тороповой,
у 39% обследованных детей, страдающих атопическим дерматитом, обнаружено 15 видов кишечных
паразитов: 7 видов простейших (2 вида жгутиконосцев, 5 видов амеб), 8 видов
гельминтов (4 вида круглых червей, 3 вида печеночных сосальщиков, 1 вид
плоских червей). Патогенное воздействие гельминтов связано как с патологией
органов их локализации (преимущественно ЖКТ), так и с влиянием на иммунную
систему. В частности, продукты жизнедеятельности гельминтов и их токсины
вызывают активацию иммунокомпетентных клеток, гиперпродукцию
иммуноглобулинов, особенно IgE, a также образование иммунных комплексов и
повреждение Т-клеточного звена иммунитета.
В возникновении и рецидивирующем течении атопического дерматита важное место принадлежит также
нарушениям интегра-тивной функции центральной и вегетативной нервной
системы. Показано, что нервно-психические расстройства, характерологические
особенности, нарушения деятельности вегетативной нервной систем
формируются у больных атопическим дерматитом в процессе развития
заболевания.
К причинным факторам, а согласно определению Leung (1996) к
иммунологическим стимуляторам атопии, в частности атопического дерматита, относятся аллергены,
инфекционные агенты и ирританты.
Роль аллергенов
Пищевые аллергены. Многочисленными исследованиями была доказана
ведущая роль пищевых и ингаляционных аллергенов в формировании атопического дерматита. В раннем
детском и дошкольном возрасте наиболее частыми аллергенами являются
пищевые, а в более старших возрастных группах — ингаляционные.
Незрелость и недостаточная дифференциация функций различных отделов ЖКТ
способствуют тому, что пищевая аллергия у детей развивается чаще, чем у
взрослых. По существу, пищевая аллергия — это стартовая сенсибилизация, на
фоне которой в силу сходства антигенной структуры и развития перекрестных
аллергических реакций формируется гиперчувствительность к другим видам
аллергенов (пыльцевым, бытовым, эпидермальным).
Частота пищевой аллергии в первые 5 лет жизни ребенка превалирует над
ингаляционной более чем в 6 раз. Причем 30% детей, страдающих пищевой
аллергией с доказанной IgE-опосредованной сенсибилизацией, становятся
толерантными к пище в течение 3 лет, 40% — в течение 6 лет, а 53% — в
течение 12 лет после назначения обоснованных индивидуальных гипоаллергенных
диет. Эти данные дополнительно свидетельствуют о том, что даже генетически
детерминированные аллергические проявления могут быть предотвращены с
помощью элиминационных мероприятий, предусматривающих исключение контакта с
причинно значимым аллергеном.
Хотя наличие связи пищевой аллергии с атопическим дерматитом подтверждено многочисленными
исследованиями, следует признать, что многие пациенты, особенно взрослые,
не связывают обострение кожного процесса с нарушением диеты. Однако
этот вопрос остается спорным, так как отсутствие такой взаимосвязи, скорее
всего, может наблюдаться у больных-неатопиков.
Ингаляционные аллергены. Не меньшую роль в развитии обострений атопического дерматита
играют и ингаляционные аллергены. Непосредственное влияние ингаляционных
аллергенов на развитие кожных проявлений было подтверждено в ходе
экспериментов с использованием аппликационных (patch) тестов с экстрактом
клещей домашней пыли: тесты помещали на уже поврежденные участки кожи
больных атопическим дерматитом, в результате чего наблюдалось выраженное обострение кожного
процесса. Показано, что наиболее важная роль в развитии и поддержании
атопического дерматита принадлежит бытовым аллергенам: клещам домашней пыли, самой домашней
пыли, тараканам, а также эпидермальным и грибковым аллергенам. Эпителий,
слюну и фекалии домашних теплокровных животных также следует признать
активными причинными аллергенами, способными вызывать немедленную
аллергическую реакцию, в связи с чем больным атопическим дерматитом нужно избегать повторных
контактов с животными даже при отсутствии респираторных проявлений
аллергии. Значительную роль в развитии атопического дерматита играет также сенсибилизация к
спорам плесневых грибов, к которым относятся Penicillium, Aspergillus,
Cladosporium, Alternaria, Mucor и др. Некоторые из этих грибов размножаются
путем спорообразования круглогодично (например, Aspergillus, Penicillium),
другие, обитающие на растениях, — весной, летом и осенью (например,
Cladosporium, Alternaria). У больных, сенсибилизированных к плесневым
грибам, чаще, чем у других, появляются изменения на коже, характерные для
грибковой инфекции, обусловленной Pityrosporum ovale.
Пыльцевые аллергены также оказывают большое влияние на развитие кожных и
сопутствующих респираторных проявлений у больных атопическим дерматитом. Однако далеко не
всегда для таких больных характерно сезонное чередование рецидивов и
ремиссий атопического дерматита, связанное с опылением растений. У некоторых больных, несмотря
на наличие сенсибилизации к пыльцевым аллергенам, отмечается клиническая
ремиссия кожного процесса, но вместе с тем присутствуют клинические
проявления поллиноза в летние месяцы. В противоположность этому мы
наблюдали пациентов с обострением атопического дерматита в сезон поллинации, протекавшим без
респираторных проявлений поллиноза.
Лекарственные аллергены. Одним из факторов риска развития кожных проявлений
атопического дерматита, особенно тяжелых его форм, является необоснованное и часто
бесконтрольное применение лекарственных препаратов или их комбинаций. С
одной стороны, это связано с недопониманием врачами этиологической роли
различных групп медикаментов в развитии атопического дерматита, а с другой — с широким
распространением самолечения, что обусловлено доступностью большого числа
безрецептурных фармакологических препаратов на нашем рынке. Наши
собственные наблюдения показали, что при лекарственной непереносимости у
больных с атопическим дерматитом причинно-значимыми аллергенами являются антибиотики (в 90%
случаев) — пенициллин и его полусинтетические производные, сульфаниламидные
препараты, местные анестетики, нестероидные противовоспалительные
препараты, витамины группы В. Непереносимость лекарственных препаратов
может проявляться в виде обострений атопического дерматита, отека Квинке и крапивницы,
приступов затрудненного дыхания. Такой высокий процент реакций на
антибиотики у больных атопическим дерматитом, возможно, связан с наличием сенсибилизации к
грибковым аллергенам, как экзогенным (Alternaria, Cladosporium,
Penicillium), так и эндогенным (Candida albicans, Pityrosporum ovale),
имеющим общие антигенные свойства с антибиотиками.
Роль кожной инфекции. Известно, что при атопическом дерматите наблюдаются дисбаланс Тh1/Th2
клеток и нарушение неспецифического иммунитета, барьерных свойств кожи, что
объясняет подверженность больных атопическим дерматитом различным инфекционным процессам,
обусловленным вирусами, бактериями и грибами. К вирусным инфекциям
относятся Herpes simplex, Varicella, вирус бородавки и molluscum
contagiosum. Поверхностные грибковые инфекции кожи также часто
встречаются на фоне атопического дерматита. Jones и соавторы выявили трехкратное увеличение
частоты кожных инфекций, обусловленных Trychophyton rubrum, среди пациентов
с атопическим дерматитом по сравнению с неатопическими контрольными группами.
Pityrosporum ovale (он же Malassezia furfur) также может выступать в роли
патогена при атопическом дерматите. Pityrosporum ovale представляет собой
липофильный дрожжевой гриб, не относящийся к дерматофитам; у здоровых людей
он присутствует на коже в спорообразующей форме. Вместе с тем при
благоприятных для него условиях он может трансформироваться в мицелие-вую
форму, вызывая тем самым патологические изменения на коже. Многие авторы
показали, что у больных с атопическим дерматитом, в особенности при локализации кожного
процесса в области грудной клетки, волосистой части головы и шеи, в крови
определяются специфические IgE антитела к Pityrosporum ovale, что
коррелирует с положительными кожными тестами с его экстрактом.
Назначение системных и местных противогрибковых препаратов в таких случаях
может значительно улучшить течение атопического дерматита. Одной из существенных причин
рецидивирующего течения атопического дерматита является также значительная колонизация
патогенной флоры на поверхности кожи, обусловленная наличием активных
адгезинов в составе клеточной стенки микроорганизмов, что поддерживает
бактериальную сенсибилизацию и гиперпродукцию IgE. Наибольшее внимание
уделяется роли Staphylococcus aureus в развитии атопического дерматита, в особенности тяжелых
его форм. Известно, что у 80-95% больных атопическим дерматитом Staphylococcus aureus является
доминирующим микроорганизмом, определяемым на пораженных участках кожи.
Плотность Staphylococcus aureus на непораженной коже у больных атопическим дерматитом может
достигать 107 колониеобразующих единиц на 1 см2.
Последние исследования
свидетельствуют о том, что Staphylococcus aureus, являющийся продуцентом
энтеротоксинов, обладающих свойствами суперантигенов, стимулирующих
активацию Т-клеток и макрофагов, способен усиливать или поддерживать
воспалительный процесс на коже больных атопическим дерматитом. Поскольку стафилококковые
энтероток-сины по природе своей являются протеинами с молекулярным весом
24-30 Kd, было высказано предположение, что они могут выступать в качестве
аллергенов. Прослеживается прямая корреляция между тяжестью атопического дерматита и
численностью колоний Staphylococcus aureus, выделенных с кожи больных.
Некоторые авторы придерживаются мнения, что назначение системных
антибиотиков значительно уменьшает проявления атопического дерматита, что, вероятно, связано с
их подавляющим действием на суперантигены Staphylococcus aureus. По
нашим данным, системная антибактериальная терапия купирует обострение
вторичной кожной инфекции, но вместе с тем часто усугубляет течение
дерматита, что, возможно, объясняется перекрестной сенсибилизацией к
плесневым грибам.
Больные атопическим дерматитом, как и больные атопи-ей в целом, часто реагируют на различные
неспецифические раздражители, к которым относятся:
- местные раздражители: тесная, шерстяная либо синтетическая одежда, меховые вещи, накрахмаленное постельное белье, спреи, духи, дезодоранты, детергенты, пахучие и раздражающие сорта мыла, кремы, жесткая вода при приеме душа;
- погодные и сезонные факторы: резкие колебания температуры и влажности;
- эмоциональный фактор и физическая нагрузка могут приводить к усилению зуда и обострению симптомов заболевания;
- гормональные факторы: менструация, беременность, менопауза. Установлено, что ухудшение течения атопического дерматита наблюдается в предменструальный период у 33% женщин, во время беременности — у 52% пациенток. По-видимому, это обусловлено изменением уровня половых гормонов. Известно, что последние могут оказывать влияние на течение аллергического воспаления;
- климатические факторы: холодное время года (осень, зима) и резкая смена климата.
Таким образом, генетическая предрасположенность к атопическому дерматиту может проявляться при
действии целого ряда неблагоприятных факторов внешней среды. Поэтому в
схеме лечения атопического дерматита на первом месте стоит первичная профилактика
сенсибилизации, складывающаяся из элиминационных мероприятий.
Схема лечения атопического дерматита
- Первичная профилактика сенсибилизации пациентов:
- элиминационные диеты;
- охранительные режимы, предусматривающие исключение контакта с причинными аллергенами; детергентами, химикатами и другими химическими веществами; грубой одеждой (шерстью, синтетикой); отсутствие резких температурных воздействий; отсутствие стрессовых ситуаций, которые могут спровоцировать усиление зуда и проявления дерматита.
- Купирование обострения заболевания.
- Контроль за состоянием аллергического воспаления (базисная терапия: наружная терапия, топические ГКС, антигистаминные препараты, мембраностабилизирующие препараты).
- Коррекция сопутствующих заболеваний.
- Коррекция иммунологических нарушений, сопровождающих атопический дерматит.
Е.С. Фeдeнкo, доктор медицинских наук
Дополнительная информация:
- Современные подходы в лечении микозов
- Защита кожи лица при работе на компьютере
- Вся информация по этому вопросу
Сегодня 07.11.2019
с 10:00 до 19:00 на звонки
отвечает врач.
Источник

