Внутриутробное заражение плода герпесом

Все виды инфекции герпеса способны навредить здоровью человека, однако герпес внутренних органов, имеющий скрытые симптомы, является наиболее тяжёлой и опасной формой заболевания. Стоит отметить, что в практической медицине внутренний герпес встречается гораздо реже, нежели иные разновидности этой инфекции. В этой статье вы узнаете, что такое внутриутробный и герпес внутри и как лечить герпес внутренний.
Внутренний герпес
Причина герпеса внутренних органов – цитомегаловирус, который относится к пятому типу ВПГ. При распространении с потоком лимфы и крови по организму человека он поражает самые уязвимые участки, где иммунная система ослаблена больше всего. Когда наступают наиболее благоприятные условия, связанные с сопутствующими заболеваниями и общим ослаблением организма, герпетический вирус активизируется.
К числу симптомов заболевания можно отнести слабость, головные боли, повышение температуры. Они редко проявляются в виде высыпаний на слизистой носа, ротовой полости или губах, поэтому человек часто даже не подозревает, что, например, воспаление мочеполовой системы либо затяжной бронхит связаны с активизацией вируса.
Подробнее о симптомах внутреннего герпеса вы можете узнать из нашей статьи.
Симптомы внутреннего герпеса схожи с признаками таких заболеваний, как поражение легочных путей, пищевода, гепатит, герпетический энцефалит или герпес новорожденных.
Мнение эксперта
Артем Сергеевич Раков, врач-венеролог, стаж более 10 лет
Если за 14 дней или более долгий период внешние проявления болезни не проходят и появляется явная симптоматика отклонений в функционировании организма, следует обратиться к специалисту. Для определения болезни проводят ряд специальных и общих лабораторных исследований. Чтобы правильно определить схему лечения, надо сдать анализы ИФА и ПЦР, которые выявляют возбудителей заболевания, а также антитела к нему. Для неактивного вируса характерны низкие показатели, если же они существенно превышают норму, то наступил острый период.
Внутриутробный герпес
Иногда заразиться вирусом можно в материнской утробе. Заражение плода, как правило, происходит через околоплодные воды или плаценту. Инфицирование плаценты и плода может произойти на разных сроках беременности, но для матери и плода оно наиболее опасно на первом триместре. Кроме того, существует риск появления герпеса матки.
Самыми опасными являются формы герпеса, когда локализация происходит в области ануса, а также половых органов. Заражение возможно и без явных признаков герпеса на теле. У 70 процентов матерей, дети которых родились с внутриутробной формой герпеса, в период беременности не было выраженных симптомов этой болезни, а порядка 50 процентов из них ранее не болели герпесом.
Внутриутробное заражение возможно в нижеперечисленных случаях:
- если при беременности у женщины была ослаблена иммунная система;
- при неполном формировании защитного барьера плаценты (если срок беременности составляет менее 12 недель);
- при нарушении защитных функций плаценты (к примеру, при гестозе);
- в случае обострения инфекции герпеса и попадания вируса в кровь.
При заражении внутриутробным герпесом последствия могут быть самыми плачевными. Многие новорожденные с таким диагнозом умирают в младенческом возрасте, выжившие обычно страдают тяжелыми заболеваниями, как правило, неврологического характера. Внутриутробное заражение может вызывать серьезные поражения тканей плода и быть причиной широкого спектра заболеваний. К числу самых распространенных из них можно отнести:
- порок сердца;
- микроцефалию;
- геморрагический синдром, тромбоцитопению, другие поражения крови;
- глухоту и слепоту;
- энцефалиты и менингиты;
- детский церебральный паралич;
- пневмонии;
- герпетические поражения слизистых и кожного покрова;
- эпилепсию;
- поражения надпочечников и почек;
- увеличение печени и селезенки.
Мнение эксперта
Люванова Арина Викторовна, специализируется на женских венерологических заболеваниях
Полной уверенности в защищенности плода от инфицирования герпесом сегодня не дает ни одна из известных методик лечения и профилактики этого заболевания. Однако есть меры, которые позволят существенно снизить риск заражения герпесом в период беременности. К их числу относятся:
- недопущение случайных сексуальных контактов;
- ограничение бытовых и половых контактов с зараженными лицами;
- использование презервативов, а также иных способов барьерной контрацепции;
- соблюдение личной гигиены, постоянный контроль за состоянием половых органов;
- ведение здорового образа жизни: соблюдение режима, сбалансированное питание, прием витаминов.
Лечение внутреннего герпеса
Пациенты, задающиеся вопросом, касающимся того, как вылечить герпес внутренних органов, должны знать, что задача эта непростая. Специалисты выделяют несколько видов терапии:
- этиотропную (устранение причин заболевания): противовирусные препараты, иммуностимуляторы;
- патогенетическую (блокируется сам механизм развития болезни), при которой используются мочегонные средства, дезинтоксикаицонные растворы и витамины, относящиеся к группе В;
- симптоматическую, при которой принимаются противовирусные, жаропонижающие и обезболивающие препараты.
Если герпесвирусная инфекция явилась причиной развития опухоли, то возможно хирургическое вмешательство. Лечение заболевания обычно проводится длительное время, а при выборе подходящей терапевтической стратегии учитывают:
- тип вирусной инфекции;
- различия в чувствительности конкретного типа вируса к основным действующим компонентам препаратов;
- особенности организма человека и состояние его иммунной системы.
Лечение следует начинать незамедлительно, так как при выжидательной тактике могут развиться осложнения аутоиммунного, аллергического, а также онкологического происхождения.
При проведении комплексной терапии можно использовать препараты в виде растворов либо таблеток и средства для наружного нанесения. Лишь опытный врач высокой квалификации способен дать рекомендации относительно лечения герпеса внутренних органов. Могут быть прописаны следующие группы медикаментов.
- Противовирусные препараты, основой которых являются ацикловир (Виролекс, Зовиракс, Цикловир), валацикловир (Валогард, Валтрекс), вальганцикловир, фамцикловир и ганцикловир. Данные средства задействуют в случае выявления альфа-герпесвирусов. Их отличает низкая токсичность и высокая избирательность, но при различных герпетических инфекциях они не очень эффективны.
- Препараты для иммунолечения с интерфероном (Ингарон) и иммуноглобулином. Иммунотерапия не может полностью заменить противовирусное лечение, но она повышает эффективность и снижает продолжительность терапии.
- Индукторы интерферона. (Циклоферон).
- Витаминные комплексы на основе витаминов, относящихся к группе В (Нейробион, Мильгамма).
 Дополнительно врачом могут быть рекомендованы ферментные препараты, кортикостероиды, гепатопротекторы.
Дополнительно врачом могут быть рекомендованы ферментные препараты, кортикостероиды, гепатопротекторы.
Если вы хорошо ознакомились с информацией о причинах, симптомах и лечении внутреннего и внутриутробного герпеса, то наверняка поняли, что от самолечения этого заболевания лучше воздержаться. Если замечены симптомы внутреннего герпеса, нужно сразу обратиться к специалисту, который назначит комплексное обследование. По результатам анализов врач подберет подходящую терапевтическую схему и определит сроки лечения.
Видео
В этом видео вам расскажут о внутриутробных инфекциях.
Источник
Наиболее характерными путями передачи герпеса являются контактно-бытовой и половой, однако в некоторых случаях возможно заражение вирусом еще до рождения — в утробе матери. Внутриутробное заражение плода вирусом герпеса обычно происходит через плаценту или околоплодные воды, а также при прохождении плода через родовые пути. Инфицирование плода и плаценты может случиться на любом сроке беременности, однако оно представляет наибольшую опасность для ребенка и матери в течение первого триместра. Также есть риск возникновения герпеса матки.
Смотреть препараты для лечения герпеса
Когда существует риск заражения герпесной инфекцией?
Наиболее опасны с точки зрения внутриутробного заражения манифестные (явные) формы герпеса с локализацией в области половых органов и ануса, в особенности — с поражениями слизистой оболочки влагалища и других внутренних частей женских половых органов. Однако заражение может происходить и в том случае, если на теле не имеется явных признаков герпеса. Около 70% матерей, чьи дети родились с внутриутробным герпесом, не имели выраженных симптомов заболевания во время беременности, а около половины из них никогда не болели герпесом ранее.
Внутриутробному заражению герпесом способствуют:
- состояние иммунодефицита у матери
- первый случай контакта матери с вирусом герпеса (отсутствие иммунитета)
- обострение герпетической инфекции, при которой вирус попадает в кровь
- неполное формирование защитного барьера плаценты (на сроках беременности до 12 недель)
- нарушение защитных функций плаценты (например, при гестозе)
Последствия внутриутробного заражения инфекцией герпеса
Около 70% новорожденных, у которых было диагностировано внутриутробное заражение герпесом, погибают в младенческом возрасте; оставшиеся, как правило, страдают тяжелыми расстройствами и дисфункциями, преимущественно неврологического характера. Заражение вирусом герпеса во время беременности также нередко становится причиной преждевременных родов.
Внутриутробное заражение способно вызывать серьезные поражения тканей и органов плода, вызывая самый широкий спектр заболеваний и нарушений. Среди них наиболее распространенными являются:
- микроцефалия
- пороки сердца
- тромбоцитопения, геморрагический синдром и другие поражения крови
- слепота
- глухота
- менингиты и энцефалиты
- пневмонии
- детский церебральный паралич
- эпилепсия
- герпетические поражения кожи и слизистых
- увеличение селезенки и печени
- поражения почек и надпочечников
Как предотвратить внутриутробное заражение герпесом?
Сегодня ни один известный метод профилактики и лечения не дает полной уверенности в том, что плод будет защищен от инфицирования герпесом. Однако существует ряд мер, позволяющих значительно снизить риск заражения герпесом во время беременности:
- Ограничение сексуальных и бытовых контактов с лицами, зараженными герпесом;
- Прекращение случайных сексуальных контактов;
- Использование презервативов и других методов барьерной контрацепции, в том числе — при оральном сексе;
- Соблюдение правил личной гигиены, постоянное наблюдение и контроль за состоянием половых органов женщины — как внутренних, так и наружных;
- Соблюдение правил здорового образа жизни: правильный режим дня, сбалансированное питание, прием витаминов.
- Прекращение контактов с людьми, зараженными ОРЗ, защита от переохлаждения и других факторов, способствующих развитию различных заболеваний и ослаблению иммунитета.
Применение лекарственных препаратов в период беременности нежелательно, однако при наличии показаний врач может назначить прием противовирусных и иммуномодулирующих препаратов. В некоторых случаях больным герпесом также назначается проведение планового кесарева сечения с целью предотвращения заражения ребенка во время прохождения через родовые пути.
Назад к списку
Пижма поможет от герпеса!
Пижма — лекарственное растение, которое в течение многих веков использовалось в народной медицине. Недавно …
Источник
Внутриутробная герпетическая инфекция. Заражение плода вирусом герпеса
Вероятность перинатальной передачи герпетической, наиболее распространенной и практически неконтролируемой инфекции, очень высока. По данным Т. В. Голосовой, И. К. Никитина, известно более 80 представителей вирусов герпеса, из которых 8 типов патогенны для человека.
В паравертебральных сенсорных ганглиях ВПГ и ЦМВ находятся в латентном состоянии в виде L-prep-частиц. Персистенция вирусов связана с иммунокомпетентностью организма. В ситуациях, сопровождающихся иммуносупрессией, вирусы поражают различные ткани и вызывают разнообразные клинические формы заболевания. Одна из таких ситуаций обусловлена беременностью и взаимоотношением мать — плод.
Вероятно, это обусловлено тем, что вирус простого герпеса содержит детерминанты, подобные одному из фрагментов ФНР. Повышение уровня этих аутоантител в крови новорожденных коррелирует с появлением ЭКГ-признаков, свидетельствующих о снижении активности синусового узла и электрической активности миокарда.
У детей, рожденных женщинами с обострением герпетической инфекции, относительно чаще выявляются нарушения ритма сердца, связанные с угнетением симпатического звена регуляции, а также значительное удлинение интервала QT, что является маркером высокого риска формирования электрической нестабильности миокарда.
По данным Е. М. Малковой с соавторами, у новорожденных (n=62) с обнаруженной ДНК семейства герпесвирусов летальность составила 26,9%, у 7 новорожденных при патолого-анатомическом исследовании обнаружены врожденные пороки развития (гипоплазия легких, ангиоматоз сосудов легкого и генерализованная форма бронхоэктазий).
По результатам анализа у этих детей была выявлена ДНК вируса герпеса человека типа 6, что подтвердило тератогенное действие этого вируса.
Лечение перинатальной герпетической инфекции. К противогерпетическим относят противовирусные (химиопрепараты, интерфероны) и иммунокорригирующие препараты. Рекомендуются для использования в педиатрической практике иммуноглобулин человеческий нормальный, в том числе цитотект внутривенно, иммуноглобулин человеческий нормальный для внутримышечного введения. Однако препараты крови не исключают риск передачи гемотрансмиссивных инфекций. Установлено, что платные и первичные доноры крови являются источниками высокого уровня риска для гемотрансмиссивной передачи ВИЧ-инфекции и гепатитов.
Представляется обоснованным пересмотр показаний к переливанию компонентов и препаратов крови в сторону их сокращения.
Приорететное значение имеет раннее назначение противовирусной терапии. По данным О. Е. Озеровой с соавторами, основной метод диагностики — иммунологический — не всем доступен в связи с трудоемкостью и значительным временем для постановки окончательного диагноза. Поэтому в настоящее время основным диагностическим методом на 1 этапе, помимо клинических методов исследований, является эхография, дающая возможность оценить структуру головного мозга, других органов и установить степень их вовлечения в патологический процесс.
На основании данных эхографии головного мозга и клинической картины заболевания можно начитнать лечение «по подозрению». Как сидетельствуют данные литературы, наиболее часто у детей с внутриутробной герпес-цитомегаловирусной инфекцией при эхоэнцефалографии выявляют субэпендимальные кисты (СЭК) и/или кисты сосудистых сплетений (КСС).
— Также рекомендуем «Внутриутробная цитомегаловирусная инфекция. Врожденная ЦМВ-инфекция плода»
Оглавление темы «Внутриутробные вирусные инфекции новорожденных»:
- Врожденные желтухи новорожденных: врожденная тирозинемия и недостаточность альфа-1 антитрипсина
- Врожденная и внутриутробная инфекция новорожденного. Причина
- Клиника внутриутробной инфекции. Перинатальные поражения нервной системы у новорожденных
- Внутриутробная герпетическая инфекция. Заражение плода вирусом герпеса
- Внутриутробная цитомегаловирусная инфекция. Врожденная ЦМВ-инфекция плода
- Лечение ЦМВ-инфекции у новорожденного и грудного ребенка
- Пример внутриутробной смешанной ЦМВ и герпес инфекции у новорожденного ребенка
- Исходы и результаты лечения внутриутробной ЦМВ-инфекции новорожденных
Источник
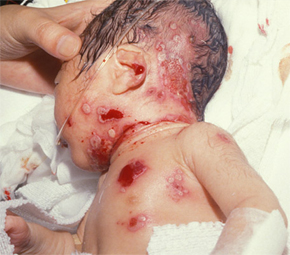
Вирус простого герпеса (ВПГ) способен оказывать неблагоприятное, а в некоторых случаях фатальное влияние на течение беременности и родов, состояние матери и плода, а также вызывать различные патологии у новорожденных.
Генитальный герпес у беременных может приводить к ряду осложнений, особенно при рецидивирующих генитальных формах инфекции. Урогенитальная герпетическая инфекция может проявляться в виде патологии беременности. Среди беременных, инфицированных ВПГ-2, многоводие, невынашивание, угроза прерывания беременности регистрируется в 5–10 раз чаще, чем среди серонегативных женщин.
Неонатальный герпес
Одним из наиболее серьезных последствий генитального герпеса является неонатальный герпес, возникающий у новорожденного после передачи вируса от матери ребенку.
При развитии первичного генитального герпеса во время беременности до 6 недель перед родами, риск инфицирования плода может достигнуть 50%. При рецидивах генитального герпеса только 5% детей рождаются с признаками очагового или генерализованного герпеса.
Основная роль в возникновении неонатальных герпетических поражений принадлежит ВПГ 2-го типа (ВПГ-2), однако в 30% случаев возбудителем инфекции является ВПГ-1.
Проявления неонатального герпеса
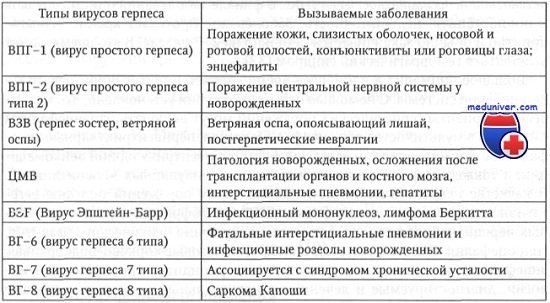
Проявления неонатального герпеса выражены в различной степени. Чаще всего поражается кожа, глаза и рот новорожденных; в более серьёзных случаях — ЦНС и внутренние органы. У большинства детей внутриутробная инфекция проявляется после рождения и характеризуется триадой клинических проявлений: герпетические пузырьки или рубцы на коже, заболевание глаз (микрофтальмия, хориоретинит) и микроцефалия.
1. Самая низкая степень классифицируется как локализованная форма с поражением кожи, глаз и рта (20-40 % случаев неонатального герпеса). Если не лечить эту форму герпеса, то без лечения у 50-70% новорожденных она может перейти в генерализованную форму или в энцефалит. Кроме того, часто возможно рецидивирующее течение на 1-м году жизни.
2. Более отягощенной формой является поражение ЦНС — герпетический энцефалит (около 30% неонатального герпеса). Начало клинических признаков — на 2-3-й неделе жизни, у 40-60% больных отсутствуют специфические высыпания на коже и слизистых оболочках. При развитии энцефалита летальность составляет 50%, у выживших детей велик риск развития дальнейших нарушений со стороны ЦНС. Наилучший прогноз наблюдается при локализованной форме, только 7% детей страдают в дальнейшем от неврологических и других осложнений.
3. И третья, самая тяжелая форма — диссеминированное заболевание с вовлечением многих органов, таких как печень, легкие, различные железы и головной мозг (составляет около 20-50% случаев неонатального герпеса). Начало — на 5 — 10-й день жизни, клинические симптомы неспецифичны и напоминают неонатальный сепсис. При этой степени тяжести заболевания смертность повышается до 90%, а выжившие дети имеют те или иные осложнения.
При наличии ВПГ-1 прогноз для жизни и здоровья лучше, чем при ВПГ-2-инфекции. ВПГ-1-инфекция обычно проявляется в виде локализованной формы неонатального герпеса. ВПГ-2 чаще вызывает развитие диссеминированной формы инфекции и герпетического энцефалита.
Пути инфицирования плода при урогенитальном герпесе
Новорожденные могут инфицироваться ВПГ внутриутробно, во время родов (75–80%) и постнатально. Клинические проявления генитальной инфекции у плода зависят от срока беременности, на котором произошло инфицирование, и путем попадания вируса в организм.
Известны следующие пути инфицирования эмбриона и плода:
1) Трансцервикальный или восходящий, когда ВПГ со слизистой оболочки влагалища или цервикального канала попадает через плодные оболочки в околоплодные воды и далее к плоду. Излитие околоплодных вод увеличивает риск инфицирования. Структурные изменения в шейке матки (деформация, старые рубцы), снижение показателей местного иммунитета слизистых цервикального канала, неоправданные влагалищные вмешательства и манипуляций способствуют инфицированию. Рассматриваемый путь проникновения ВПГ к плоду характерен для различных клинических проявлений герпеса гениталий: вульвовагинита, кольпита, эндоцервицита, типичных герпетических высыпаний в области наружных половых органов.
2) Гематогенный, или трансплацентарный, когда ВПГ, находящийся в крови матери, попадает через плаценту непосредственно к плоду по пупочной вене, а при наличии условий для размножения в плаценте, сначала в околоплодные воды, а затем к плоду. Возможность трансплацентарной передачи инфекции значительно возрастает при экстрагенитальных заболеваниях (пороки сердца, гипертоническая болезнь, сахарный диабет и др.) и осложнениях беременности (токсикозы, анемия и др.), увеличивающих проницаемость плаценты за счет происходящих в ней дегенеративных изменений.
3) Трансовариальный, когда ВПГ попадает из брюшной полости матери по маточным трубам.
4) Интранатальный — наиболее часто заражение плода ВПГ происходит во время родов при прохождении плода через инфицированный родовой канал.
5) Гемотрансфузионный — при переливании крови и ее компонентов от инфицированного донора.
6) В момент оплодотворения через инфицированные сперматозоиды.
Активация латентной герпетической инфекции в организме беременных способствует увеличению потенциальной опасности трансплацентарной передачи ВПГ плоду.
Риск интранатального инфицирования плода
Риск герпеса новорожденных наиболее высок при первичном герпесе половых органов у матери в третьем триместре беременности (до 75%), потому что именно в этот период происходят наиболее существенные изменения практически во всех органах и системах организма беременной женщины. Наличие ВПГ в нижних отелах генитального тракта, особенно в последнем триместре беременности, сопряжено с высокой степенью риска заражения ребенка во время родов, при прохождении плода через родовые пути матери.
Риск инфицирования плода возрастает при преждевременных родах, длительных затяжных родах, при преждевременном разрыве плодных оболочек и длительном безводном периоде (более 6 часов), применении щипцов.
Определение антител к ВПГ у беременных и их половых партнеров снижает риск герпеса новорожденных. Если у беременной нет антител к ВПГ, а у полового партнера есть, им рекомендуют воздержаться от половых контактов в 3-м триместре беременности. При появлении симптомов герпеса половых органов непосредственно перед родами необходимо кесарево сечение.
Кесарево сечение в качестве профилактики неонатального герпеса необходимо планировать всем беременным, у которых первичный эпизод возник после 34-й недели беременности, т.к. в этом случае существует значительный риск вирусовыделения во время родов. Если родоразрешение через естественные родовые пути неизбежно, необходимо проводить лечение у матери и ребенка.
Лечение беременных с герпетической инфекцией
Лечение назначают при манифестной, бессимптомной (первичной или реактивации) герпетической инфекции с целью исключения интранатального инфицирования плода, вертикальной передачи вируса, предупреждения осложнения беремености (многоводия, угрозы выкидыша, спонтанного аборта), осложнения родов (затяжные, преждевременные роды).
Госпитализация женщин с генитальной герпетической инфекцией на роды должна осуществляться заблаговременно (за 2–3 недели) в обсервационное отделение. При этом должно быть проведено тщательное исследование состояния матери (включая вирусологические методы экспресс-диагностики) и плода для выбора способа родоразрешения и подготовки к родам.
Источник


