Запоры и генитальный герпес

 Âîçáóäèòåëü ãåðïåñà îòíîñèòñÿ ê òåì âèðóñàì, êîòîðûå åäèíîæäû âíåäðèâøèñü â îðãàíèçì, îñòàþòñÿ â íåì íàâñåãäà. Êàê ìîæíî çàùèòèòüñÿ îò îïàñíîãî çàáîëåâàíèÿ? È êàê ïðîòèâîñòîÿòü èíôåêöèè, åñëè çàðàæåíèå âñå-òàêè ïðîèçîøëî?
Âîçáóäèòåëü ãåðïåñà îòíîñèòñÿ ê òåì âèðóñàì, êîòîðûå åäèíîæäû âíåäðèâøèñü â îðãàíèçì, îñòàþòñÿ â íåì íàâñåãäà. Êàê ìîæíî çàùèòèòüñÿ îò îïàñíîãî çàáîëåâàíèÿ? È êàê ïðîòèâîñòîÿòü èíôåêöèè, åñëè çàðàæåíèå âñå-òàêè ïðîèçîøëî?
Ãåðïåòè÷åñêèå èíôåêöèè (èëè ãåðïåñ îò ãðå÷. herpete, ÷òî îçíà÷àåò «ïîëçòè») — øèðîêî ðàñïðîñòðàíåííûå çàáîëåâàíèÿ, âûçûâàåìûå âèðóñàìè ñåìåéñòâà Herpesviridae, êîòîðûå íàñ÷èòûâàþò îêîëî 100 âèðóñîâ è îòëè÷àþòñÿ ìíîãîîáðàçèåì êëèíè÷åñêèõ ïðîÿâëåíèé, êàê ïðàâèëî, õðîíè÷åñêèì òå÷åíèåì, à òàêæå ðàçëè÷íûìè ïóòÿìè ïåðåäà÷è âîçáóäèòåëåé èíôåêöèè. Èç ìíîãî÷èñëåííîãî ñåìåéñòâà ãåðïåñâèðóñîâ ëèøü 8 âèðóñîâ âûçûâàþò çàáîëåâàíèÿ ÷åëîâåêà.
Ïðîñòîé ãåðïåñ — îäíî èç íàèáîëåå ðàñïðîñòðàíåííûõ çàáîëåâàíèé ãåðïåòè÷åñêîé èíôåêöèè (ÃÈ), âîçáóäèòåëåì êîòîðîãî ÿâëÿåòñÿ âèðóñ ïðîñòîãî ãåðïåñà (ÂÏÃ), ïðîÿâëÿþùååñÿ çóäÿùèìè âûñûïàíèÿìè â âèäå ïóçûðüêîâ (âåçèêóë), êîòîðûå ìîãóò âîçíèêàòü íà ëþáîì ó÷àñòêå êîæè è ñëèçèñòûõ îáîëî÷åê.
Ðàçëè÷àþò äâå îñíîâíûå ãðóïïû ÂÏÃ: 1 è 2 òèïîâ (ÂÏÃ-I, ÂÏÃ-II). ÂÏÃ-I ÷àùå âûçûâàåò ïîðàæåíèè êîæè ëèöà, âåðõíèõ êîíå÷íîñòåé, ÂÏÃ-II – ïîðàæåíèå ãåíèòàëèé.
Ïóòåøåñòâèå âèðóñà â îðãàíèçìå
Èñòî÷íèêîì ÂÏÃ-èíôåêöèè ÿâëÿåòñÿ áîëüíîé èëè âèðóñîíîñèòåëü (âíåøíèõ ïðîÿâëåíèé áîëåçíè íåò, íî âèðóñ âûäåëÿåòñÿ ñî ñëþíîé, ìî÷îé, îòäåëÿåìûì îðãàíîâ ìî÷åïîëîâîé ñèñòåìû). Âèðóñ ïåðåäàåòñÿ êîíòàêòíûì, âîçäóøíî-êàïåëüíûì ïóòÿìè, ïðè ïåðåëèâàíèè êðîâè è ïåðåñàäêå îðãàíîâ. Âî âðåìÿ áåðåìåííîñòè èíôèöèðîâàíèå ïëîäà ìîæåò ïðîèñõîäèòü òðàíñïëàöåíòàðíûì ïóòåì (÷åðåç ïëàöåíòó) è âî âðåìÿ ðîäîâ.
Óñòàíîâëåíî, ÷òî â 40% ñëó÷àåâ ïåðâè÷íîå èíôèöèðîâàíèå ÂÏà ïðîèñõîäèò âîçäóøíî-êàïåëüíûì ïóòåì â ðàííåì äåòñêîì âîçðàñòå, ïðè ýòîì èñòî÷íèêîì èíôåêöèè, êàê ïðàâèëî, ÿâëÿþòñÿ ÷ëåíû ñåìüè, èìåþùèå àêòèâíûå ïðèçíàêè ãåðïåòè÷åñêîé èíôåêöèè (îáû÷íî ðåöèäèâèðóþùèé (ïîâòîðÿþùèéñÿ) ãåðïåñ ãóá).
Âèðóñ ïðîñòîãî ãåðïåñà ïîïàäàåò â îðãàíèçì ÷åðåç òðàâìèðîâàííûå êîæó èëè ñëèçèñòûå îáîëî÷êè (êðàñíàÿ êàéìà ãóá, ñëèçèñòûå îáîëî÷êè ïîëîñòè ðòà, ïîëîâûõ îðãàíîâ, êîíúþíêòèâà), — ãäå ïîÿâëÿþòñÿ òèïè÷íûå ïóçûðüêîâûå âûñûïàíèÿ (ðåçóëüòàò æèçíåäåÿòåëüíîñòè âèðóñà), è ïðîíèêàåò â êðîâÿíîå ðóñëî è ëèìôàòè÷åñêóþ ñèñòåìó. Âèðóñíûå ÷àñòèöû äîñòèãàþò íåðâíûõ óçëîâ (ãàíãëèåâ) öåíòðàëüíîé íåðâíîé ñèñòåìû, ãäå è ñîõðàíÿåòñÿ â íåàêòèâíîì âèäå ïîæèçíåííî. Íàïðèìåð, ïðè ãåðïåñå ëèöà âèðóñ ñîõðàíÿåòñÿ â ãàíãëèÿõ òðîéíè÷íîãî íåðâà, ïðè ãåðïåñå ãåíèòàëèé – â ãàíãëèÿõ ïîÿñíè÷íî-êðåñòöîâîãî îòäåëà ïîçâîíî÷íèêà. È ç íåðâíûõ ãàíãëèåâ íà÷èíàåòñÿ ðàññåëåíèå âèðóñíûõ ÷àñòèö íà ïåðèôåðèþ – êîæó, ñëèçèñòûå îáîëî÷êè è ðàçâèâàåòñÿ î÷àã èíôåêöèè.
 îïðåäåëåííûõ óñëîâèÿõ ÂÏà ðàçìíîæàåòñÿ â ëèìôîöèòàõ (êëåòêè êðîâè), ÷òî ïðèâîäèò ê èõ ïîðàæåíèþ è íàðóøåíèþ ãåíåòè÷åñêèõ ìåõàíèçìîâ, êîíòðîëèðóþùèõ èììóííûå ðåàêöèè, ÷òî âåäåò ê âòîðè÷íîìó èììóíîäåôèöèòó. Êëèíè÷åñêè ýòî ïðîÿâëÿåòñÿ â ÷àñòûõ ïðîñòóäíûõ çàáîëåâàíèÿõ, ñíèæåíèè ðàáîòîñïîñîáíîñòè, ñëàáîñòüþ, ïîâûøåíèþ òåìïåðàòóðû òåëà, óâåëè÷åíèþ ëèìôàòè÷åñêèõ óçëîâ.
Ðåöèäèâèðóþùåå òå÷åíèå çàáîëåâàíèÿ íàáëþäàåòñÿ ó 30 — 50% íàñåëåíèÿ, èíôèöèðîâàííîãî ÂÏÃ. Îáîñòðåíèÿ ãåðïåñà âîçíèêàþò ïîñëå ðàçëè÷íûõ ïðîâîöèðóþùèõ ôàêòîðîâ: ïåðåîõëàæäåíèÿ, ïñèõè÷åñêîé èëè ôèçè÷åñêîé òðàâìû (ñòîìàòîëîãè÷åñêèõ, ãèíåêîëîãè÷åñêèõ âðà÷åáíûõ ìàíèïóëÿöèé), ïðèåìà àëêîãîëÿ, íà ôîíå ãîðìîíàëüíûõ âñïëåñêîâ («ìåíñòðóàëüíûé ãåðïåñ»). Èçâåñòåí «ñîëíå÷íûé ãåðïåñ», êîòîðûé ïîÿâëÿåòñÿ ïîä âîçäåéñòâèåì óëüòðàôèîëåòîâûõ ëó÷åé.
Îäíàêî, ñòîèò îòìåòèòü, âèðóñ ãåðïåñà ìîæåò â òå÷åíèå æèçíè ÷åëîâåêà íè ðàçó íå ïðîÿâèòüñÿ â âèäå áîëåçíè.
Ìíîãîëèê è êîâàðåí
Ñâîéñòâà ÂÏà òàêîâû, ÷òî â èíôåêöèîííûé ïðîöåññ ìîãóò âîâëåêàòüñÿ ïðàêòè÷åñêè âñå îðãàíû ÷åëîâåêà, ÷òî ïîçâîëÿåò ãîâîðèòü î ãåðïåñå, êàê î «ãåðïåòè÷åñêîé áîëåçíè» ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì òîé èëè èíîé ñèñòåìû îðãàíîâ. Íàïðèìåð, ìîãóò áûòü ïîðàæåíû ãëàçà, ËÎÐ-îðãàíû (ãëîòêà, ãîðòàíü, óõî), îðãàíû äûõàíèÿ, ïîëîâûå îðãàíû, æåëóäî÷íî-êèøå÷íûé òðàêò, öåíòðàëüíàÿ íåðâíàÿ ñèñòåìà (îáîëî÷êè ìîçãà, íåðâû), êîæà è ñëèçèñòûå îáîëî÷êè (ëèöî, ãóáû, ñëèçèñòàÿ ïîëîñòè ðòà) è ïð.
×àñòîòà è èíòåíñèâíîñòü îáîñòðåíèé ïðè ðåöèäèâèðóþùåì ãåðïåñå çàâèñÿò îò àêòèâíîñòè (àãðåññèâíîñòè) âîçáóäèòåëÿ, à òàêæå îò ñîïðîòèâëÿåìîñòè îðãàíèçìà ÷åëîâåêà.
Îáîñòðåíèÿ ãåðïåòè÷åñêîé èíôåêöèè äàëåêî íå âñåãäà ñîïðîâîæäàþòñÿ ïîÿâëåíèåì òèïè÷íûõ âûñûïàíèé â âèäå ïóçûðüêîâ. Êîâàðñòâî ãåðïåñà çàêëþ÷àåòñÿ â òîì, ÷òî î÷åíü ÷àñòî ÷åëîâåê, íå ïîäîçðåâàÿ, ñòàíîâèòñÿ èñòî÷íèêîì èíôåêöèè äëÿ îêðóæàþùèõ. Ýòî îòíîñèòñÿ è ê ãåðïåñó ëèöà è ê ãåðïåñó ïîëîâûõ îðãàíîâ, êîòîðûé çà÷àñòóþ ïðîÿâëÿåòñÿ òîëüêî âûðàæåííîé áîëüþ (ñîîòâåòñòâåííî â îáëàñòè ëèöà èëè â ìàëîì òàçó).
Ãåíèòàëüíûé ãåðïåñ
Ãåíèòàëüíûé ãåðïåñ (ÃÃ) — îäíà èç íàèáîëåå ðàñïðîñòðàíåííûõ èíôåêöèé îðãàíîâ ìî÷åïîëîâîé ñèñòåìû. Èíôèöèðîâàíèå ïðîèñõîäèò ïðè òåñíîì ôèçè÷åñêîì êîíòàêòå ñ áîëüíûì èëè âèðóñîíîñèòåëåì ïðè ãåíèòàëüíîì, îðî-ãåíèòàëüíîì, ãåíèòî-ðåêòàëüíîì è îðàëüíî-àíàëüíîì êîíòàêòàõ.
Ðàçëè÷àþò ïåðâè÷íûé è ðåöèäèâèðóþùèé ãåíèòàëüíûé ãåðïåñ.
Ïðè ïåðâè÷íîì ãåíèòàëüíîì ãåðïåñå èíêóáàöèîííûé ïåðèîä (ïåðèîä îò çàðàæåíèÿ äî ïîÿâëåíèÿ ïåðâûõ ñèìïòîìîâ èíôåêöèè) ñîñòàâëÿåò 1-10 äíåé è îòëè÷àåòñÿ îò ïîñëåäóþùèõ ðåöèäèâîâ áîëåå òÿæåëûì è ïðîäîëæèòåëüíûì òå÷åíèåì. Êëèíè÷åñêèå ñèìïòîìû ïåðâè÷íîãî Ãà ðàçâèâàþòñÿ ëèøü ó 10% èíôèöèðîâàííûõ è õàðàêòåðèçóþòñÿ ïîÿâëåíèåì íà ñëèçèñòûõ îáîëî÷êàõ ïîëîâûõ îðãàíîâ è ïðèëåæàùèõ ó÷àñòêàõ êîæè ñãðóïïèðîâàííûõ íåáîëüøèõ ïóçûðüêîâ, íàïîëíåííûõ æèäêîñòüþ, ñ ïîêðàñíåíèåì âîêðóã íèõ. ×åðåç 2-4 äíÿ ñîäåðæèìîå ïóçûðüêîâ ìóòíååò, è îíè ëîïàþòñÿ, îáðàçóÿ ìîêíóùèå ÿçâî÷êè, êîòîðûå çàòåì ïîêðûâàþòñÿ êîðî÷êàìè. Ñóáúåêòèâíî áîëüíûõ áåñïîêîÿò çóä, ææåíèå, áîëåçíåííîñòü â îáëàñòè î÷àãà ïîðàæåíèÿ. Ó ÷àñòè áîëüíûõ îòìå÷àåòñÿ ïîâûøåíèå òåìïåðàòóðû òåëà äî 38° Ñ, áîëåçíåííîå óâåëè÷åíèå ïàõîâûõ ëèìôàòè÷åñêèõ óçëîâ. Ïðè áëàãîïðèÿòíîì òå÷åíèè çàáîëåâàíèÿ ÷åðåç 5-7 äíåé êîðî÷êè îòïàäàþò è íà èõ ìåñòå îñòàåòñÿ ïÿòíî. Äàæå ïðè îòñóòñòâèè ëå÷åíèÿ ñèìïòîìû çàáîëåâàíèÿ îáû÷íî ïðîõîäÿò ñàìîñòîÿòåëüíî ÷åðåç 2-3 íåäåëè. Âïîñëåäñòâèè ó ìíîãèõ çàáîëåâàíèå ïîâòîðÿåòñÿ, ïðè÷åì âðåìÿ äî î÷åðåäíîãî ðåöèäèâà ìîæåò êîëåáàòüñÿ îò íåñêîëüêèõ íåäåëü äî íåñêîëüêèõ ëåò.
Ðåöèäèâèðóþùèé ãåíèòàëüíûé ãåðïåñ õàðàêòåðèçóåòñÿ õðîíè÷åñêèì òå÷åíèåì, íàðóøåíèåì ïîëîâîé è ðåïðîäóêòèâíîé ôóíêöèé ïàöèåíòêè. Áîëåçíü òðóäíî ïîääàåòñÿ òåðàïèè. Ãåðïåòè÷åñêèå âûñûïàíèÿ ìîãóò ïîÿâëÿòüñÿ íà áîëüøèõ è ìàëûõ ïîëîâûõ ãóáàõ, ñëèçèñòîé îáîëî÷êå âëàãàëèùà, øåéêè ìàòêè, â ïðîìåæíîñòè. Ïðîäîëæèòåëüíîñòü âûñûïàíèé íå ïðåâûøàåò 3-5 äíåé.  ðÿäå ñëó÷àåâ ïðè ðåöèäèâå âèäèìûå âûñûïàíèÿ âîîáùå íå îáíàðóæèâàþòñÿ, à ïîÿâëÿþòñÿ îòå÷íîñòü, çóä, ÷óâñòâî äèñêîìôîðòà â îáëàñòè ïîëîâûõ îðãàíîâ. Çàáîëåâàíèå ìîæåò ñîïðîâîæäàòüñÿ ïîâûøåíèåì òåìïåðàòóðû, îáùåé ñëàáîñòüþ è íåäîìîãàíèåì, óâåëè÷åíèåì è áîëåçíåííîñòüþ ïàõîâûõ ëèìôàòè÷åñêèõ óçëîâ (÷àùå ñ îäíîé ñòîðîíû).
Îñîáåííîñòüþ ãåíèòàëüíîãî ãåðïåñà ÿâëÿåòñÿ ìíîãîî÷àãîâîñòü: â ïàòîëîãè÷åñêèé ïðîöåññ íåðåäêî âîâëåêàþòñÿ íèæíèé îòäåë ìî÷åèñïóñêàòåëüíîãî êàíàëà (óðåòðà, ìî÷åâîé ïóçûðü; ïðîÿâëÿåòñÿ áîëÿìè è ðåçÿìè â íà÷àëå ìî÷åèñïóñêàíèÿ, ÷àñòûìè ìî÷åèñïóñêàíèÿìè) è ñëèçèñòàÿ îáîëî÷êà ïðÿìîé êèøêè (âîçíèêàþò ðåöèäèâèðóþùèå òðåùèíû), à òàêæå âåðõíèå îòäåëû ïîëîâîãî òðàêòà (ìàòêà, ÿè÷íèêè è ìàòî÷íûå òðóáû).  ïîñëåäíåì ñëó÷àå âîçìîæíî ïîÿâëåíèå ñëèçèñòûõ âûäåëåíèé èç âëàãàëèùà, ïåðèîäè÷åñêîå ïîÿâëåíèå áîëè â ìàëîì òàçó, â îáëàñòè ïðîåêöèè ìàòêè, ÿè÷íèêîâ (ñèìïòîìû ðàçäðàæåíèÿ òàçîâîãî íåðâíîãî ñïëåòåíèÿ). Ïðè÷åì ýòè ñèìïòîìû ÷àñòî ñâÿçàíû ñ îïðåäåëåííîé ôàçîé ìåíñòðóàëüíîãî öèêëà (÷àùå ñ îâóëÿöèåé èëè îêîëîìåíñòðóàëüíûì ïåðèîäîì). Íå ðåäêî âèðóñíàÿ ïðèðîäà áîëåçíè íå ðàñïîçíàåòñÿ, ïàöèåíòêè äëèòåëüíî è áåçðåçóëüòàòíî ëå÷àòñÿ ó ãèíåêîëîãîâ àíòèáàêòåðèàëüíûìè è ïðîòèâîãðèáêîâûìè ïðåïàðàòàìè.
Îñëîæíåíèÿ ãåíèòàëüíîãî ãåðïåñà
Ê îñëîæíåíèÿì ãåíèòàëüíîãî ãåðïåñà îòíîñÿòñÿ ñóõîñòü è îáðàçîâàíèå áîëåçíåííûõ êðîâîòî÷àùèõ òðåùèí íà ñëèçèñòûõ îáîëî÷êàõ íàðóæíûõ ïîëîâûõ îðãàíîâ, âîçíèêàþùèõ ïðè ìåõàíè÷åñêîì âîçäåéñòâèè (íàïðèìåð, ïðè ïîëîâîì àêòå).
Îñîáîå ìåñòî ñðåäè äðóãèõ îñëîæíåíèé çàíèìàåò áîëåâîé ñèíäðîì, îáóñëîâëåííûé ñïåöèôè÷åñêîé ãåðïåòè÷åñêîé íåâðàëãèåé òàçîâîãî íåðâíîãî ñïëåòåíèÿ. Ïðè ýòîì æåíùèíû ïðåäúÿâëÿþò æàëîáû íà ïåðèîäè÷åñêè âîçíèêàþùèå òÿíóùèå áîëè âíèçó æèâîòà, â îáëàñòè ïðîåêöèè ÿè÷íèêîâ, îòäàþùèå â ïîÿñíè÷íóþ îáëàñòü è ïðÿìóþ êèøêó, áîëè â ïðîìåæíîñòè. Áîëü ïðè ðåöèäèâèðóþùåì ãåðïåñå ìîæåò âîçíèêàòü íåçàâèñèìî îò íàëè÷èÿ êîæíûõ âûñûïàíèé, ÷òî â çíà÷èòåëüíîé ìåðå çàòðóäíÿåò äèàãíîñòèêó.
Ðåöèäèâèðóþùèé ãåíèòàëüíûé ãåðïåñ, íàðóøàÿ íîðìàëüíóþ ïîëîâóþ æèçíü ïàöèåíòîê, íåðåäêî ÿâëÿåòñÿ ïðè÷èíîé íåðâíî-ïñèõè÷åñêèõ ðàññòðîéñòâ, ïðèâîäèò ê êîíôëèêòàì â ñåìüå.
Ãåíèòàëüíûé ãåðïåñ ó ÷àñòè æåíùèí ÿâëÿåòñÿ ïðè÷èíîé íåâûíàøèâàíèÿ áåðåìåííîñòè è áåñïëîäèÿ.
Äèàãíîñòèêà ïðîñòîãî ãåðïåñà
Ïðè âîçíèêíîâåíèè ïîäîçðåíèé íàëè÷èå ïðîñòîãî ãåðïåñà çàíèìàòüñÿ ñàìîëå÷åíèåì íå ñëåäóåò. Íåîáõîäèìî ñðî÷íî, íå îòêëàäûâàÿ è íå çàìàçûâàÿ âûñûïàíèÿ, ïðèéòè íà ïðèåì ê äåðìàòîâåíåðîëîãó èëè ãèíåêîëîãó, ñïåöèàëèçèðóþùåìóñÿ â îáëàñòè âèðóñîëîãèè. Âàæíîå çíà÷åíèå äëÿ óñòàíîâëåíèÿ ïðàâèëüíîãî äèàãíîçà èìååò òùàòåëüíî ñîáðàííûé àíàìíåç (îïðîñ ïàöèåíòêè). Äëÿ ãåðïåñà, íåçàâèñèìî îò ìåñòà ïðîÿâëåíèÿ ïàòîëîãè÷åñêîãî ïðîöåññà, õàðàêòåðíî âîëíîîáðàçíîå òå÷åíèå, êîãäà áîëåçíåííûå ñîñòîÿíèÿ ñìåíÿþòñÿ ïåðèîäàìè áëàãîïîëó÷èÿ, äàæå áåç ëå÷åíèÿ. Ó æåíùèí îáîñòðåíèÿ ãåðïåñà ÷àñòî ñâÿçàíû ñ îïðåäåëåííîé ôàçîé ìåíñòðóàëüíîãî öèêëà. Íàëè÷èå ïóçûðüêîâûõ âûñûïàíèé íà êîæå è ñëèçèñòûõ îáîëî÷êàõ, âûðàæåííàÿ ñóáúåêòèâíàÿ ñèìïòîìàòèêà (çóä, ææåíèå) ïîçâîëÿåò âðà÷àì âèçóàëüíî ïîñòàâèòü äèàãíîç ïðîñòîãî ãåðïåñà, ñâîåâðåìåííî íàçíà÷èòü ëå÷åíèå è èíôîðìèðîâàòü áîëüíîãî îá îïàñíîñòè çàðàæåíèÿ ïîëîâîãî ïàðòíåðà.
Ïðåäïîëîæèòü ãåðïåòè÷åñêóþ ïðèðîäó ïîðàæåíèÿ ìî÷åïîëîâîé ñèñòåìû ïðè îòñóòñòâèè òèïè÷íûõ ïðîÿâëåíèé íà êîæå è ñëèçèñòûõ îáîëî÷êàõ ïîçâîëÿþò æàëîáû (çóä, ææåíèå â îáëàñòè ïðîìåæíîñòè), óêàçàíèå íà ðåöèäèâèðóþùèé (ïîâòîðÿþùèéñÿ) õàðàêòåð çàáîëåâàíèÿ, à òàêæå íà íåýôôåêòèâíîñòü ðàíåå ïðîâîäèìîé àíòèáèîòèêîòåðàïèè, ñêëîííîñòü ê ïðîñòóäíûì çàáîëåâàíèÿì, ïåðèîäè÷åñêè âîçíèêàþùóþ îáùóþ ñëàáîñòü, íåäîìîãàíèå, äåïðåññèâíûå ñîñòîÿíèÿ.
Äîñòîâåðíî âûÿâèòü ãåðïåòè÷åñêóþ ïðèðîäó çàáîëåâàíèÿ ïîçâîëÿþò òîëüêî ëàáîðàòîðíûå ìåòîäû èññëåäîâàíèÿ, êîòîðûå ïðèíöèïèàëüíî äåëÿòñÿ íà äâå ãðóïïû:
— âûäåëåíèå è èäåíòèôèêàöèÿ ÂÏà èç èíôèöèðîâàííîãî ìàòåðèàëà (ìàòåðèàëîì äëÿ àíàëèçà ñëóæàò ñîñêîá èç î÷àãà ïîðàæåíèÿ, êðîâü, ìî÷à,
ñëþíà, ñëåçíàÿ æèäêîñòü, ñïèííî-ìîçãîâàÿ æèäêîñòü, îòäåëÿåìîå êàíàëà øåéêè ìàòêè, âëàãàëèùà, óðåòðû, ïðÿìîé êèøêè);
— âûÿâëåíèå ñïåöèôè÷åñêèõ àíòèòåë (çàùèòíûõ áåëêîâ) ê âèðóñó ãåðïåñà â ñûâîðîòêå êðîâè.
1. Âûäåëåíèå è èäåíòèôèêàöèÿ ÂÏÃ.
 ñïåöèàëèçèðîâàííûõ âèðóñîëîãè÷åñêèõ ëàáîðàòîðèÿõ ÂÏà âûäåëÿþò ñ ïîìîùüþ êóëüòóðàëüíîãî ìåòîäà. Ñóòü åãî çàêëþ÷àåòñÿ â òîì, ÷òî èç ãåðïåòè÷åñêèõ âûñûïàíèé áåðóò ñîäåðæèìîå è ïîäñàæèâàþò íà ðàñòóùèé êóðèíûé ýìáðèîí. Çàòåì, ÷åðåç 2 íåäåëè, ïî õàðàêòåðíûì ïîðàæåíèÿì îðãàíîâ çàðîäûøà îïðåäåëÿþò íàëè÷èå ÂÏÃ. Òàêèì îáðàçîì, ìîæíî òî÷íî ñêàçàòü, ÷òî äàííûå âûñûïàíèÿ èìåþò ãåðïåòè÷åñêóþ ïðèðîäó.
Äëÿ èäåíòèôèêàöèè âîçáóäèòåëÿ ÂÏà øèðîêî èñïîëüçóåòñÿ ìåòîä ïîëèìåðàçíîé öåïíîé ðåàêöèè (ÏÖÐ), ïîçâîëÿþùèé óçíàòü, êàêîé òèï âèðóñà ãåðïåñà èìååòñÿ â îðãàíèçìå. Ìàòåðèàë äëÿ ÏÖÐ çàáèðàþò ñïåöèàëüíîé ùåòî÷êîé èç ìåñò âûñûïàíèé. ÏÖÐ ìîæåò îáíàðóæèòü âèðóñ ó áîëüíîãî òîëüêî â ìîìåíò ðåöèäèâà. Ò.å. â ìîìåíò ðåìèññèè äåëàòü ïîäîáíûé àíàëèç íå èìååò ñìûñëà. Ìåòîä ÏÖÐ îáëàäàåò 95%-íîé ÷óâñòâèòåëüíîñòüþ, 100% ñïåöèôè÷íîñòüþ, âûïîëíÿåòñÿ çà 24-48 ÷àñîâ.
2. Âûÿâëåíèå ñïåöèôè÷åñêèõ àíòèòåë ê âèðóñó ãåðïåñà â ñûâîðîòêå êðîâè — ñåðîäèàãíîñòèêà.
Àíòèòåëà ê âèðóñó ãåðïåñà ïîÿâëÿþòñÿ â ñûâîðîòêå êðîâè ê 4-7-ìó äíþ ïîñëå ïåðâè÷íîãî çàðàæåíèÿ, äîñòèãàþò ïèêà ÷åðåç 2-3 íåäåëè è ìîãóò ñîõðàíÿòüñÿ âñþ æèçíü. Óñòàíàâëèâàþò äèàãíîç ïî õàðàêòåðíîìó ïðèðîñòó àíòèòåë è îïðåäåëåíèè ê êàêîìó êëàññó îíè îòíîñÿòñÿ. Àíàëèç ìîæåò áûòü ïîâòîðåí íå îäèí ðàç ñ èíòåðâàëîì â íåñêîëüêî äíåé. Êîãäà èçâåñòåí ðåçóëüòàò?
Ïðèíöèïû ëå÷åíèÿ ïðîñòîãî ãåðïåñà
Ãåðïåñ ìîæíî è íóæíî ëå÷èòü.  íàñòîÿùåå âðåìÿ ìåäèöèíà ðàñïîëàãàåò öåëûì àðñåíàëîì ëåêàðñòâåííûõ ïðåïàðàòîâ, ïîçâîëÿþùèì â áîëüøèíñòâå ñëó÷àåâ ïîëó÷èòü ñòîéêèé êëèíè÷åñêèé ýôôåêò ó òåõ, êòî ñòðàäàåò ðåöèäèâèðóþùèì ãåðïåñîì è óñïåøíî êîíòðîëèðîâàòü ïåðèîäû àêòèâàöèè ÃÈ ïðè áåññèìïòîìíûõ ôîðìàõ. Äîáèòüñÿ ïîëíîãî óäàëåíèÿ âèðóñà èç îðãàíèçìà íûíå ñóùåñòâóþùèìè ìåòîäèêàìè ëå÷åíèÿ íåâîçìîæíî, ìîæíî òîëüêî ïîääåðæèâàòü îðãàíèçì â òàêîì ñîñòîÿíèè, êîãäà ó âèðóñà íå áóäåò øàíñà àêòèâèðîâàòüñÿ.
 íàñòîÿùåå âðåìÿ ñóùåñòâóþò äâà îñíîâíûõ íàïðàâëåíèÿ â ëå÷åíèè ïðîñòîãî ãåðïåñà:
— èñïîëüçîâàíèå ïðîòèâîâèðóñíûõ ïðåïàðàòîâ, îñíîâíîå ìåñòî ñðåäè êîòîðûõ çàíèìàþò àöèêëîâèðñîäåðæàùèå (ÀÖÂ) ïðåïàðàòû;
— êîìïëåêñíûé ìåòîä ëå÷åíèÿ, âêëþ÷àþùèé èììóíîòåðàïèþ â ñî÷åòàíèè ñ ïðîòèâîâèðóñíîé òåðàïèåé.
1. Ïðè îáîñòðåíèè ãåðïåñà ñðåäñòâîì «ñêîðîé ïîìîùè» ÿâëÿþòñÿ ïðåïàðàòû, ñîäåðæàùèå àöèêëîâèð: Çîâèðàêñ, Âàëòðåêñ, Àöèêëîâèð-Àêðè, Âèðîëåêñ. Îíè âûïóñêàþòñÿ â âèäå òàáëåòîê, êðåìà. (Ïîäðîáíåå îá èõ èñïîëüçîâàíèè: äëèòåëüíîñòü êóðñà, ñêîëüêî ðàç â äåíü, ÷òî ïðåäïî÷åñòü — òàáëåòêè èëè êðåì è ïð.?)
2. Êàê ïðàâèëî, çàáîëåâàíèå ïðîòåêàåò íà ôîíå ïîäàâëåíèÿ èììóííûõ ðåàêöèé, ïîýòîìó â ëå÷åíèè ãåïðåñà íå ïîñëåäíèå ìåñòî îòâîäèòñÿ èììóíîòåðàïèè. Åñëè ðåöèäèâû çàáîëåâàíèÿ èìåþò ñåçîííîñòü (îñåíü, âåñíà) è ê íèì ïðèñîåäèíÿþòñÿ ñèìïòîìû ÎÐÂÈ – ê ïðîòèâîâèðóñíîìó ëå÷åíèþ ïðåïàðàòàìè, ñîäåðæàùèìè àöèêëîâèð, öåëåñîîáðàçíî äîáàâèòü êóðñ ïðåïàðàòîâ, ñòèìóëèðóþùèõ âûðàáîòêó èíòåðôåðîíà (âåùåñòâà, âûðàáàòûâàåìîãî îðãàíèçìîì è îáëàäàþùåãî ïðîòèâîâèðóñíûì äåéñòâèåì): ðàñòèòåëüíûõ èììóíîñòèìóëÿòîðîâ (íàïðèìåð, ÈÌÌÓÍÀË) è ñèíòåòè÷åñêèõ ëåêàðñòâåííûõ ñðåäñòâ òèïà ÀðáèäîëÀ, ÀìèêñèíÀ, âèôåðîíÀ, ÊÈÏÔÅÐÎÍÀ. Ïðè÷åì èõ ìîæíî íà÷èíàòü èñïîëüçîâàòü ñ ïðîôèëàêòè÷åñêîé öåëüþ ïðèìåðíî çà ìåñÿö äî íàñòóïëåíèÿ îñåííåé ñëÿêîòè è âåñåííåãî ãèïîâèòàìèíîçà).
Ó áîëüíûõ ðåöèäèâèðóþùèì ãåðïåñîì óñïåøíî ïðèìåíÿþòñÿ ïðåïàðàòû ÒÀÊÒÈÂÈÍ, ÒÈÌÀËÈÍ, ÒÈÌÎÃÅÍ, ÌÈÅËÎÏÈÄ è äð. (ëå÷åíèå íåîáõîäèìî ïðîâîäèòü ïîä êîíòðîëåì èììóíîãðàììû).
Ïðîôèëàêòèêà ãåíèòàëüíîãî ãåðïåñà
Ëè÷íàÿ ïðîôèëàêòèêà äëÿ çäîðîâîãî ÷åëîâåêà ñîñòîèò â ñîáëþäåíèè ãèãèåíû ïîëîâîé æèçíè, çàêëþ÷àþùåéñÿ â îãðàíè÷åíèè ÷èñëà ïîëîâûõ ïàðòíåðîâ, â èñïîëüçîâàíèè áàðüåðíûõ êîíòðàöåïòèâîâ (ïðåçåðâàòèâîâ). Ïîñëå êàæäîãî íîâîãî ïîëîâîãî êîíòàêòà áåç ïðåçåðâàòèâà íåîáõîäèìî ïðîâåñòè ïîëíîå îáñëåäîâàíèå äëÿ èñêëþ÷åíèÿ èíôåêöèé, ïåðåäàâàåìûõ ïîëîâûì ïóòåì, â òîì ÷èñëå è ãåíèòàëüíîãî ãåðïåñà. Ïðè ïîÿâëåíèè ëþáûõ ñèìïòîìîâ ïîðàæåíèÿ êîæè èëè ïîëîâûõ îðãàíîâ íåîáõîäèìî ñðàçó îáðàòèòüñÿ ê âðà÷ó è íè â êîåì ñëó÷àå íå çàíèìàòüñÿ ñàìîëå÷åíèåì, ò. ê. ýòî òîëüêî çàòðóäíèò ïðàâèëüíóþ è ñâîåâðåìåííóþ ïîñòàíîâêó äèàãíîçà.
Íåîáõîäèìî ñîáëþäàòü ëè÷íóþ ãèãèåíó (ó êàæäîãî ÷ëåíà ñåìüè äîëæíî áûòü îòäåëüíîå ïîëîòåíöå, ìî÷àëêà è ïð.), íå ðåêîìåíäóåòñÿ öåëîâàòü äåòåé â ãóáû, ïîëüçîâàòüñÿ ÷óæîé ãóáíîé ïîìàäîé.
Ëè÷íàÿ ïðîôèëàêòèêà çàáîëåâøåãî ãåðïåñîì, îñîáåííî ãåíèòàëüíûì, íàïðàâëåíà íà ïðåäîòâðàùåíèå ðàçâèòèÿ îñëîæíåííûõ ôîðì èíôåêöèè, äëÿ ÷åãî ïàöèåíò äîëæåí óìåòü âîâðåìÿ ðàñïîçíàâàòü ïðîÿâëåíèÿ íà÷èíàþùåãîñÿ ðåöèäèâà è ñâîåâðåìåííî èõ óñòðàíÿòü ñ ïîìîùüþ ëåêàðñòâåííûõ ïðåïàðàòîâ.
Ïðèíèìàÿ âî âíèìàíèå, ÷òî ÂÏÃ ïîæèçíåííî îñòàåòñÿ â îðãàíèçìå èíôèöèðîâàííîãî, ñóùåñòâóåò ïîòåíöèàëüíàÿ âîçìîæíîñòü àêòèâàöèè èíôåêöèè. Ïîýòîìó íåîáõîäèìî ðåãóëÿðíî ïðîâîäèòü ëàáîðàòîðíóþ äèàãíîñòèêó, ïîçâîëÿþùóþ âûÿâëÿòü ìàëîñèìïòîìíûå ôîðìû ÃÃ, à òàêæå áåññèìïòîìíîå âèðóñîíîñèòåëüñòâî.
Ìàìà è Ìàëûø
Источник
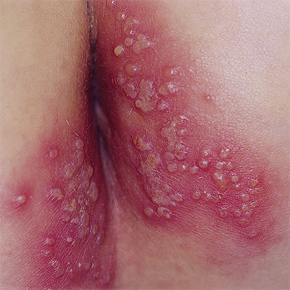 Герпетическое поражение анальной области
Герпетическое поражение анальной области
Спектр клинических проявлений герпетической инфекции (ГИ) весьма разнообразен. Он зависит от локализации патологического процесса и его распространенности, состояния иммунной системы больного и антигенного типа вируса. Заражение герпесом не всегда вызывает клинически выраженное заболевание, часто имеют место носительство и скрытое течение процесса.
Герпесвирусы не только способны вызывать разнообразные клинические проявления заболевания, но и провоцируют развитие частых рецидивов, а также становятся причиной осложнений. Доказано, что вирусы герпеса вызывают разнообразных нарушений в функционировании иммунной системы (иммунодефицит), которые необходимо учитывать при лечении.
Оба серотипа вируса простого герпеса (ВПГ-1 и ВПГ-2 (рус.), HSV-I и HSV-II (англ.)) могут инфицировать половые органы человека. Чаще всего герпес половых органов вызывается ВПГ-2, реже – ВПГ-1.
Первичный герпес половых органов
Первичный герпес половых органов – это первый эпизод заболевания у больного, у которого на момент проявления заболевания нет антител к ВПГ типов 1 и 2. В 20–40% случаев первичный герпес половых органов обусловлен ВПГ-1.
Первичное инфицирование может протекать бессимптомно или сопровождаться характерными признаками в местах проникновения вируса — болезненными высыпаниями на половых органах или в перианальной области, которые затем изъязвляются и сопровождаются сильной болью.
Симптомная форма первичной ГИ
При симптомной форме заболевания первичный герпес половых органов протекает длительно (5–7 недель). В течение первой недели происходит нарастание симптоматики, затем 2-3 недели стабилизация и обратное развитие, и 2-3 недели бессимптомное слущивание (отшелушивание) участков эпителия, пораженных вирусом. Продолжительность секреции вируса при первичной инфекции может составлять до 1 месяца.
Инкубационный период обычно от 2 до 10 суток, иногда до 3 недель. Симптомы развития заболевания появляются через 3–7 дней после попадания вируса на слизистые оболочки (преимущественно половым путем): первоначально появляется локальная эритема (сильное покраснение кожи), вслед за ней – герпетические пузырьки-везикулы.
Пузырьки лопаются, образуются небольшие изъязвления, заживающие в течение несколько дней без формирования рубца. Заболевание преимущественно ограничивается входными воротами вируса и нервной тканью, иннервирующей место инокуляции.
Первичное заражение может сопровождаться увеличением лимфоузлов (лимфаденопатией), зудом и жжением при мочеиспускания (дизурией), гиперемией. При первом эпизоде заражения возможно появление общих симптомов интоксикации (среди которых повышение температуры тела, головная боль, тошнота, недомогание, миалгия, нарушения сна).
У мужчин часто встречается уретрит, сопровождающийся болью при мочеиспускании. У женщин возможен эрозивный цервицит. Возможны выделения из мочеиспускательного канала или влагалища. Нередко встречаются неврологические симптомы, обусловленные поражением крестцовых нервов (задержка мочи, запоры, парестезии). Кроме того возможны лихорадка, недомогание, головная боль, светобоязнь и ригидность затылочных мышц.
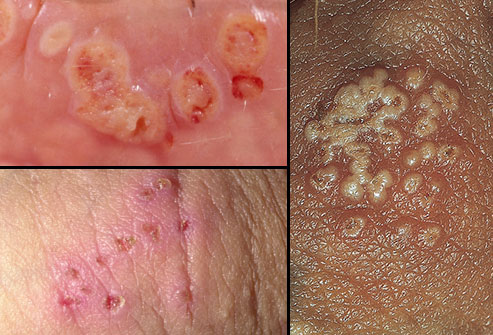
Непервичный герпес половых органов
Первый эпизод непервичного герпеса половых органов – это первый эпизод заболевания у больного, у которого на момент заболевания есть антитела к ВПГ другого типа. В большинстве случаев первый эпизод непервичного герпеса половых органов обусловлен ВПГ-2 при наличии антител к ВПГ- 1.
Первый эпизод непервичного герпеса половых органов характеризуется менее обильными высыпаниями по сравнению с первичным герпесом половых органов. В отсутствие лечения высыпания разрешаются в течение 10–14 суток. Общие симптомы при этом бывают редко. Паховый лимфаденит (воспаление паховых лимфоузлов) наблюдают редко. Выделения из мочеиспускательного канала, боль при мочеиспускании и неврологические симптомы также встречаются редко.
Рецидивирующая герпесвирусная инфекция
Герпесвирусная инфекция (ГИ) не может быть излечена полностью. Особенностью ВПГ является способность к латентному сохранению в организме после первичного инфицирования с последующей активацией и появлением клинических проявлений заболевания.
Рецидив герпеса половых органов – это второй и последующие эпизоды заболевания, обусловленные реактивацией ВПГ одного и того же типа. В большинстве случаев рецидив герпеса половых органов обусловлен ВПГ типа 2. У 90% инфицированных ВПГ-2, у которых первичный герпес или первый эпизод непервичиого герпеса проявлялся клинически, возникают рецидивы, которые также проявляются клинически.
Развитие и течение заболевания определяются состоянием иммунной системы больного. Состояние иммунодефицита увеличивает частоту рецидивов и тяжесть их протекания.
Реактивация герпетических вирусов из латентного состояния, происходящая после первичного инфицирования, проявляется при диссеминированной (генерализованной) и локализованной формах. Адекватный иммунологический ответ при этом может ограничивать инфекцию местом реактивации, а генерализованное заболевание с угрозой для жизни активно развивается на фоне иммунодефицитных состояний, особенно часто – у ВИЧ-инфицированных пациентов, реципиентов трансплантированных органов или у больных, получающих инвазивную противораковую терапию.
Рецидив герпеса половых органов характеризуется немногочисленными высыпаниями, обычно односторонними. Рецидивы, как правило, возникают на одном и том же месте. У многих больных за 1–2 суток до появления высыпаний отмечаются чувство пощипывания или жжения, покалывание, зуд, небольшие боли или чувство растяжения.
Эволюция элементов сыпи (узелок с покраснением – пузырек – гнойничок – язва – корочка) занимает 7–10 суток. Возможны атипичные язвенные высыпания. Паховый лимфаденит и неврологические симптомы бывают редко.
Бессимптомная герпесвирусная инфекция
Достаточно часто герпес половых органов (включая первичный, первый эпизод непервичного, рецидив) протекают бессимптомно, без пузырьков-везикул на коже и слизистых. При этом возможно истинное бессимптомное течение и течение с невыявленными или неправильно расцененными симптомами. У многих лиц с бессимптомным течением заболевания можно выявить минимальные или неспецифические симптомы, на которые больной не обращает внимания.
Бессимптомная инфекция встречается как у лиц, у которых никогда не было герпеса половых органов, так и у лиц, у которых уже был герпес половых органов.
Факторы бессимптомного течения урогенитального герпеса:
- Инфекция, вызванная ВПГ-1,
- Инфекция, вызванная ВПГ-2 у лиц, инфицированных ВПГ-1,
- Нетипичная локализация (шейка матки),
- Половые особенности (у женщин чаще бессимптомные инфекции),
- Расовые отличия (у представителей негроидной расы герпес протекает легче),
- Наследственные факторы — определенные группы HLA (системы белков-антигенов).
Атипичный герпес половых органов
Выделяют атипичный герпес: в 20% всех случаев генитального герпеса специфические проявления герпетической инфекции скрыты симптоматикой сопутствующих местных инфекционных заболеваний (чаще всего кандидоза).
Атипичные формы генитального герпеса могут сопровождаться следующими симптомами:
− гиперемия и отечность области поражения при отсутствии патологических высыпаний;
− рецидивирующие трещины слизистой оболочки наружных половых органов, которые самостоятельно эпителизируются в течение 4 — 5 дней;
− геморрагическая форма: единичные или множественные везикулезные элементы (пузырьки) с геморрагическим содержимым;
− абортивная форма: очаг поражения в виде зудящего пятна или папулы при отсутствии везикулезных элементов;
− субклиническая форма: кратковременное появление на слизистой оболочке наружных половых органов поверхностных трещинок, сопровождающихся незначительным зудом.
- Простой герпес. Описание заболевания.
- Типы и формы простого герпеса. Классификация герпетической инфекции.
- Генитальный герпес
- Клинические формы генитального герпеса. Классификация по клинической форме.
- Пути заражения генитальным герпесом
- Осложнения генитального герпеса
- Генитальный герпес у мужчин
- Генитальный герпес у женщин
- Генитальный герпес во время беременности. Герпетическая инфекция новорожденных.
- Лечение генитального герпеса
- Диагностика генитального герпеса
Источник


