Что такое остроконечные бородавки кондиломы
Кондиломы – это вирусные наросты на коже и слизистых оболочках, которые часто локализуются в области гениталий либо ануса. Заболевание имеет код по МКБ-10 В97.7. Возбудителем инфекции у взрослых становится вирус папилломы человека (ВПЧ). Эта патология считается хронической: у пациента наблюдаются периоды обострения болезни и временные ремиссии.
Гинекология обеспокоена тем, что в последнее время в мире заметна устойчивая тенденция к увеличению случаев заболевания кондиломатозом. Данные медицинской статистики свидетельствуют, что чаще всего появление вирусных бородавок происходит через 2 года после начала половой жизни.
Группу риска по заболеванию составляют пациенты в возрасте 17-25 лет, что связано с высокой половой активностью людей в указанном возрасте и частой сменой сексуального партнера. Аномалия встречается одинаково часто у мужчин и женщин.
Этиология и патогенез
В момент заражения инфекцией папиллома-вирус проникает в эпителиальные клетки кожи или слизистый участок через механические микроповреждения в базальном слое эпидермиса. В неактивной форме вирус ждёт благоприятных условий (снижения иммунитета человека), при которых произойдёт его активация.
Симптомы начальной стадии заражения ВПЧ отсутствуют: кожа человека остаётся чистой, дискомфорт не ощущается. В скрытой форме болезнь находится от нескольких месяцев до нескольких лет.
При переходе болезни в открытую стадию образуются подкожные деформации шиповатого слоя. Кожный глубинный слой разрастается, за счёт ороговевающего слоя образуется подкожное уплотнение. Процесс разрастания идёт неравномерно, поэтому уплотнения под кожей приобретают вид шариков. Развиваются на шее, на ноге, во рту, на языке. У мужчин поражают половой орган.
Так выглядит кондилома
Присутствие в организме вируса обнаруживается при анализе мазков, взятых с кожного покрова. В сравнении с образцами здоровой ткани поражённые клетки мелкие и демонстрируют светлый ободок вокруг клеточного ядра. Если инфекция не отличается онкологическим характером, то измененных клеток в образце, взятом для исследования, немного. Если штамм ВПЧ оказался доброкачественным, ядро поражённой клетки такого же диаметра, как и ядро здоровой клетки.
Если штамм оказался онкологической природы, изменённых клеток в образце ткани видна масса, располагаться они будут очагами, а ядро выглядит сильно увеличенным.
Для беременных наличие кондилом повышает риск преждевременных и сложных родов. Кроме того, описанная кожная патология может стать причиной фетоплацентарной недостаточности у новорождённого. При наличии кондиломатоза у матери послеродовой период протекает для женщины тяжело.
Кондиломы становятся заразными в результате того, что клетки, заражённые вирусом, скапливаются в верхнем слое кожи, а при естественном процессе деления клеток заражённые частицы выделяются на поверхность кожного покрова либо слизистых участков. Патогенные микроорганизмы передаются бытовым или половым путём. Контакт со слизистыми оболочками либо кожными покровами здорового человека в это время гарантирует заражение. Если кондилома обнаружена у одного из сексуальных партнеров, обследование и лечение проходят и мужчина, и женщина.
Клиническая картина при заболевании
Клиническая картина при заболевании кондиломатозом различается в зависимости от типа наростов. Если на онкомаркеры анализ отрицательный, симптоматика болезни окажется мягкой. Принято различать кожные бородавки, кондиломы, новообразования на гортани, которые стоит отличать от папиллом без ВПЧ.
Кожные бородавки
К числу кожных бородавок относятся простые, мозаичные, подногтевые, плоские. Самым распространённым видом кожных бородавок считаются простые. Они располагаются одиночно или гроздьями. Если новообразование имеет вид грозди, то центр занимает самый крупный нарост (материнский), а вокруг – более мелкие (дочерние).
Кожные бородавки
Поверхность кожных шарообразных наростов имеет жёлто-серый цвет и испещрена трещинами. Часто на теле бородавки заметны коричневые или серые точки – это капиллярные тромбы.
Классические кондиломы
К классическим кондиломам относятся экзофитная, эндофитная и гигантская. Эти формы кожных наростов чаще всего локализуются в области гениталий. У женщин клиника сопровождается наличием белёсого налёта на стенках матки и влагалища. У женщин чаще страдают от патологического процесса области промежности и ануса, а у мужчин – область мочеиспускательного канала. При половых контактах, дефекации и мочеиспускании человек испытывает дискомфорт и боль.
У мужчин остроконечные бородавки появляются на половом члене, мошонке, на крайней плоти, около наружного отверстия мочеиспускательного канала. Они характеризуются ярко-красным цветом, склонностью к воспалению, неприятным запахом. Заболевание вызывает зуд и жжение. При механическом повреждении в результате трения об одежду наросты кровоточат. Это чревато развитием сопутствующих инфекционных заболеваний.
Вариантом экзофитной кондиломы считаются острые бородавки. Это фиброэпителиальное образование розового или телесного цвета, формирующееся на тонкой ножке. Иногда экзофитные наросты имеют широкие основания.
Поверхность остроконечной кондиломы покрыта плоским многослойным эпителием с твёрдой кератинизацией. Эти наросты выглядят как петушиный гребень либо соцветие цветной капусты.
Эндофитные разновидности растут внутрь эпителия, внешне оставаясь незаметными. Бывают плоские, инвертированные, атипичные и образуются на слизистых оболочках.
Плоская кондилома находится в глубинных слоях эпителия, поэтому не визуализируется. Её контуры ровные. Определить место образования указанной кондиломы можно по большому скоплению на поверхности слизистой койлоцитов, которое обнаруживается при анализе мазка.
Особенностью инвертированных наростов являются расширенные кровеносные сосуды в месте их возникновения. Они прорастают в глубинные слои эпителия и поражают отверстия протоков желёз шейки матки.
Атипичные кондиломы обнаруживаются во время кольпоскопии. Они лишены чёткого контура, внешне напоминая шипы на слизистой оболочке внутренних женских половых органов.
Гигантская кондилома
Гигантская кондилома известна также как опухоль Бушке-Левенштейна. Упомянутая разновидность наростов встречается редко и возникает в аногенитальной области (возле заднего прохода, на мошонке, головке полового члена). Иногда местом её локализации становится пах либо слизистая оболочка ротовой полости. Бородавка может возникнуть на лице. Возбудителями являются 1, 16, 18 и 33 штаммы ВПЧ. Внешний вид нароста напоминает цветную капусту. Вокруг нароста образуются сателлиты. Основной симптоматикой данного вида кондиломы считаются тазовые боли, зуд и жжение в месте локализации новообразований, кровоточивость нароста, неприятный запах, проблемы с опорожнением кишечника.
Запущенные случаи болезни вызывает деструкцию эпителия. Опасность в том, что клетки нароста могут мутировать в плоскоклеточную раковую опухоль.
Для предупреждения развития психологических комплексов, избегания отказа от половых контактов рекомендуется удаление кондилом.
Причины образования кондилом
Образование бородавок могут вызывать различные штаммы вируса. Возбудитель определяет характер и течение патологии. Чаще всего в слизистых оболочках, при условии снижения иммунитета у человека, активизируются 16 и 18 штаммы ВПЧ, в результате и появляются генитальные наросты, склонные к переходу в раковые опухоли.
Кондиломы в области заднего прохода, как правило, обусловлены началом патогенной деятельности 6 и 11 штаммов ВПЧ. Эти типы возбудителя патологии лишены онкологической доминанты. После заражения они могут длительное время скрываться.
Главные причины возникновения кондиломы:
Вирус папилломы человека
- Наличие ВПЧ у родителей. При условии проживания членов семьи на одной территории, пользовании общими постельными принадлежностями, средствами гигиены, общим полотенцем велика вероятность заражения кондиломатозом детей в возрасте до 12 лет.
- ВПЧ содержится в слюне – заразиться можно во время поцелуя.
- Раннее начало половой жизни. В гинекологии доказано, что половые контакты в возрасте 13-17 лет часто приводят к заражению не только генитальными бородавками, но и другими вирусными инфекциями. Это происходит по причине низкой половой культуры подростков: окрылённые романтикой первой любви, они пренебрегают контрацепцией, а половые акты часто совершаются ими в антисанитарных условиях.
- Оральный секс. Этот вид полового контакта приводит к образованию кондилом в ротовой полости, на губах, языке, гортани, трахеи, при условии, что половой партнер инфицирован ВПЧ.
- Незащищённый половой акт с инфицированным партнером приводит к появлению кондилом во влагалище, в мочеиспускательном канале, в шейке матки и вокруг анального отверстия.
- Анальный секс с инфицированным партнером приводит к образованию перианальной формы кондиломы.
- Частые смены сексуального партнера.
- Снижение иммунитета.
- Снижение иммунитета при сифилисе и ВИЧ.
- Дисбактериоз влагалища.
- Эндометрит и эндометриоз в анамнезе.
- Беременность. Вынашивание ребёнка связано с гормональными изменениями в организме, на фоне которых снижается способность организма противостоять различным инфекциям.
- Необходимость приёма цитостатиков, глюкокортикоидных препаратов для лечения аутоиммунных заболеваний (сахарного диабета, гипотиреоза, гиповитаминоза, ожирения).
- Частые перенесения ОРЗ и ОРВИ.
Диагностика
Диагностика кондилом очень важна, она позволяет отличить их от папиллом и других невирусных кожных новообразований. Выявить наличие ВПЧ можно с помощью таких диагностических процедур, как:
- полимерная цепная реакция (определяется тип возбудителя в ДНК);
- мазок;
- гистологический анализ.
- анализ на онкомаркеры. При отрицательном результате этого анализа врач делает вывод, что раковый характер новообразования не обнаружен.
Опасности кондиломатоза
Озабоченность врачей увеличением количества пациентов с кондиломатозом вызвана тем, что эти кожные новообразования имеют свойство трансформироваться в онкологические опухоли. Такие заболевания, как онкология шейки матки, рак анальной области и прямой кишки, онкологические наросты на коже и слизистых оболочках дыхательных путей обусловлены патологической деятельностью ВПЧ.
Коварство папилломавируса: однажды попав в организм человека, он не исчезает. Пациенту потребуется пройти анализы на 1, 16, 18 и 33 штаммы ВПЧ. Внешний вид нароста напоминает цветную капусту. Вокруг нароста образуются сателлиты. Основной симптоматикой указанного вида кондиломы становятся тазовые боли, зуд и жжение в месте локализации новообразований, кровоточивость нароста. Они характеризуются нежелательными осложнениями и последствиями, такими как дисплазия и онкология шейки матки у женщин. Шокирующим стал факт, что эти диагнозы ставятся большинству женщин, лечивших генитальные кондиломы, в возрасте до 45 лет.
Лечение кондиломатоза
Лечение при кондиломах направлено на устранение косметического дефекта, нормализацию физического и психического состояния пациента, предотвращение перехода новообразования в онкологию, снижения риска заражения других людей.
Тактика лечения определяется характером патологии и возрастом больного. Методы терапии делятся на 4 типа:
- Деструктивная терапия. В рамках этого подхода к лечению кондилому удаляют либо прижигают.
- Химическая деструкция. Воздействие химических средств провоцирует уход нароста.
- Цитотоксическая терапия. Применяют мазь от кондилом.
- Применение противовирусных и иммуномодулирующих препаратов.
- Комбинированный подход. В нём, как правило, сочетаются способы деструктивной терапии и противовирусных препаратов.
Деструктивные методы лечения
С целью удаления кондиломы применяются эффективные виды терапии:
- Оперативное вмешательство, которое предполагает полное иссечение новообразования. Метод подходит для избавления от одиночных кондилом.
- Элекрокоагуляция позволяет убрать новообразование с помощью воздействия на него электрическим током. Коагуляция оставляет рубцы, заживление идёт долго. Восстановление пациента после процедуры занимает несколько месяцев.
- Криодеструкция. В ходе проведения процедуры структура новообразования разрушается посредством воздействия на очаг жидким азотом. Для достижения стойкого положительного результата криодеструкцию потребуется провести несколько раз.
- Радиоволновой метод удаления кондилом. Эта методика борьбы с кондиломатозом не затрагивает здоровые ткани, не вызывает кровотечения. Опухоль, удаленную радиоволновым методом, отправляют на гистологическое исследование.
- Удаление бородавки лазером. Метод подходит для удаления одиночных кожных вирусных образований и для борьбы со сросшимися кондиломами. Лазерное оборудование успешно убирает остроконечные и плоские новообразования.
Химическая деструкция
Методика лечения применяется, если кондиломы небольшого размера, располагаются одиночно на интимных местах.
Прижигание как способ избавления от остроконечных кондилом проводят с помощью препарата «Солкодерм», а для плоских разновидностей наростов и кондилом на слизистых оболочках женских половых органов используют «Солковагин». Места образования патологии нужно обрабатывать неоднократно.
Цитотоксическая терапия
Цитотоксическая терапия при борьбе с вирусными выростами основана на применении препаратов, в составе которых содержится подофиллотоксин. Пациентам часто назначают крем «Вартек», лекарство «Кондилин», фторурациловую мазь. Достоинством указанных препаратов является возможность самостоятельного применения в домашних условиях.
Противовирусное и иммуномодулирующее лечение
Противовирусное лечение – необходимая поддерживающая терапия перед удалением кожного выроста и после удаления.
Основными противовирусными препаратами, которые помогают от кондилом, являются оксолиновая мазь, «Ацикловир», «Панавир», «Виферон». Средства считаются недорогими. Однако для достижения стойкого положительного результата после лечения потребуется принимать иммуномодуляторы.
Тактика лечения беременных женщин
Известно, что кондиломатоз может перейти в активную стадию при беременности, что связано с гормональной перестройкой организма женщины и снижением её устойчивости к воздействию вирусов.
Кондилома доставляет дискомфорт, в результате чего женщина обращается за помощью к специалистам. Если вырост небольшого размера, то его лучше удалить во время 1 триместра беременности.
Для удаления кондилом в период беременности допустимо использовать только методы химической деструкции. Так, с помощью «Солкодерма» женщина сможет избавиться от вирусного образования. После однократного применения препарата кондиломы не проходят, процедуру проводят 2 или 3 раза с интервалом в неделю. Обязательно перед процедурой врач должен сделать женщине вагинальную санацию. Если по результатам лабораторных анализов у женщины есть признаки урогенитальной инфекции, врач лечит её до того, как удалять в интимных местах постороннее образование.
Если бородавки быстро растут и показывают тенденцию к сращиванию, стоит удалить их с помощью радиоволного метода, но процедура также выполняется не позднее начала 2 триместра. Обязательным является назначение поддерживающей противовирусной и иммуномодулирующей терапии.
Противовирусными препаратами, разрешенными к приёму в период беременности, являются «Генферон Лайт» в форме вагинальных свечей. После удаления новообразования на слизистых оболочках женских половых органов лечение этим препаратом длится с 13 по 24 неделю беременности. Профилактика развития болезни у детей требует использовать свечи за неделю до предполагаемых родов.
Мелкие кондиломы на стенках влагалища или в прилегающих к нему слизистых оболочках во время беременности не удаляют. При данной разновидности заболевания женщине назначается курсовой приём противовирусных препаратов и средство, позволяющее повысить иммунитет.
Современные методы диагностики и лечения кондиломатоза позволяют результативно бороться с вирусными кожными наростами. Примечательно, что технологии современной медицины дают благоприятные прогнозы по лечению, повторное образование бородавок после завершённого курса лечения случается только в исключительных случаях. При условии, что пациент обратился за медицинской помощью при первых признаках наличия ВПЧ, не пытаясь убрать их самостоятельно, врачам в больнице удается предотвратить переход кондилом в разряд онкологических опухолей. После стационарного лечения пациент должен соблюдать рекомендации врача.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник
Дата публикации 31 августа 2018 г.Обновлено 20 июля 2019 г.
Определение болезни. Причины заболевания
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
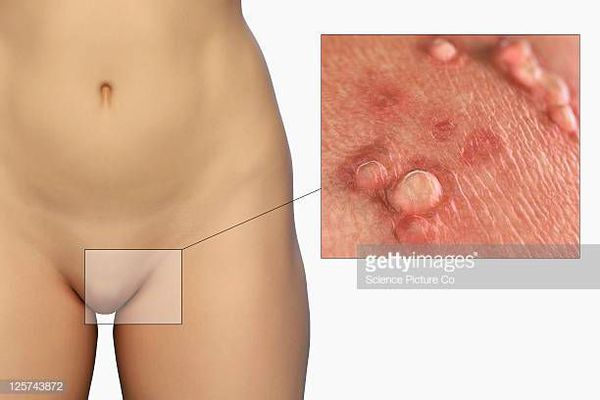
Другой распространённый синоним данной патологии — аногенитальные бородавки. Это заболевание описано ещё Гиппократом как «половая бородавка». Оно передаётся половым путём и склонно к рецидивам.
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
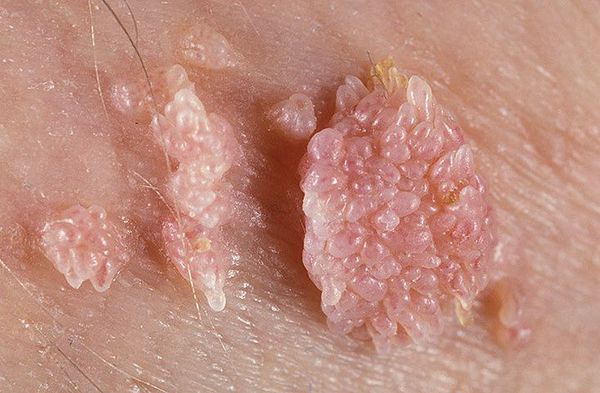
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
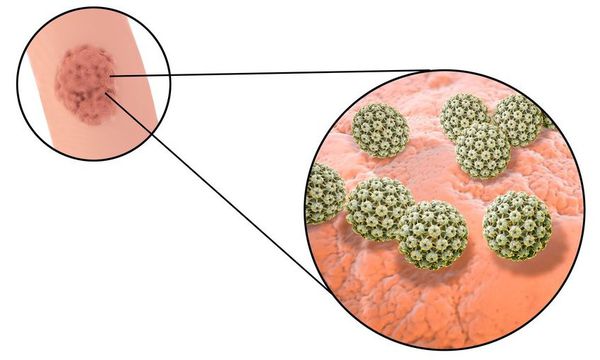
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы).[7][8][16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний.[1][4][6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Наиболее часто ВПЧ диагностируют у молодых людей в возрасте 18-25 лет. При половых контактах, даже с использованием барьерных контрацептивов (презервативов), вероятно заражение партнёров.
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса).[4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
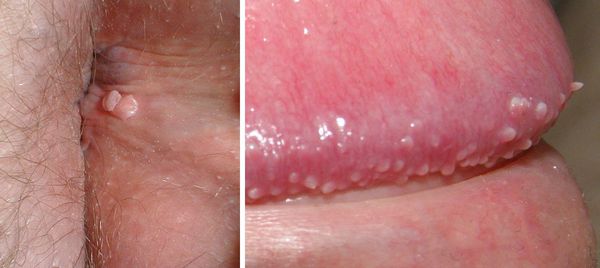
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета.[2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом).[3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия[3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.

Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска.[5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
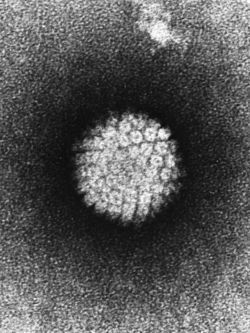
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро.[5]
Размножение
Белки Е1 и Е2 из ДНК вируса участвуют в репликации чужеродного генома в ядре поражённой клетки. При этом способность к делению и воспроизводству собственной ДНК клетка сохраняет. Размножая свою ДНК, вирус обеспечивает её присутствие в виде эписом в цитоплазме (около 100 на клетку). Такая совместная «работа» вируса и клетки хозяина приводит к сбою в процессах пролиферации (размножения клеток) и дифференцировки в базальном слое, приводя к визуальным проявлениям.
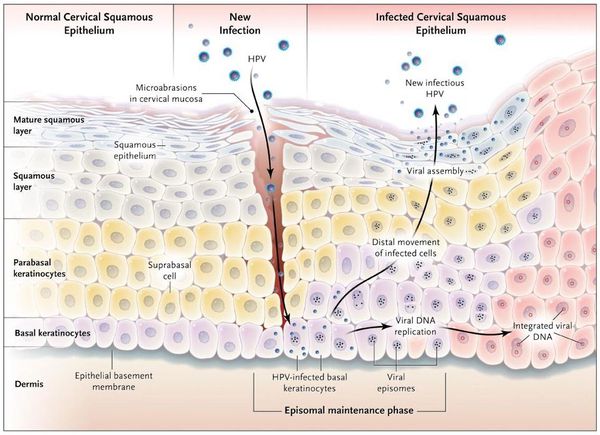
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом.[2][3]
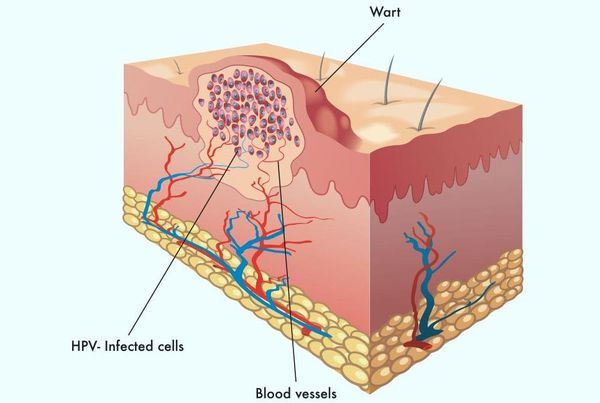
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
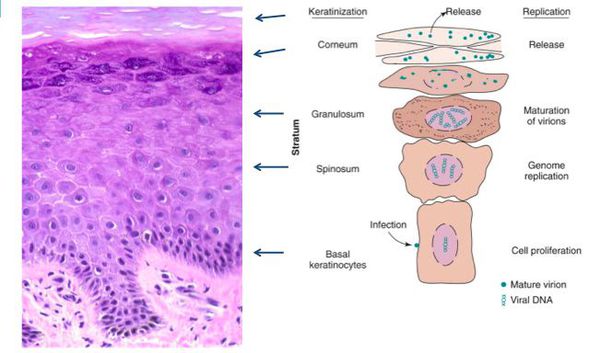
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более.[8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV.[6][7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
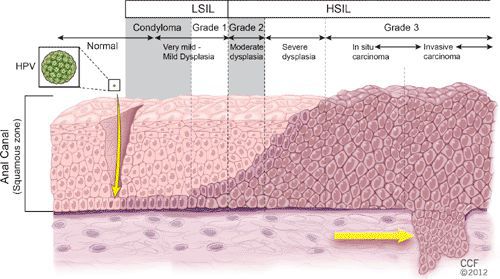
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv.[1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
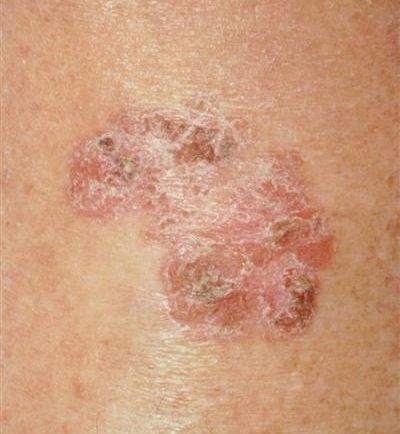
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
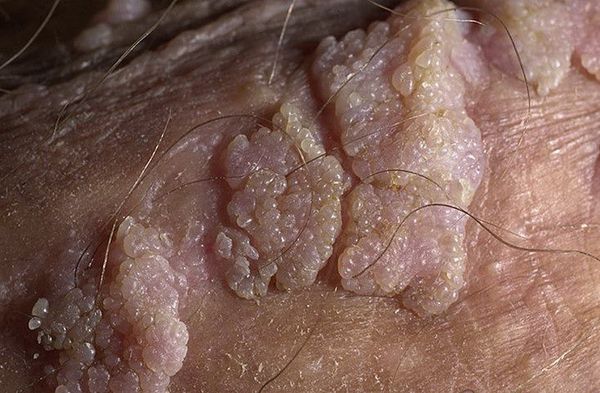
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения[9] папиллома Бушке — Левенштейна склонна к частому рецидивированию.[10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
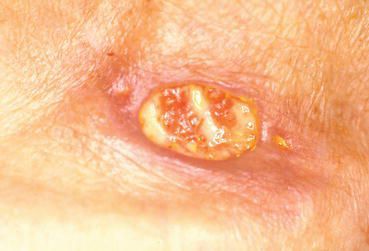
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Рецидивы после хирургического лечения. При наличии вирусной инфекции в организме избавиться от неё невозможно, ведь вирионы уже проникли внутрь клеток, пройдя сквозь защитные мембраны. Хирургическое лечение может радикально устранить видимые проявления. Если остановиться только на удалении кондилом, то вероятность рецидива будет составлять до 50-60%.[1] Консервативное лечение имуномодуляторами значительно снизит активность процесса воспроизводства ДНК ВПЧ, размножение чужеродных элементов прекратится. Риск рецидивов составит уже 10%[1][11], но они останутся в цитоплазме внутри клеток в виде эписом и будут «готовы» к массированному наступлению при снижении иммунных механизмов в организме хозяина — такие моменты могут случиться при стрессовых ситуациях, в случае острых заболеваний и обострения хронических. Вот почему нередко случаются рецидивы, и кондиломы появляются вновь.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП .[1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета).[1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
Применяются:
- ректальные свечи с «Генфероном»;
- «Панавир» в форме мази и инъеции;
- «Инозин пранобекс» для перорального приёма по схеме.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров.[1][17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
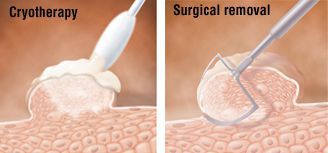
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении