Герпес беременности в анамнезе

Герпес при беременности – это вирусная инфекция, с которой женщины в процессе вынашивания сталкиваются чаще всего, так как присутствует прямая связь между снижением иммунитета и периодическими ее рецидивами.
Уровень инфицированности простым герпесом приближается к 98% в репродуктивном возрасте и обострения его практически неизбежны. В большинстве случаев герпес не представляет опасности для развивающегося в утробе ребенка.
Наличие предпосылок к иммунодефициту у будущей матери диктует необходимость более тщательного подхода к проявлениям герпеса при беременности, подразумевая профилактические и лечебные мероприятия.
Как герпес влияет на плод при беременности?

Герпетическая инфекция представляет собой широко распространенную патологию кожных покровов и слизистых оболочек, проявляющуюся группой пузырьков на гиперемированной и отечной основе.
Болезнь развивается в результате заражения вирусом простого герпеса 1 и 2 типа (ВПГ), имеет хроническое течение с периодическими обострениями.
На вопрос, опасен ли герпес при беременности, существует два ответа:
- Первичное заражение герпесом при беременности чревато гибелью плода, аномалиями развития или инфицированием при рождении.
- Рецидив вирусной инфекции практически всегда не опасен, так как в крови матери присутствуют защитные иммуноглобулины.
Беременные, которые к моменту достижения репродуктивного периода не встречались с ВПГ считаются большой редкостью.
Инфицирование наступает еще в детстве, а обострения наблюдаются далеко не у всех. При этом антитела к ВПГ IgG положительные на протяжении всей жизни женщины.
Чем опасен герпес при беременности?
Говорить об опасности этого вируса можно при первой встрече организма женщины с ВПГ после зачатия, а также при генерализованной форме вторичной инфекции.
В таких случаях ВПГ-инфекция поражает развивающийся плод, так как защитные молекулы антител отсутствуют. Герпес в крови при беременности практически без препятствий проникает посредством плаценты к тканям эмбриона.
Последствия определяются сроками первичного заражения. Герпес на ранних сроках беременности практически всегда заканчивается выкидышем.
Женщина-носитель ВПГ при беременности не вызывает опасений в аспекте заболевания ребенка. Иммуноглобулины или клетки памяти связывают вирус и инактивируют его.
Но, так как герпес влияет на беременность иммуносупрессивно, у пациенток с сопутствующими тяжелыми патологиями антитела могут определяться в недостаточных количествах.

Поэтому герпес при беременности не теряет своей актуальности и считается инфекцией, требующей контроля.
Герпес 1 и 2 типа при беременности проявляется в лабиальной или генитальной форме. Чаще всего 1 тип инициирует воспаление кожи и слизистых оболочек верхней половины туловища, а второй – половых органов.
При первичном заражении герпес во время беременности опасен в обеих формах. Кроме того, половая форма даже при рецидивах опасна перед родоразрешением, так как ребенок может заразиться контактным способом при прохождении по родовым путям.
Частота герпеса новорожденных за последние 30 лет возросла в четыре раза. Заражение происходит следующими путями:
- через шейку матки при генитальной форме;
- через систему «мать-плацента-кровь» по крови.
При обострении инфекции в третьем триместре особую опасность представляет преждевременный разрыв плодных оболочек. Такие обстоятельства увеличивают шансы на инфицирование в два раза.
Важно!
Пик частоты заражения ребенка герпесом приходится на третий триместр, в частности, на процесс родоразрешения, когда кожные покровы и слизистые оболочки плода непосредственно контактируют с сыпью на половых органах женщины.
Простой герпес на животе появляется крайне редко, поэтому типичные герпетические высыпания в данной области являются подозрением на опоясывающий лишай при беременности.
Герпес — как признак беременности
 Многие женщины полагают, что появление герпетических высыпаний расценивается признаком наступившего зачатия. Если при задержке менструации обострился герпес, в действительности можно заподозрить беременность.
Многие женщины полагают, что появление герпетических высыпаний расценивается признаком наступившего зачатия. Если при задержке менструации обострился герпес, в действительности можно заподозрить беременность.
Как известно, гормональный фон и реакция систем организма существенно меняются после зачатия. Прогестерон или гормон желтого тела обладает некоторым иммуносупрессивным действием, а внедрение эмбриона в стенку матки и его развитие вызывает подавление иммунитета. Косвенно свидетельствовать о свершившемся зачатии может обострившийся герпес.
Рецидив герпеса при беременности наступает на первых неделях, поэтому не является ранним признаком гестации.
Современные тест-полоски на определение уровня хорионического гонадотропина в моче, а также анализ крови позволят узнать достоверный ответ до наступления очередной менструации.
Появление в 1 триместре

У женщин с нормальным иммунным ответом и отсутствием тяжелой соматической патологии обострение ВПГ в первом триместре беременности не приведет к неблагоприятным последствиям. Если первичное инфицирование пришлось на 1 триместр, то возможны такие варианты исхода:
- выкидыш;
- замершая беременность;
- угроза прерывания.
На ранних сроках чаще всего развивается спонтанный аборт.
Последствия герпеса на ранних сроках беременности после 10 недели описываются тяжелыми пороками развития.
Генитальный герпес на первых неделях беременности является наиболее опасным проявлением инфекции. Частота тяжелых последствий при этом возрастает в два раза.
Единичные эпизоды рецидивов половой формы не опасны. В особенности это касается кожных проявлений, когда герпетические элементы появляются на наружных половых органах без вовлечения влагалища и шейки.
Во 2 триместре
Во 2 триместре итог инфицирования определяется сроком гестации. Так, на 14 неделе герпес у беременных приводит к гибели плода, а на 26-28 неделе – к внутриутробному инфицированию с исходом в виде пороков развития глаз, органа слуха, мозга.
Во втором триместре беременности заражение или частые рецидивы генитального герпеса приводят к проникновению вируса посредством плодных оболочек и реализации внутриутробной инфекции, которую можно диагностировать на УЗИ:
- многоводие;
- утолщение плаценты;
- амнионит;
- тяжи и взвеси в водах;
- нарушения в органах плода (печень, кишечник, головной мозг, глаза).
После 30 недели чаще всего последствием генитальной инфекции становится разрыв плодных оболочек и ранние роды с инфицированием через родовой канал.
В 3 триместре

Многообразие клинических проявлений герпеса на поздних сроках беременности обусловлено несколькими факторами:
- длительностью и формой инфекции;
- индивидуальными свойствами и степенью вирулентности ВПГ;
- состоянием плаценты;
- наличием иммунодефицита.
Важно!
Гестоз, диабет, патологии свертываемости крови, преждевременное старение плаценты, гипоксия плода усугубляют течение герпесвирусной инфекции и способствуют развитию последствий.
В третьем триместре первичное инфицирование или генерализованная форма могут привести к:
- поражению глаз, нервной системы, кожи, ротовой полости;
- мертворождению;
- асфиксии плода в родах.
Локальные формы инфекции новорожденных при герпесе в 3 триместре чаще встречаются при обострении. Регистрируется и латентное носительство, как результат перенесенной инфекции при родах.
Если вылез герпес во время беременности на позднем сроке, то опасен он не только для ребенка. У женщины могут развиваться последствия:
- затяжные роды, включая удлинение безводного периода;
- преждевременные роды;
- слабость механизма родов;
- сепсис;
- воспаление внутреннего слоя матки;
- воспаление молочных желез;
- замедление сокращения матки после родов.
Ребенок, заразившийся ВПГ при прохождении по родовым путям матери с генитальными высыпаниями, может иметь заболевание в виде местной кожной формы, офтальмогерпеса, поражения рта, а также более тяжелые формы и последствия:
- воспаление легких;
- иктеричность кожных покровов;
- ДЦП;
- задержка умственного развития;
- снижение слуха;
- нарушение зрения;
- иммунодефицит.
Рецидив генитальной инфекции на 39 неделе и позднее считается поводом для госпитализации в родильный дом. Решение о способе родоразрешения выносит консилиум врачей.
Какие анализы необходимо сдать мамам?
Беременные женщины обязательно сдают кровь на наличие антител к ВПГ 1 и 2 типов.
Положительный результат антител r ВПГ класса IgG при беременности является хорошим и означает наличие защиты для ребенка.
При получении такого результата рецидивы герпеса уже не считаются столь опасными. Если количество обострений не будет превышать 3 эпизодов за беременность, то причин для беспокойства нет.

Вирус герпеса у беременных в крови также определяют и количественно. Посредством ПЦР можно зафиксировать вирусную нагрузку и назначить тактику лечения.
Анализ на герпес при беременности из цервикального канала методом ПЦР позволяет выявить ДНК вирионов и принять меры по его элиминации.
Как лечить герпес беременным?
Лечение герпеса у беременных определяется формой патологии. Обострение герпеса чаще всего обходится местной терапией высыпаний, а при частых рецидивах применяют курсы свечей с интерфероном.
Первичное заражение необходимо лечить антигерпетическими средствами – препаратами Ацикловира. Кроме того, Ацикловир назначают при вторичном генерализованном герпесе и очень частых повторах инфекции (более 4 раз).
Чем мазать и чем лечить герпес при беременности местно:
- лечение герпеса при беременности исключает водные процедуры в местах сыпи;
- кожу вокруг участков смазывают салициловым спиртом;
- для высушивания и с целью антисептики обрабатывают высыпания бриллиантовым зеленым, фукорцином, перекисью водорода, метиленовым синим;
- противовирусную мазь от герпеса на основе ацикловира можно применять на ограниченных участках кожи;
- из растительных средств согласно отзывам беременных рекомендуется настойка календулы, отвар коры дуба, сок каланхоэ, настойка зверобоя, отвар листьев шалфея. Средства безвредны при наружном использовании;
- для ускорения заживления высыпаний применяют облепиховое масло, масло шиповника. В полости рта очаги обрабатывают Солкосерилом (дентальной пастой).
Во 2 и 3 триместрах противопоказаний к медикаментозному лечению герпеса практически нет, в первом триместре средства используются после взвешивания всех рисков.
Профилактика рецидивов

Возможное негативное влияние герпеса на беременность обуславливает необходимость соблюдения профилактических мер в аспекте предупреждения частых повторов инфекции.
Повторяющиеся обострения на фоне хронических инфекционных и неинфекционных заболеваний могут привести к иммунному дефициту, риску прерывания и к заражению плода.
В основе профилактики ВПГ при беременности лежит укрепление иммунных сил и постоянное поддержание сопротивляемости организма инфекциям.
Так как беременность является временем физиологического снижения иммунитета, справиться с вирусами становится сложнее. Для профилактики вторичного герпеса беременным необходимо:
- Следить за уровнем гемоглобина. Анемия любой степени тяжести приводит к гипоксии и снижению противоинфекционного иммунитета. Уменьшение уровня гемоглобина ниже 110 г/л должно стать поводом для пересмотра рациона, а ниже 100 г/л – для приема препаратов, повышающих этот показатель (Тотема, Мальтофер и прочие).
- Уделить особое внимание питанию. Необходимо потреблять достаточное количество белка за счет мяса (говядина, телятина, индейка), рыбы (белая и красная морская рыба 2 раза в неделю), молочных продуктов (жирностью 3-6%), яиц (не более одного в день). Животные жиры следует ограничить, отдав предпочтение растительным (льняное, оливковое, подсолнечное масла), полезными станут орехи и семечки (при отсутствии аллергии). Необходимые витамины, минералы, микроэлементы для укрепления иммунитета можно получить при потреблении зеленых овощей, синеокрашенных фруктов и овощей.
- При необходимости соблюдения диет (например, ограничение белка), следует принимать поливитаминные комплексы для беременных или монопрепараты, БАДы по согласованию с врачом (омега 3 кислоты, Фемибион и прочие).
- Своевременно корректировать обострения других инфекционных заболеваний (тонзиллит, пиелонефрит, синусит, бронхит и прочие). Для этого необходимо регулярно наблюдаться у соответствующих специалистов. Мазки из зева на флору, анализы мочи, включая бак.посев, в случае их хронического инфекционного воспаления необходимо сдавать чаще, чем при физиологически протекающей беременности.
- Исключить перегревания. Отпуск в жарких странах во время беременности лучше отложить, так как смена климата и интенсивное ультрафиолетовое облучение снижают иммунитет. Для отдыха следует выбирать страны со схожим привычным климатом.
- Исключить переохлаждения. Для этого одеваться необходимо по погоде, снижать вероятность длительных сквозняков. Купание в холодных водоемах может спровоцировать рецидив генитального герпеса.
- В холодный период года снизить количество посещений общественных мест (рынки, гипермаркеты, детские праздники и пр.) с целью снижения вероятности заболевания ОРВИ. Респираторные вирусные инфекции становятся причиной обострения герпеса во время беременности. При необходимости посещения мест вероятного скопления людей следует использовать респиратор.
Рекомендуется использовать презервативы при половых контактах.
ВПГ при планировании беременности

Профилактика рецидивов герпеса при планировании беременности занимает особое место в предотвращении неблагоприятных последствий для плода. На этапе планирования женщине необходимо посетить многих специалистов для того, чтобы выяснить, какие инфекционные заболевания в вялотекущей хронической форме могут присутствовать в организме.
Перед беременностью необходимо пройти минимальное обследование для определения наличия хронических очагов инфекций. УЗИ внутренних органов, анализы крови и мочи, мазки и бактериологические посевы из носа, зева позволять составить общую картину сопротивляемости организма инфекциям.
При наличии до беременности более 4 рецидивов герпеса в год необходимо посетить инфекциониста и иммунолога.
Частые обострения герпетических высыпаний требуют профилактического применения иммуномодуляторов для стабилизации репликации вируса. На фоне нормализации иммунного ответа зачатие и вынашивание не приведут к выраженной активизации ВПГ.
Лечение герпеса перед беременностью подразумевает назначение медикаментов:
- антигерпетические средства (Ацикловир, Валацикловир, Фамцикловир) курсами;
- иммунокорректоры (Ликопид, Полиоксидоний, Изопринозин, средства на основе вилочковой железы, препараты и индукторы интерферона). Для полноценного профилактического курса лечения следует исследовать показатели клеточного и гуморального иммунитета путем анализа крови;
- вакцинация (Витагерповак, Герповакс).
Отдельного внимания на этапе планирования заслуживает генитальный герпес. Его частые рецидивы до беременности свидетельствуют о вагинальном дисбиозе и снижении местного иммунитета.
На фоне ВПГ часто протекает хламидиоз, папилломавирусная инфекция, цитомегаловирус. Поэтому половой герпес является поводом для расширенной гинекологической диагностики:
- анализов на ИППП методом ПЦР;
- микроскопии мазка из влагалища;
- бак.посева отделяемого на флору и чувствительность к антибиотикам;
- кольпоскопии;
- мазка на онкоцитологию.
Чем выраженнее влагалищный дисбиоз, тем больше шансов у вируса герпеса проникнуть сквозь шейку матки к плодным оболочкам.
Для большинства беременных ВПГ не представляет опасности, единичные рецидивы вторичного герпеса не влияют на плод.
Особое внимание уделяют женщинам с иммунодефицитом и отягощенным акушерским анамнезом, а также обострениям генитального герпеса перед родами.
Герпес при беременности можно предотвратить и с помощью современных способов диагностики, лечения предупредить негативное влияние на плод.
Автор: Куликовская Наталья Александровна, врач-инфекционист
Полезное видео
Вконтакте
Google+
Одноклассники
Источник
Генитальный герпес и беременность. Этиология, патогенез, клиническая картина, диагностика и лечение. Пути передачи.
А.П. Никонов, О.Р. Асцатурова
Клиника акушерства и гинекологии ММА им. И.М. Сеченова (ректор академик РАН М.А. Пальцев)
Эпидемиология
Генитальный герпес рецидивирующее вирусное заболевание, которое не излечивается полностью. Идентифицировано два серотипа вируса простого герпеса (ВПГ) ВПГ-1 и ВПГ-2. Причиной большинства случаев генитального и, соответственно, неонатального герпеса является ВПГ-2 (70-80%). Однако в 20-30% случаев эта инфекция может обусловливаться ВПГ-1.
Распространенность ВПГ-2-инфекции среди женщин колеблется от 7 до 40% и в среднем составляет 20% (табл. 1). Но только у 5% инфицированных женщин имеются клинические проявления генитального герпеса, в остальных случаях он протекает субклинически или бессимптомно.
Частота обнаружения ВПГ-2 значительно варьирует в зависимости от ряда факторов (возраст, характер половой жизни, социально-культурный уровень населения и т.д.). Так, у подростков моложе 15 лет серопозитивные результаты составляют менее 1%, в то время как среди пациенток клиник, специализирующихся по заболеваниям, передаваемым половым путем, а также среди проституток они колеблются в пределах 46-57%.
Обычно герпетическая инфекция протекает доброкачественно, но может приобретать и крайне тяжелые формы, особенно на фоне иммунодефицитного состояния, приобретенного или физиологического, как это происходит в случае с новорожденными.
Неонатальное инфицирование ВПГ от матери происходит достаточно редко и, по последним данным, колеблется от 1 случая на 2000 (0,05%) до 1 случая на 60 000 (0,002%) живорожденных (табл. 2).
Однако тяжесть неонатального герпеса и неблагоприятный прогноз для новорожденного делают весьма актуальной разработку рациональных подходов к диагностике, профилактике и лечению этого крайне тяжелого заболевания. При этом необходимо строго учитывать ряд факторов: 1) общая эпидемиологическая ситуация; 2) форма генитального герпеса у матери, поскольку именно от нее во многом зависит и риск передачи неонатальной инфекции и ее тяжесть; 3) терапевтические возможности современных антивирусных препаратов.
Таблица 1. Распространенность (в %) ВПГ-2-инфекции среди женщин

Таблица 2. Частота неонатальной ВПГ-инфекции

Схема. Классификация ВПГ-инфекции
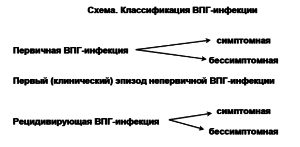
Таблица 3. Клиника генитальной ВПГ-инфекции

Таблица 4. Лабораторная диагностика ВПГ-инфекции

Таблица 5. Пути неонатальной передачи ВПГ-инфекции

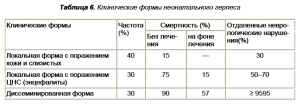
Таблица 6. Клинические формы неонатального герпеса
При определении формы генитального герпеса выделяют первичную инфекцию (см. схему), когда человек впервые сталкивается с ВПГ и не обладает антителами. Она может протекать симптомно или бессимптомно, как это происходит в большинстве случаев (65 %). Непервичная инфекция наблюдается у пациентов, уже имеющих антитела к одному из типов ВПГ. Чаще встречается вариант непервичного генитального герпеса, когда человек, уже имеющий антитела к ВПГ-1, впервые инфицируется ВПГ-2. И наконец, рецидивирующая инфекция диагностируется у пациентов, имеющих одновременно симптомы генитального герпеса и антитела к реактивированному типу вируса. Течение ее может быть и бессимптомным, и тогда постановка диагноза возможна только при использовании очень тонких культуральных или типоспецифических серологических методов исследования.
Клинические проявления первичной инфекции длятся 18-22 дня (табл. 3), с нарастанием симптоматики в течение 1-й недели. До возникновения видимых очагов повреждения приблизительно у 50 % пациенток отмечаются такие продромальные симптомы, как незначительная парестезия, чувство жжения в генитальной области, невралгия в ягодичной, паховой, бедренной областях, дизурия продолжающиеся в течение 24 ч. В последующем вирусное повреждение эпителия проявляется в виде везикул на эритематозном фоне с дальнейшим характерным разрешением. Бессимптомное слущивание поврежденного вирусом эпителия наблюдается в течение следующих 2 нед. Таким образом, общая продолжительность проявлений составляет почти 6 нед.
Непервичная генитальная инфекция протекает менее выражено: короче длительность клинических проявлений (около 15 дней), реже наблюдается бессимптомное выделение вируса, а продолжительность его уменьшается до 8 дней. Тяжесть и продолжительность клинических проявлений при рецидивах еще менее выражена, а длительность слущивания поврежденного эпителия составляет всего 4 дня.
Таблица 7. Генитальный герпес у матери и неонатальная инфекция: проблемы и решения

Методы лабораторной диагностики
В настоящее время «золотым стандартом» в диагностике герпетической инфекции является выделение вируса и его типирование (табл. 4). Чувствительность этого метода составляет 80-100 %, а специфичность 100 %, но результаты можно получить только через 2-5 дней. Обнаружение антигенов обеспечивает быстрый ответ, но не может считаться ни достаточно чувствительным (70-75 %), ни специфичным (90%). То же касается и электронной микроскопии чувствительность невысока и метод неспецифичен, так как не дифференцируется тип вируса. Обнаружение вирусного генома (полимеразная цепная реакция пЦр) новейший метод быстрой диагностики генитального герпеса; он высокочувствителен (95%) и специфичен (90100%), однако остается еще недоступным для практического применения. Серологические методы тут необходимо помнить, что доступные коммерческие серологические тесты неточно отличают антитела к ВПГ-1 и ВПГ-2 (из-за большого количества перекрестных реакций). И такая серологическая диагностика не представляет никакого интереса, за исключением 2 случаев это неонатальный герпес, где необходимо зарегистрировать возрастание IgG в двух последовательных исследованиях при наличии 1дМ, и выявление первичной герпетической инфекции у матери (для которой характерно отсутствие антител в острую фазу заболевания).
Единственным типоспецифическим белком, имеющимся на поверхности у ВПГ-2, является гликопротеин G-2, и именно он используется для обнаружения ВПГ-2-специфических IgG и 1дМ. Очень высокая чувствительность (95-99%) и специфичность (100%) метода была достигнута с помощью этих точных типоспецифических серологических тестов, но в настоящее время (даже на Западе) это доступно только для научно-исследовательских институтов. Таким образом, для обнаружения антител к ВПГ-2 у пациенток с предшествующей ВПГ-1инфекцией (а таких большинство) требуются исследовательские методы; общераспространенные диагностикумы могут быть использованы только для пациентов, серонегативных к ВПГ-1 и ВПГ-2, а это встречается крайне редко.
Неонатальный герпес: пути передачи инфекции
Внутриутробная ВПГ-2-инфекция встречается крайне редко примерно в 5% случаев (табл. 5). Обычные ее проявления поражение кожи, хориоретинит и нарушения ЦНС (микроили гидроцефалия). Внутриутробное инфицирование на поздних сроках беременности проявляется ранним развитием клинической картины неонатальной инфекции (первые сутки) у детей, рожденных даже в результате кесарева сечения. Имеются предположения, что внутриутробная инфекция, развивающаяся чаще всего на фоне виремии при первичном генитальном герпесе во время беременности, может сопровождаться самопроизвольными выкидышами, преждевременными родами, задержкой внутриутробного роста плода. Однако точно установить риск развития этих осложнений на основе нескольких достоверно описанных в литературе случаев не представляется возможным. Редко наблюдается и восходящий путь инфицирования плода при преждевременном разрыве плодных оболочек.
В подавляющем большинстве случаев инфицирование новорожденного происходит при его прохождении по родовому каналу (85%), при этом передача инфекции возможна как при наличии очагов повреждения в области шейки матки и вульвы, так и при бессимптомном выделении вируса.
Наконец, возможно и постнатальное инфицирование новорожденного при наличии активных герпетических проявлений у матери и медицинского персонала, хотя это встречается достаточно редко (510%).
Факторами риска неонатальной передачи ВПГинфекции являются:
1) наличие первичного или рецидивирующего генитального герпеса во время беременности;
2) низкий уровень материнских типоспецифических нейтрализующих антител, перешедших к плоду трансплацентарно, или местных антител, связывающих вирус непосредственно в генитальном тракте;
3) инвазивные акушерские процедуры (амниотомия, наложение электродов на головку плода и т.д.) и длительный безводный промежуток в родах;
4) дискордантная пара (серонегативная женщина и серопозитивный партнер риск сероконверсии во время беременности 10%).
Клиника неонатального герпеса
Неонатальная инфекция проявляется в 3 клинических формах (табл. 6).
Повреждения кожи и слизистых представляют собой наиболее частую, но и наиболее легкую форму неонатального герпеса. Однако при отсутствии лечения возможно прогрессирование заболевания с развитием тяжелых осложнений. При энцефалите, для которого характерны лихорадка, вялость, снижение аппетита, судороги, выраженные изменения в цереброспинальной жидкости, смертность в отсутствие терапии составляет более 50%. При диссеминированной форме неонатального герпеса в патологический процесс обычно вовлекается сразу несколько органов: печень, легкие, кожа, надпочечники. И смертность при этой форме крайне высока (90%). Терапия ацикловиром позволяет значительно улучшить прогноз, но, несмотря на проводимое лечение, риск отдаленных неврологических нарушений остается достаточно высоким. Развитие симптоматики неонатального герпеса происходит обычно в первые 4 нед жизни.
Ведение беременных с генитальным герпесом
Редкость неонатального герпеса в сочетании с крайне тяжелым течением заболевания ставят перед акушерами и неонатологами чрезвычайно сложную проблему. Как же все-таки вести беременных, чтобы выявить среди них пациенток с высоким риском вертикальной передачи инфекции, и как их затем родоразрешать?
В результате длительных контролируемых исследований были выработаны в целом единые, общемировые рекомендации по ведению беременности у пациенток с генитальным герпесом.
Рекомендации по ведению беременности у пациенток с генитальным герпесом
- Тщательный сбор анамнеза с целью выявления эпизодов генитального герпеса у всех беременных женщин и их партнеров.
- Вирусологическое подтверждение герпесоподобных генитальных поражений во время хотя бы одного обострения ВПГ-инфекции у всех женщин, планирующих беременность, а также у их партнеров (предпочтительно использование культурального метода; серологические тесты не должны применяться с целью диагностики).
- Тщательное клиническое обследование родовых путей, промежности и вульвы перед началом родов для выявления возможных герпетических очагов повреждения, о которых не знает пациентка.
- Однако необходимо совершенно четко представлять себе, что даже при отлично организованной акушерской помощи невозможно исключить передачу ВПГ-инфекции от матери к новорожденному. Существующие стандартные лабораторные методы диагностики недостоверно распознают ВПГ-1 и ВПГ-2. Невозможно ни клинически, ни лабораторно выявить всех женщин с бессимптомно протекающей инфекцией, в то время как большинство случаев неонатальной передачи вируса (70%) происходит именно от матерей с бессимптомным течением генитального герпеса.
Недостатки существующих подходов к профилактике неонатального герпеса
- Даже при отлично организованной акушерской помощи невозможно исключить передачу ВПГ от матери к новорожденному.
- Существующие стандартные лабораторные методы диагностики недостоверно распознают ВПГ-1 и ВПГ-2.
- Невозможно ни клинически, ни лабораторно выявить всех женщин с бессимптомно протекающей генитальной герпес-вирусной инфекцией.
- Большинство случаев неонатальной передачи ВПГ-инфекции (~70%) про исходит от матери с бессимптомным течением генитального герпеса.
Поэтому имеет смысл рассмотреть 4 конкретные и наиболее типичные клинические ситуации с точки зрения риска развития неонатальной инфекции и возможных профилактических мероприятий (табл. 7).
Ситуация 1, при которой риск развития неонатального герпеса крайне высок (75%), возникает, когда беременная впервые отмечает проявления генитального герпеса незадолго до родов (этот период определяют в 1,5 мес, учитывая возможное длительное бессимптомное выделение вируса). Здесь речь может идти как об истинно первичной инфекции, так и о первом клиническом эпизоде непервичного генитального герпеса (и последняя форма является менее опасной для новорожденного). Но на практике распознавание этих 2 форм достаточно сложно из-за недоступности большинства лабораторных методов диагностики. Однако это не имеет принципиального значения, так как в обоих случаях, при первых клинических проявлениях генитального герпеса незадолго до родов, необходимо проводить родоразрешение путем операции кесарева сечения. По возможности это следует осуществить до разрыва плодных оболочек. Однако примерно в 10% случаев это не удается, и тогда достаточно вероятна внутриутробная восходящяя инфекция, при которой возможны весьма серьезные последствия. Учитывая это, некоторые исследователи с целью сокращения количества «профилактических» кесаревых сечений предлагают применение с 36 нед беременности до родов ацикловира (200 мг 4 раза в день) либо валацикловира (500 мг 1-2 раза в день). Однако действительно ли снижает антивирусная химиотерапия частоту неонатального герпеса при первичной инфекции у матери, пока еще неизвестно. Кроме того, недостаточно изучена и безопасность применения ацикловира во время беременности. В то же время внутривенное применение ацикловира показано у новорожденных, матери которых перенесли первичный генитальный герпес незадолго до родов и которым было невозможно произвести кесарево сечение, или эта операция проводилась слишком поздно (безводный промежуток более 4 6 ч). Применение ацикловира является обязательным и при диссеминированных формах генитального герпеса у матери с развитием гепатита или энцефалита. Использование какихлибо других медикаментозных средств (различных «иммуномодуляторов», «индукторов интерфероногенеза», вакцин и т.д.) для лечения генитального герпеса и профилактики неонатальной инфекции следует считать неоправданным, так как в настоящее время не существует эффективных препаратов, альтернативных аналогам нуклеозидов (ацикловир, валацикловир и т.д.).
Ситуация 2. В практике более часто имеет место клиническая ситуация, при которой приблизительно за неделю до родов возникает рецидив генитального герпеса. Здесь риск неонатальной инфекции значительно снижен (1-3 %), так как имеется небольшое количество очагов поражения, короче период выделения вируса и уже существует иммунная реакция организма на инфекцию. Тем не менее и в этих случаях возможно родоразрешение кесаревым сечением. Однако все аргументы «за» и «против» кесарева сечения, а также риск неонатального герпеса необходимо обсудить с пациенткой. В ситуации, когда роды по той или иной причине все же произошли через естественные родовые пути, обычно достаточно клинического и вирусологического наблюдения за новорожденным, особенно если родовые пути были предварительно дезинфицированы. Наличие дополнительных факторов риска (преждевременные роды, длительный безводный период, множественные цервиковагинальные очаги поражения и т.д.) являются основанием для применения ацикловира у новорожденных, как в клинической ситуации 1.
Ситуация 3. Клиническая ситуация, с которой наиболее часто сталкиваются акушеры когда у беременной или у ее партнера в анамнезе были указания на рецидивы генитального герпеса. В таких случаях рекомендуется провести вирусологическое подтверждение инфекции, используя при начальных клинических проявлениях культуральный метод исследования. При отсутствии видимых очагов повреждения и продромальных симптомов к моменту родов, риск неонатального герпеса составляет 0,1%, и при этом не требуется проведения кесарева сечения или терапии ацикловиром. Единственное, что рекомендуется в данной ситуации проведение культурального исследования генитального отделяемого и дезинфекция родовых путей бетадином. У новорожденных рекомендуется взять мазки с конъюнктивы и из носоглотки через 36-48 ч после родов.
Ситуация 4. Риск неонатального герпеса наиболее низок (0,01%), когда ни у женщины, ни у ее партнера в анамнезе не было проявлений генитального герпеса. В то же время такая клиническая ситуация составляет 2/3 случаев неонатального герпеса. Таким образом, в отношении риска перинатальной передачи инфекции существует некоторый парадокс: наиболее опасная ситуация для новорожденного это первичное инфицирование матери в конце беременности, но это встречается очень редко. Напротив, 2/3 случаев инфицирования новорожденного происходит от матери с бессимптомным течением генитального герпеса. Учитывая отсутствие точных данных, невозможно сказать, являются ли случаи неонатального герпеса следствием бессимптомной первичной генитальной инфекции или следствием бессимптомных рецидивов, возникающих незадолго до родов, однако известно, что около 2/3 случаев первичной генитальной инфекции протекает без клинических проявлений. Таким женщинам в конце беременности рекомендуются обычные меры предосторожности, предупреждающие заболевания, передаваемые половым путем. Это отнюдь не значит, что необходимо только избегать сексуальных контактов с другими партнерами (как для мужчин, так и для женщин); показано также и использование презервативов по крайней мере в течение последних 2 мес беременности.
Основные принципы ведения беременных с генитальным герпесом
Первичная ВПГ-инфекция
Диссеминированная и тяжелая первичная материнская инфекция требует терапии ацикловиром. Ведение родов должно основываться на клинических принципах и анамнезе. Если первый эпизод произошел более чем за 6 нед до родов, ацикловир можно применять с 36 нед беременности для снижения риска обострения в родах и увеличения возможности вагинального родоразрешения. У женщин с первичным эпизодом менее чем за 6 нед до родов необходимо кесарево сечение за 1-2 нед до предполагаемого срока родоразрешения.
Обострение ВПГ-инфекции
Вопрос о кесаревом сечении при обострении ВПГинфекции должен решаться индивидуально. Многие женщины предпочтут операцию в интересах ребенка. В любом случае необходимо взвесить все за и против и обсудить возможные осложнения с пациенткой. Противовирусная профилактика не рекомендуется.
Лабораторный скрининг ВПГ-инфекции у беременных не рекомендуется.
Источник: www. consilium-medicum. com
Источник


