Иммуносупрессивная терапия при атопическом дерматите
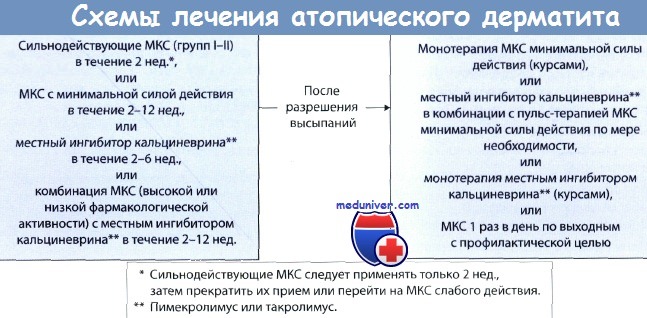
У некоторых пациентов тяжелое течение атопического дерматита (АтД) сохраняется, несмотря на лечение системными кортикостероидами и фототерапию. В этом небольшом количестве устойчивых к лечению случаев рекомендуется применять системные иммуносупрессанты.
Циклоспорин при атопическом дерматите (АтД). В общей практике системные кортикостероиды применяются чаще, чем циклоспорин, но стандарты Американской академии дерматологии, исходя из результатов рандомизированных испытаний с группами контроля, рекомендуют применять его для лечения тяжелого АтД.
Циклоспорин не утвержден для лечения атопического дерматита (АтД) Федеральным управлением по контролю качества пищевых продуктов и лекарств (FDA), но этот препарат эффективен и хорошо переносится пациентами, поэтому он подходит для лечения тяжелого резистентного АтД у детей и взрослых.
Циклоспорин можно назначать короткими курсами как взрослым, так и детям. Длительное лечение (до 1 года) рекомендуется только в исключительных случаях, когда АтД не реагирует на курсовую терапию. Начинать применение циклоспорина следует с низких доз и в дальнейшем усиленно следить за лечебной безопасностью.

При тяжелом детском атопическом дерматите (АтД) микроэмульсия циклоспорина в низкой начальной дозе (2,5 мг/кг/сут.) улучшает клиническую картину заболевания. Не зависящая от массы тела пациента дозировка циклоспорина допустима при курсовом лечении. Хотя доза в 300 мг/сут. эффективнее, чем 150 мг/сут., следует начинать с хорошо переносимой дозировки в 150 мг.
Несмотря на лечение, заболевание может рецидивировать, причем иногда сразу после прекращения приема циклоспорина. Проведению поддерживающей терапии мешают побочные эффекты, так же как при лечении псориаза. На сывороточные уровни IgE и реакции в прик-тесте циклоспорин не влияет.
Микофенолата мофетил при атопическом дерматите (АтД). Микофенолата мофетил — очень эффективный и не имеющий серьезных побочных эффектов препарат для лечения умеренного и тяжелого атопического дерматита (АтД). В открытом пилотном исследовании пациентов успешно лечили с применением 1 г микофенолата мофетила внутрь 2 раза в день в течение 4 нед. На 5-й неделе дозу уменьшали до 500 мг 2 раза в день и прекращали лечение по истечении 8 нед.
Омализумаб при атопическом дерматите (АтД). Биологический препарат омализумаб (рекомбинантные гуманизированные моноклональные антитела к IgE) одобрен для лечения бронхиальной астмы. Его применение для лечения АтД в настоящее время изучается.

— Читать «Ограничение продуктов при атопическом дерматите — диета»
— Возвращение в раздел «Заболевания кожи и уход за ней»
Оглавление темы «Лечение атопического дерматита»:
- Лечение сухости и воспаления кожи при атопическом дерматите
- Крем пимекролимус (Элидел) при атопическом дерматите
- Мазь такролимуса (Протопик) при атопическом дерматите
- Лечение воспаления кожи у младенцев при атопическом дерматите
- Лечение воспаления кожи у детей и взрослых при атопическом дерматите
- Показания для госпитализации при атопическом дерматите
- Советы по увлажнению кожи при атопическом дерматите
- Антигистаминные препараты при атопическом дерматите
- Фототерапия при атопическом дерматите
- Иммуносупрессанты (циклоспорин, микофенолата мофетил, омализумаб) при атопическом дерматите
Источник
В последние годы во всем мире наблюдается рост заболеваемости атопическим дерматитом (АД). Также отмечается тенденция к увеличению частоты резистентных к лечению форм и снижение приверженности пациентов к терапии, в большинстве случаев у людей со среднетяжелым и тяжелым течением заболевания. Все это ставит АД в ряд наиболее актуальных проблем медицины и требует применения новых видов терапии.
В 2019 г. ожидается вывод на рынок России ряда таргетных биологических препаратов для контроля над заболеванием. О преимуществах новых видов терапии и проблематике атопического дерматита и других заболеваний, имеющих общий механизм развития, порталу Medvestnik.ru рассказала зав. отделением хронических дерматозов Уральского НИИ дерматовенерологии и иммунопатологии Юлия Кениксфест.
Недетская проблема
– Юлия Владимировна, на международных конгрессах, симпозиумах сейчас уделяют все больше внимания совершенствованию подходов к лечению АД? Чем это вызвано?
– Во-первых, это связано с тем, что в ряде стран отмечается значительный рост заболеваемости атопическим дерматитом, например в Латинской Америке и ряде европейских государств. Регистрируется все больше случаев утяжеления течения заболевания. И к нам все чаще стали обращаться пациенты с очень тяжелыми формами, с более выраженными клиническими проявлениями.
С другой стороны, существует уже огромное количество вариантов топических кортикостероидов, и порой кажется, что это тупик – работа с этой группой лекарственных препаратов, по сути, ничего не меняет для практического здравоохранения. Да, при их приеме наблюдается снижение побочных эффектов, но тем не менее они все равно есть.
– С чем специалисты связывают рост заболеваемости и тяжести протекания АД?
– Это проблема урбанизированных стран, то есть экологический фактор очень важен. Второй момент, на мой взгляд, это психологические нагрузки, изменение образа жизни: когда у нас дети не гуляют, сидят в планшетах – это определенная нереализованность. Стрессовые факторы однозначно поддерживают, утяжеляют, а зачастую вызывают обострение АД.
– Какова ситуация в России?
– Атопическим дерматитом в нашей стране болеют порядка 230 человек на 100 тыс. населения. Но это средняя цифра. Если мы возьмем детское население – от 0 до 14 лет, в этой возрастной когорте заболеваемость существенно выше – 980 человек на 100 тыс.
Раньше вообще к проблеме АД подходили как к детской. Что, конечно, не очень правильно. Да, с возрастом от атопического дерматита можно избавиться, это не на 100% неизлечимое заболевание, как псориаз. Но есть группа больных, которых АД сопровождает всю жизнь, до пожилого возраста. И проявления у взрослых могут быть очень тяжелыми. Это может быть сложный АД с присоединением бронхиальной астмы, эритродермические состояния, угроза трансформации в лимфопролиферативные заболевания. Кроме того, есть пациенты, у которых обострения возникают периодически с классическими проявлениями либо формируется так называемая экзема кистей – процесс останавливается на конечностях.
Посоветуйтесь с дерматологом
– Каким образом диагностируется АД? Биомаркеров, указывающих на это заболевание, до сих пор нет?
– Нет. Поэтому без видимых проявлений – характерных высыпаний на коже – поставить диагноз врач не может. Но, например, если на прием приходит молодая семья с 3-4-месячным ребенком и у обоих родителей имеется АД, естественно, риск заболевания у такого ребенка высок: 80% – если болеют оба, 50% – если один из них. И в этом случае задача педиатра объяснить важность правильного кормления, питания кормящей мамы, определенные моменты ухода и т.д., то есть профилактическое направление обязательно должно присутствовать. Повторюсь, это не на 100% неизлечимое заболевание, и если учитываются определенные моменты, например коморбидная патология, если мы комплексно подходим к этому ребенку, то в подростковом возрасте заболевание в большинстве случаев удается минимизировать, либо вылечить.
Таким образом, диагноз устанавливается на основании данных анамнеза и клинической картины. Крайне редко, если, предположим, у нас появляется взрослый пациент, который категорически отрицает какие-то высыпания в детстве, не видел их у родителей, а кожный процесс тяжелый – необходимо гистологическое исследование. Но, опять же не столько для постановки диагноза АД, сколько для предотвращения, предупреждения, настороженности к формированию лимфопролиферативного заболевания, например лимфомы кожи.
– Когда к специалистам пришло понимание, что за АД ответственна иммунная система, что это не просто кожное заболевание?
– Еще лет 50 назад началось изучение кожи как органа иммунной системы. Это направление продолжило развиваться, когда появилась возможность проводить иммунофенотипирование тканей. То есть это не ноу-хау XXI века. И в Советском Союзе, а позже в России всегда лечили больного АД, а не атопическую кожу. По мере совершенствования лабораторной базы, диагностических процессов выясняются все более тонкие механизмы развития воспалительного процесса в коже. Уже ясно, что АД имеет в основе генетически обусловленные проблемы либо со стороны «большой» иммунной системы, либо со стороны иммунной системы кожи. Изучение цитокиновых механизмов остается популярным и интересным аспектом медицинской науки. Именно на основании этих теоретических изысканий появляются новые варианты терапии.
Аллергологами и дерматологами поддерживается теория так называемого атопического марша – последовательного расширения круга аллергических заболеваний у ребенка с возрастом. То есть атопический дерматит может служить начальной ступенью для развития системного аллергического заболевания: вначале верхних дыхательных путей (аллергический ринит), а затем и нижних дыхательных путей (бронхиальная астма).
– Может ли АД запускать другие заболевания?
– Классика атопического дерматита – это сочетание с бронхиальной астмой, аллергическими ринитами и конъюнктивитами, эти заболевания имеют единую генетическую природу. Случаи трансформация АД в лимфомы кожи описаны, но они крайне редки. Первичных лимфом кожи намного больше. Но АД может сочетаться с витилиго (проблемы с пигментацией), с облысением, особенно это встречается у детей. У больных АД часто присоединение вторичных инфекций – грибковых, бактериальных, вирусных.
– Насколько, на ваш взгляд, компетентны врачи первичного звена в диагностике и терапии АД?
– Проблема в том, что многие педиатры уверены, что это несерьезное заболевание и его может лечить каждый. Но они, к сожалению, не знают всех тонкостей, в том числе иммунопатогенеза АД, отсюда частые ошибки в диагностике. Поэтому я всегда говорю, когда читаю лекции педиатрам: если сомневаетесь, если случай не укладывается в стандартные варианты АД – отправьте пациента к дерматологу, не пытайтесь лечить самостоятельно.
У педиатров также, как правило, отсутствует широкий подход к терапии кожного процесса. И именно дерматологи должны объяснять, что необходим грамотный уход, подбор разных средств на разные участки кожи, потому что мы говорим о группе топических глюкокортикостероидов. А если речь идет о биологической терапии, то я уверена, что ее должен назначать только дерматолог.
Ступенчатый подход
– Какая терапия применяется для контроля над АД?
– Согласно порядкам и стандартам оказания специализированной и первичной помощи по дерматовенерологии и в соответствии с клиническими рекомендациями, в терапии атопического дерматита принят ступенчатый подход. При легких формах назначается базовый уход, при незначительных обострениях – топические глюкокортикостероиды (ГКС) и топические ингибиторы кальциневрина, в случае ухудшения процесса на это наслаивается системная терапия – системные глюкокортикостероиды, цитостатики, фототерапия.
А в России, в отличие от многих других стран, кроме того активно используется фототерапия. Отечественные дерматовенерологи очень любят этот подход, он дает эффект при лечении АД, тем более в составе комплексной терапии.
Если говорить о перспективах – это, конечно, генно-инженерная биологическая терапия. Благодаря ей сегодня происходит серьезный прорыв в терапии псориаза. И мы надеемся на такой же результат в лечении АД после появления на рынке препаратов этой группы. Это большой прорыв в медицинской науке.
– В каких случаях возникает необходимость в биологической терапии?
– Если мы видим пациента, у которого с 3-месячного возраста до 14–15 лет бесконечные рецидивы, тяжелый диффузный процесс, ему уже пришлось пройти терапию системными глюкокортикостероидами и иммуносупрессорами, тут, конечно, должен рассматриваться вопрос о возможности назначения биологических препаратов. Во всем мире в странах, где эти препараты уже зарегистрированы, прямым показанием к их назначению является неэффективность других методов лечения. Либо если пациент настолько тяжелый, что экспериментировать с какими-то более ранними вариантами терапии нет смысла.
Что касается так называемого атопического марша, то есть нарастающего количества заболеваний, имеющих общий механизм развития, полагаю, у многих инновационных препаратов будет несколько показаний, потому что они действуют на иммунную систему особым образом, специфически. Уменьшают воспаление и соответственно могут уменьшать симптоматику не только АД, но и бронхиальной астмы и т.д.
– Когда следует ожидать появления этих препаратов в России?
– Насколько я знаю, ряд инновационных лекарственных средств с показаниями и по АД, и по астме находятся на завершающей, 3-й стадии клинических исследований, в том числе и в России. Надеюсь, в ближайшее время они появятся в арсенале дерматологов и тогда у врачей будет выбор разных возможностей лечения для разных пациентов и с тяжелыми, и среднетяжелыми формами течения АД.
Источник
Что такое атопический дерматит
Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
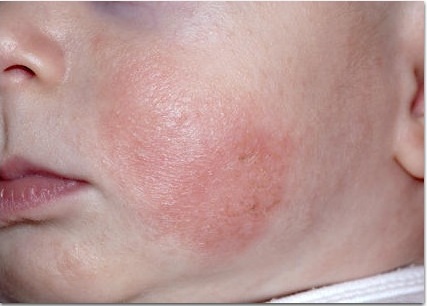
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
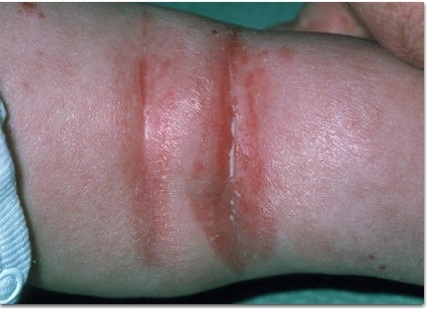
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней («складчатые») и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных.
Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов.
К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды.
Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе.
Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии.
При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения.
Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Автор: Шапкина Ольга Владимировна
Источник


