Как лечат атопический дерматит в европе
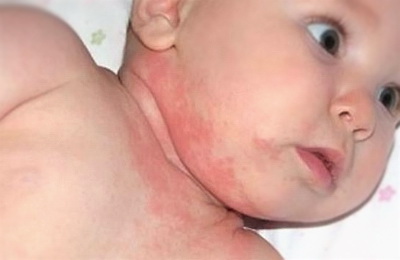
Атопический дерматит (или нейродермит) — одно из наиболее распространенных кожных заболеваний. Это воспалительное поражение кожи аллергической природы, которое вызывает множество различных факторов — аллергенов, поступающих в организм с пищей, контактным путем (при соприкосновении с кожей) или при вдыхании. Основные проявления — кожные высыпания, чаще всего в местах крупных складок, лица, шеи и главное – зуд. Начинаясь, как правило, в детском возрасте, заболевание принимает хронический характер и протекает с периодами обострений.
С момента открытия заболевание имело более ста обозначений, пока в 1923 году Coca и Cooke не предложили термин «atopia» (с греч. — странность, необычность) для определения состояния гиперчувствительности при поллинозе, астме, “атопической экземе”, которая позже в 1933 году была переименована Wize и Sulzberger в «атопический дерматит». С тех пор это название является общепринятым.
Атопический дерматит – мультифакторное воспалительное заболевание кожи. На его развитие влияют наследственность, нарушения в работе иммунной системы и неблагоприятная окружающая среда.
Причины возникновения заболевания
Первичное появление симптомов заболевания происходит под влиянием различных внешних и внутренних факторов, преимущественно у детей первых лет жизни. Атопический дерматит может рецидивировать, что часто приводит к психологическим проблемам в процессе становления личности и снижению качества жизни во взрослом возрасте.
Одна из главных причин развития атопического дерматита — генетическая предрасположенность. Доказано, что в развитии аллергических заболеваний могут участвовать более 20 генов.
Согласно исследованиям, атопический дерматит развивается у 80% детей, родители которых страдают этим заболеванием. Более 50% детей наследуют эту болезнь, если болен только один родитель. При этом, если атопический дерматит диагностирован у матери, риск повышается в 1,5 раза.
Стадии развития заболевания
Чаще всего атопический дерматит проявляется в детском возрасте и имеет различные стадии течения, симптомы могут различаться в зависимости от возраста.
Единой общепринятой классификации атопического дерматита не существует, но есть рабочая версия, согласно которой выделяются 4 стадии заболевания.
Начальная стадия. Как правило, развивается у детей с повышенной ранимостью кожи и слизистых, неустойчивостью водно-солевого обмена, склонностью к аллергическим реакциям и снижением сопротивляемости к различным инфекциям. Отличительные симптомы стадии: гиперемия, отечность и шелушение кожи на щеках. При своевременной и правильной терапии излечивается полностью. Симптомы не проходят самостоятельно, при неправильном и несвоевременном лечении возможно обострение симптомов или переход заболевания в более тяжелую стадию.
Стадия выраженных кожных изменений, или стадия прогрессирования. Практически всегда включает две фазы: острую и хроническую.
Стадия ремиссии. Исчезновение или значительное сокращение симптомов. Длительность стадии – от нескольких недель до 5-7 лет. В сложных случаях заболевание протекает без ремиссии и сохраняется всю жизнь.
Стадия клинического выздоровления. По данным клинической диагностики проявления заболевания отсутствуют в течение 3-7 лет и более.
Формы атопического дерматита
Для каждой формы характерно наличие зуда разной интенсивности.
Младенческая форма (с рождения до 2 лет). На коже появляются покраснения и маленькие пузырьки, из которых при нажатии выделяется кровянистая жидкость. Жидкость, высыхая, превращается в желтовато-коричневые корочки. Зуд усиливается по ночам. Вследствие расчесов появляются следы и трещины на коже. Симптомы чаще всего проявляются на лице, могут быть на руках и ногах (в локтевых и подколенных сгибах), ягодицах.
Детская форма (3-7 лет). На коже появляются краснота, отек, корочки, нарушается целостность кожных покровов, кожа становится толще, сильнее проявляется кожный рисунок. Образуются узелки, бляшки и эрозии. Трещины на ладонях, пальцах и стопах причиняют сильную боль.
Подростковая форма (8 лет и старше). На коже появляются красные бляшки с расплывчатыми краями, выраженная сухость кожи, множество зудящих трещин. Наиболее часто заболевание локализуется на сгибательных поверхностях рук и ног, запястьях, тыльной поверхности стоп и ладоней.
Распространенность атопического дерматита
Ограниченный. Заболевание проявляется только в области шеи, запястья, локтевых и подколенных сгибов, ладоней и тыльной стороны стоп. Остальная поверхность кожи остается без изменений. Зуд умеренный.
Распространенный. Заболевание занимает более 5% поверхности тела. Высыпания распространяются на конечности, грудь и спину. Остальные кожные покровы приобретают землистый оттенок. Зуд становится интенсивнее.
Диффузный. Поражается вся поверхность кожи. Зуд выраженный и интенсивный.
Тяжесть течения
Оценивается на основе интенсивности кожных высыпаний, распространенности процесса, размеров лимфатических узлов и др.
Легкое течение. Отличается легкой гиперемией, выделением жидкости (экссудацией), шелушением, единичными высыпаниями, слабым зудом. Обострения происходят 1-2 раза в год.
Течение средней тяжести. Усиливается выделение жидкости, появляются множественные очаги поражения. Зуд становится более интенсивным. Обострения происходят 3-4 раза в год.
Тяжелое течение. Появляются множественные обширные очаги поражения, глубокие трещины, эрозии. Зуд усиливается, становится непроходящим.
Симптоматика
Клинические проявления характеризуются эритематозными, экссудативными и лихенойдными высыпаниями, которые сопровождаются интенсивным зудом. Атопический дерматит часто связан с аномалиями барьерной функции кожи, сенсибилизацией к аллергенам и рецидивирующими кожными инфекциями. Дисбактериоз микробиоты кожи также может играть ключевую роль в развитии атопического дерматита. Научно доказано, что атопический дерматит является кожным симптомом системного расстройства и часто проявляется, как первый шаг в так называемом «атопическом марше», который вызывает бронхиальную астму, пищевую аллергию и аллергический ринит.
Основные симптомы атопического дерматита
- ихтиоз, ксероз, сухая кожа
- гиперлинеарность ладоней
- потемнение кожи глазниц
- признак Гертога (недостаток или отсутствие волос с наружной части бровей)
- складка Денье-Моргана (продольная складка нижнего века)
- стойкий белый дермографизм
- белый лишай, волосяной лишай
- фолликулярный кератоз
- складки на передней поверхности шеи
Дополнительные симптомы:
- бледность лица
- низкая граница роста волос
- замедленная реакция на ацетилхолин
- линейные борозды на кончиках пальцев
- кератоконус или катаракта
Как диагностировать атопический дерматит?
Диагностика атопического дерматита начинается с обязательного посещения врача дерматолога-аллерголога. В расширенную аллергодиагностику входят лабораторные анализы крови на аллергены, диагностика пищевой непереносимости, молекулярная диагностика, а также прик-тесты.
Молекулярная диагностика — самый современный метод, позволяющий максимально точно и быстро выявить причинно-значимые факторы заболевания даже в самых сложных случаях, когда остальные виды анализов оказываются неинформативными.
Основные критерии диагностики:
- Зуд кожи
- Высыпания на коже: у детей до 2 лет – на лице и на сгибах локтей и коленей, у детей старшего возраста и взрослых – утолщение кожи, усиление рисунка, пигментация и расчёсы в области сгибов конечностей
- Хроническое течение с возможностью рецидивов
- Наличие атопических заболеваний в семейном анамнезе
- Заболевание впервые появилось в возрасте до 2 лет
Дополнительные показатели:
- Сезонность обострений (прогрессирование осенью и зимой, регрессирование летом)
- Обострение заболевания при наличии провоцирующих факторов (аллергены, пищевые продукты, стресс и т.д.)
- Повышение общего и специфических IgE в крови
- Повышение уровня эозинофилов (подвид гранулоцитарных лейкоцитов) в крови
- Гиперлинеарность ладоней (повышенное количество складок) и подошв
- Фолликулярный гиперкератоз («гусиная кожа») на плечах, предплечьях, локтях
- Появление зуда при повышенном потоотделении
- Сухость кожи (ксероз)
- Белый дермографизм
- Склонность к кожным инфекциям
- Локализация патологического процесса на кистях и стопах
- Экзема сосков
- Рецидивирующие конъюнктивиты
- Гиперпигментация кожи в области вокруг глаз
- Складки на передней поверхности шеи
- Симптом Дэнье-Моргана
- Хейлит (воспаление красной каймы и слизистой оболочки губ)
Для установления диагноза необходимо сочетание 3 основных и не менее 3 дополнительных критериев.
Диагностика эффективности терапии
Оценка степени тяжести
- EASI: индекс площади и тяжести экземы (для врача). Оценка распространенности в 4 отдельных областях (голова и шея, туловище, верхние конечности, нижние конечности).
- POEM: опросник выраженности экземы (для пациентов). Пациент сам оценивает выраженность и интенсивность симптомов за последние 7 дней, отвечая на вопросы анкеты.
Оценка качества жизни пациента
- Дерматологический индекс качества жизни (DLQI). Пациент оценивает влияние заболевания на выраженность симптомов, ощущений, повседневную активность, досуг, трудовую/учебную производительность, личные взаимоотношения и лечение в течение короткого промежутка времени (1 неделя)
- Опросник WPAI:SHP. Оценка влияния атопического дерматита на продуктивность в течение последних 7 дней. Как течение заболевания сказывалось на возможности работать и выполнять ежедневные активности.
Осложнения болезни
Атопический дерматит часто осложняется развитием вторичной инфекции (бактериальной, грибковой или вирусной). Самое частое инфекционное осложнение – появление вторичной бактериальной инфекции в виде стрепто- и/или стафилодермии. Пиококковые (гнойные) осложнения проявляются в виде различных форм гнойного поражения кожи: остиофолликулитов, фолликулитов, вульгарного или стрептококкового импетиго, фурункулов.
Различная грибковая инфекция (дерматофиты, дрожжеподобные, плесневые и другие виды грибов) также часто усложняет течение атопического дерматита, негативно влияет на результативность лечения. Наличие грибковой инфекции может изменить симптоматику атопического дерматита: возникают очаги с четкими фестончатыми и приподнятыми краями, часто рецидивирует хейлит, возможны поражения заушных, паховых складок, ногтевого ложа, гениталий.
Пациенты с атопическим дерматитом чаще страдают вирусной инфекцией (вирусом простого герпеса, вирусом папилломы человека). Герпетическая инфекция может провоцировать развитие редкого и тяжелого осложнения – герпетической экземы Капоши. При экземе Капоши появляются распространенные высыпания, сильный зуд, повышается температура, быстро присоединяется гнойная инфекция. В ряде случаев поражается центральная нервная система, глаза, развивается сепсис.
Увеличение лимфатических узлов в шейной, подмышечной, паховой и бедренной областях может быть связано с обострением атопического дерматита. Данное состояние проходит самостоятельно, либо после адекватно проведенного лечения.
Офтальмологические осложнения атопического дерматита — рецидивирующие конъюнктивиты, сопровождающиеся зудом. Хронический конъюнктивит может прогрессировать в эктропион (выворот века) и вызывать слезотечение.
Способы лечения
Эффективное лечение атопического дерматита невозможно без системного подхода, который включает в себя:
- Элиминационные мероприятия: предотвращение контакта с раздражителями, в том числе в продуктах питания, и бытовыми аллергенами.
- Вне зависимости от тяжести течения заболевания при необходимости лечение дополняют антигистаминными препаратами, антибактериальными, противовирусными и антимикотическими средствами.
- Смягчающие и увлажняющие средства для восстановления нарушенной барьерной функции кожи. В настоящее время известно, что добавление смягчающего средства с преобладанием церамидов к стандартной терапии приводит как к клиническому улучшению, так и к уменьшению потери воды через кожу и улучшению целостности рогового слоя. Данные средства рекомендуется использовать в качестве поддерживающей терапии в период ремиссии.
- Топические глюкокортикостероиды являются основой противовоспалительного лечения, показывая высокую эффективность в борьбе с острым и хроническим воспалением кожи при ограниченных поражениях. Из-за опасений по поводу возможных побочных эффектов, связанных с постоянным применением, данные препараты не используются для поддерживающей терапии.
- Ингибиторы кальциневрина абсолютно безопасны при поражении кожи лица и век. Несколько исследований крема пимекролимус выявили, что применение препарата на самых ранних стадиях заболевания приводит к значительному уменьшению потребности в «спасательной» терапии глюкокортикостероидами.
- При среднетяжелом течении актуально использование фототерапии. Она воздействует на воспалительные клетки (нейтрофилы, эозинофилы, макрофаги, клетки Лангерганса) и изменяет выработку цитокинов, также обладает стойким антибактериальным эффектом. Более того, фототерапия лучами УФ-спектра способна оказывать нормализующее влияние на иммунный статус.
- При тяжелом течении атопического дерматита кроме топических средств лечение включает в себя использование системных глюкокортикостеройдов короткими курсами и циклоспорина. В 55% случаев положительный эффект наступает после 6-8 недель использования. Непрерывная терапия не рекомендована более 1-2 лет, потому что циклоспорин обладает потенциальной токсичностью.
- Биологическая терапия в лечении атопического дерматита.
Дупилумаб — первое в мире средство от атопического дерматита на основе моноклональных антител. Это класс препаратов, которые обладают высокой селективностью в отношении ключевых компонентов патологического процесса. Антитела обладают способностью точно связываться с антигеном благодаря специальным антигенсвязывающим участкам, имеющим к нему высокую специфичность. Для лекарств на основе антител это определяет их селективность в отношении конкретной мишени. Новые лекарства действуют там, где предыдущие препараты бессильны. По этой причине они могут быть эффективнее или использоваться в случаях, когда болезнь оказалась резистентной к традиционным препаратам.
Также недавно было выявлено, что омализумаб является наиболее эффективным препаратом в лечении аллергической астмы и аллергического ринита. Таким образом, он может потенциально нейтрализовать действие иммуноглобулина при атопическом дерматите.
Профилактика атопического дерматита
При атопическом дерматите кожный зуд могут спровоцировать даже вполне безобидные факторы, например, одежда и влага. Именно поэтому рекомендуется носить натуральные ткани и избегать интенсивных физических нагрузок. Стиральные порошки, даже в небольших количествах остающиеся на белье и одежде, могут раздражать кожу, поэтому рекомендуется использовать гипоаллергенные стиральные порошки на основе мыла, добавляя повторный цикл полоскания белья. Следует также исключить средства, содержащие отдушки и консерванты, а новые косметические продукты перед употреблением пробовать на небольшом участке кожи.
Необходимо очищать и увлажнять кожу, т.к. при атопическом дерматите из-за нарушений в липидном обмене кожи повышается ее сухость. Нарушение защитной функции может стать причиной развития вторичных бактериальных, вирусных и грибковых инфекций. Именно поэтому кожа при атопическом дерматите требует особого ухода: очищающие средства для душа («мыло без мыла»), а также масла для ванн; после мытья не растирая кожу необходимо сразу нанести увлажняющее средство. Увлажняющие кремы и бальзамы можно наносить несколько раз в день.
Первичная профилактика
Первичная профилактика направлена на предупреждение развития атопического дерматита и должна проводиться еще во время беременности. Известно, что заболевание передается по наследству, и если оно есть у обоих родителей, вероятность заболеть у будущего ребенка 60 – 80%.
Рекомендуется исключить из рациона беременной высокоаллергенные продукты, такие, как шоколад, цитрусовые, мед, орехи и др. С другой стороны, питание должно быть разнообразным, нужно избегать одностороннего углеводного питания. Важно своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации. Рекомендуется ограничить медикаментозную нагрузку, так как многие лекарственные средства могут вызывать аллергию. Исключение перегрузок на работе и профессиональной вредности во время беременности.
Не менее важна профилактика после рождения ребенка, где очень важную роль играет грудное вскармливание, так как грудное молоко максимально адаптировано под потребности новорожденного и не содержит чужеродных белков, на которые может возникать аллергия.
Ребенку с предрасположенностью к атопическому дерматиту медикаментозное лечение должно назначаться только по четко обоснованным показаниям, так как лекарства могут выступать в роли аллергенов, стимулирующих выброс иммуноглобулина.
Вторичная профилактика
Проводится, когда у ребенка диагностирован атопический дерматит и предназначена для снижения количества обострений и улучшения качества жизни.
Обострения атопического дерматита могут вызывать:
- клещи домашней пыли;
- плесень, образующаяся на земле домашних растений и в сырых помещениях;
- компоненты косметических или моющих средств;
- шерсть животных и др.
В этом случае помогут регулярная влажная уборка (в том числе – с использованием моющих пылесосов), частая смена постельного белья, обработка стен с кафельным покрытием противогрибковыми растворами, использование одежды из натуральных тканей (кроме шерсти).
Записаться на прием к дерматологу ЕМС можно по телефону: +7 (495) 933 66 55.
Источник
Что такое атопический дерматит?
«Дерматит» означает воспаление кожи. А под термином «атопический» понимают наследственную предрасположенность к аллергии.
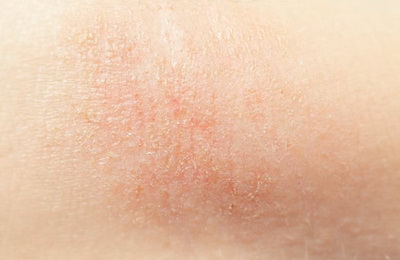 Чаще всего это заболевание впервые проявляется в детском возрасте. У большинства больных к пяти годам атопический дерматит уходит в стойкую ремиссию, но нередко болезнь может продолжаться и у взрослых. Точные причины заболевания не установлены, однако современная медицина считает, что атопический дерматит – мультифакториальное заболевание, в основе которого лежит генетическая предрасположенность к атопическим заболеваниям.
Чаще всего это заболевание впервые проявляется в детском возрасте. У большинства больных к пяти годам атопический дерматит уходит в стойкую ремиссию, но нередко болезнь может продолжаться и у взрослых. Точные причины заболевания не установлены, однако современная медицина считает, что атопический дерматит – мультифакториальное заболевание, в основе которого лежит генетическая предрасположенность к атопическим заболеваниям.
Склонность к атопическом дерматиту может реализоваться, когда в вашей жизни есть провоцирующие факторы:
- психоэмоциональные нагрузки;
- нарушение в работе внутренних органов;
- неблагоприятная окружающая среда.
Замечено, что атопический дерматит чаще обостряется в холодное время года, поэтому, если с наступлением холодов возникают проблемы с кожей, есть повод задуматься о посещении дерматолога.
Основным симптомом атопического дерматита является зуд разной степени интенсивности. Иногда настолько сильный, что может нарушать сон больного. Воспаление и сухость кожи, разнообразные высыпания, часто сопровождающие болезнь, доставляют очень неприятные ощущения.
Различают несколько стадий заболевания:
- Младенческая (возраст до двух лет).

В этот период высыпания, как правило, представляют собой отечные покраснения, шелушение на коже лица, на разгибательных поверхностях рук и ног. При более тяжёлом течении могут появляться пузырьки, мокнутие и корки. В эту стадию, как правило, прослеживается четкая связь с пищевыми раздражителями.
- Детская (от двух до 12 лет).
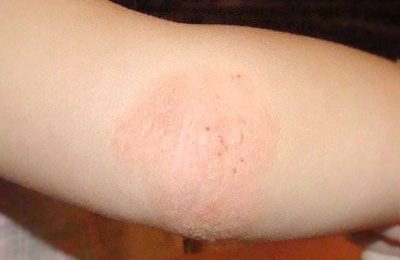
В возрасте от двух лет атопический дерматит проявляется в виде высыпаний на коже локтевых сгибов, подколенных ямок, задней поверхности шеи. Склонность к мокнутию уменьшается, чаще присутствуют узелковые воспалительные элементы, сохраняется повышенная сухость кожи, ее шелушение и раздражение.
- Взрослый (старше 12 лет).
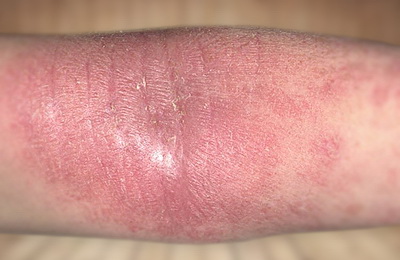
У большинства пациентов к этому возрасту заболевание уходит в стойкую ремиссию (отсутствие проявлений заболевания). При продолжении заболевания во взрослом возрасте на первое место выходит интенсивный кожный зуд. Сохраняется выраженная сухость кожи, шелушение. Высыпания на коже могут быть разнообразными (пузырьки, узелки, очаги покраснения). У большинства пациентов имеется четкая связь обострений с психоэмоциональными факторами.
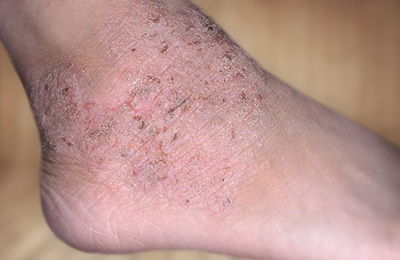
Вышеперечисленные симптомы относятся к периодам обострения атопического дерматита. Во время «затишья» болезнь может проявлять себя только повышенной сухостью кожи.
Рекомендации людям, страдающим атопическим дерматитом
- У тех, кто страдает от атопического дерматита, кожа очень чувствительна к внешним воздействиям. Таким людям не желательны частые водные процедуры, а мыться нужно с применением специальных смягчающих и увлажняющих средств, не пользоваться мочалкой. После мытья воду с поверхности кожи лучше убирать промакивающими движениями, а не привычным вытиранием.
- Смягчающий и увлажняющий крем при атопическом дерматите необходимо использовать ежедневно. В одежде нужно отдавать предпочтение хлопку и избегать контакта кожи с шерстью, синтетическими и грубыми тканями.
- Тем, кто страдает от атопического дерматита, лучше не иметь в доме ковров, а также предметов и мебели, способствующих накоплению пыли. Книги и одежду лучше хранить в закрывающихся шкафах, и регулярно пылесосить. Подушки и одеяла лучше использовать не пуховые, а из синтетических материалов.
- Это заболевание накладывает некоторые ограничения на питание. Особенно в младенчестве. Очень важно, чтобы родители вели пищевой дневник малыша. Он поможет четко проследить связь употребления того или иного продукта с обострением атопического дерматита.
- У многих детей есть повышенная чувствительность к молочному и яичному белку, которая с возрастом исчезает. В дальнейшем значимость пищевой аллергии снижается. У взрослых истинная пищевая аллергия встречается крайне редко.
Однако и взрослые люди с атопическим дерматитом должны избегать продуктов, богатых гистамином или усиливающим его высвобождение в организме:
- ферментированные сыры
- квашеная капуста
- копченые колбасы
- томаты
- сыры
- маринады
- пивные дрожжи
- алкоголь и др.
Кроме того, если пациент замечает ухудшение состояния кожи после употребления какого-то конкретного продукта, то этот продукт также следует исключить из рациона. Во время обострения заболевания требуется более жесткая диета, исключающая всю раздражающую пищу: острое, копченое, пряное, маринады, жирное, сладкое, сдоба, жареное, цитрусовые, мед, орехи, шоколад, алкоголь. Солнце – сильный фактор, влияющий на состояние кожи.
Можно ли при атопическом дерматите загорать?
Можно, но кожу все же следует защищать от избытка ультрафиолета. Например, с помощью кремов с высокой степенью защиты (SPF30+ и выше). Крем наносите на кожу каждые два часа. Кроме того, лучше не проводить на открытом солнце самые «жаркие» часы. Даже людям без кожных проблем рекомендуется загорать или до 11 часов утра или после 16 часов.
Как лечить атопический дерматит?
- Первый шаг при лечении атопического дерматита – выявление и устранение провоцирующих факторов. Одновременно назначаются антигистаминные препараты, устраняющие беспокоящий больного зуд. При выборе препарата настоятельно рекомендуется проконсультироваться с врачом, чтобы он помог не только выбрать лекарство, но и рассчитал дозу, соответствующую возрасту пациента и характеру протекания заболевания.
- Помимо этого, в лечении атопического дерматита применяются местные противовоспалительные средства (кремы, мази), в том числе гормональные. К выбору препарата следует подходить очень осторожно, особенно для грудничков. Консультация врача обязательна. Самолечение может привести к нежелательным результатам. Эта же рекомендация относится и к препаратам для лечения дисбактериоза, что является важным при лечении атопического дерматита.
- Если возникают инфекционные осложнения (нередко связанные с наличием расчесов), то для лечения используются противогрибковые, противовирусные и антибактериальные препараты.
Источник


