Крапивница отек квинке аллергический дерматит

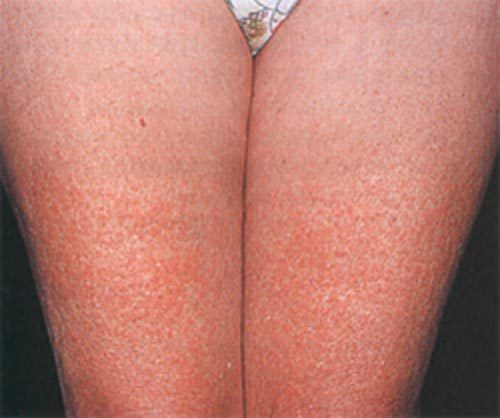
Отек Квинке и крапивница развиваются по одной причине — поражение кожи и прилегающих тканей провоцирует тот или иной аллерген. В первом случае патологический процесс охватывает подкожную клетчатку и вызывает сильную отечность тканей. При крапивнице аллергическая реакция проявляется в верхних слоях кожного покрова — образуются волдыри, болезненные, зудящие и долго заживающие. Крапивница в хронической форме, периодически обостряясь, становится источником неприятных ощущений на месяцы и годы. В случае отека Квинке счет идет на минуты — при отечности шеи жизнь пациента висит на волоске из-за возможной асфиксии (удушья).
Почему возникает отек Квинке
Крапивница с отеком Квинке появляется после попадания в организм аллергенов, вызывающих дегрануляцию тучных клеток. Провоцировать аллергическую реакцию при крапивнице могут и физические факторы (холод, тепло, солнечное излучение, укусы насекомых), а также химические соединения в малых дозах, растворенные в обычной воде. Гораздо чаще крапивницу запускают пищевые аллергены и ингредиенты популярных лекарств.
Отек Квинке по своей сути — осложнение крапивницы, когда патологический процесс охватывает не только верхние слои кожи, но проникает вглубь и захватывает слизистые оболочки, подкожную жировую клетчатку и мышцы. Реже отек Квинке развивается как самостоятельное заболевание.
Более, чем у 25% пациентов с крапивницей ведущую роль в ее развитии и отека Квинке играет наследственный фактор, еще у трети такие явления приобретенные в течение жизни.
При любой клинической разновидности крапивницы существенно повышается проницаемость мелких кровеносных сосудов. Окружающие ткани быстро отекают, а под воздействием избыточного количества гистамина на поверхности кожи образуются крупные волдыри. Аллергическая реакция постепенно захватывает глубокие слои кожи и подкожную клетчатку — так начинается ангионевротический отек.
Клинические проявления
На попадание в организм аллергена кожный покров реагирует очень быстро. Ярко-розовые волдыри возникают буквально в течение одного часа. Если крапивница протекает в острой форме, уже через три-пять часов кожа полностью очищается от высыпаний.
Крапивница нередко протекает на фоне:
- патологий печени;
- болезней пищеварительной системы;
- инфекционных заболеваний;
- глистной инвазии.
Крапивница с отеком Квинке, помимо дерматологических, сопровождается и другими симптомами. Наряду с высыпанием на коже наблюдается повышение температуры тела до 38 градусов, беспокоит головная боль, нарушается сон, возникает ощущение бессилия.
В хронической форме крапивница может затянуться на долгие месяцы с периодическими обострениями. Помимо видимых проявлений крапивницы, периодически беспокоит тошнота и рвота, повышенная нервозность.
Если отек возникает:
- в области горла — голос пострадавшего становится сиплым, дыхание свистящим, нарушается речь;
- в плевре — возникает резкая боль в области грудной клетки, сильная одышка;
- в головном мозге — одна из наиболее опасных вариаций, приводит к нарушению кровообращения, возникновению судорог;
- в пищеварительной системе — беспокоит сильная боль в животе, тошнота и следующая за ней рвота;
- в зоне мочевого пузыря — нарушается его функциональность, процесс мочеиспускания крайне болезненный.
Диагностика
Диагностика отека Квинке на лице и шее особых проблем не вызывает из-за яркой выраженности симптоматики. При обширном поражении эта зона очень сильно отекает. Гортань и пищеварительный тракт чаще поражает не приобретенный, а отек Квинке с наследственным фактором.
Сложнее диагностировать ангионевротический отек, если процесс протекает во внутренних органах. Выполняется дифференциальная диагностика отека Квинке с другими отеками, возникающими на фоне:
- патологий щитовидной железы, в частности, при гипотиреозе;
- нарушения работы печени и почек;
- воспаления соединительной ткани (дерматомиозита);
- заболеваний крови;
- онкологической патологии.
Ангионевротический отек Квинке аллергического происхождения требует сбора анамнеза и выявления наследственной предрасположенности к его возникновению.
Что делать при обнаружении отека Квинке
Крапивница с отеком Квинке способна привести к летальному исходу. При возникновении характерных для него симптомов следует немедленно вызвать скорую помощь.
До приезда врачей пострадавшему следует обеспечить постоянный приток воздуха — открыть окно. Нужно ослабить давление на тело предметов гардероба — расстегнуть ворот рубашки, ремень на брюках. Лучше всего принять расслабленную позу, сидя.
Нужно немедленно ограничить контакт с аллергеном, если известно, что вызвало отек, и пить большое количество жидкости (лучше щелочную — боржоми, нарзан) для его устранения из организма. При отеке Квинке в зоне горла, особенно при стремительном развитии, нужна срочная госпитализация.
В домашней аптечке желательно иметь антигистаминные препараты (например, Диазолин, Фенкарол) и сорбенты (активированный уголь, Энтеросгель).
Отек Квинке во многих случаях развивается в считанные минуты. Для облегчения состояния пьют антигистаминный препарат, который ослабит симптоматику и поможет пострадавшему до приезда бригады врачей скорой помощи.
Если речь идет о пищевом аллергене, принимают сорбенты, но ни в коем случае не промывают желудок из-за риска захлебнуться рвотными массами.
Лечение отека и крапивницы
Основной принцип лечения крапивницы и ангионевротического отека — устранение провоцирующего фактора. После купирования острого состояния, когда жизнь пациента уже находится вне опасности, его переводят в зависимости от вида отека и текущего состояния в то или иное отделение. Если состояние пациента не представляет опасности, это может быть терапевтическое или аллергологическое отделения.
Неотложная помощь
Отек Квинке при крапивнице несет прямую угрозу жизни. При госпитализации в оперативном порядке предпринимаются меры для снятия отечности тканей. Если отек локализуется в зоне горла, проводят интубацию трахеи — для обеспечения функции дыхания в орган вводят эндотрахеальную трубку.
Ни в коем случае не пытайтесь выполнить разрез трахеи больному самостоятельно! Эти манипуляции выполняются только медиками.
В осложненной ситуации, когда отсутствует время и условия для трахеостомии, с целью обеспечения дыхания проводят рассечение гортани (точнее — конической связки между перстневидным и щитовидным хрящами) — коникотомию. При отеке Квинке в органах пищеварения пациента направляют в хирургическое отделение.
Элиминация
В зависимости от аллергена из меню полностью исключают продукты питания — провокаторы. К рискованным продуктам относятся:
- шоколад;
- цитрусовые;
- морепродукты (ракообразные);
- помидоры;
- клубника;
- арахис;
- свинина;
- квашеная капуста;
- ферментированный сыр;
- красное вино.
Это не значит, что следует навсегда отказаться от всех этих продуктов. После идентификации аллергена только его исключают из меню.
Лекарственная терапия
Лечение крапивницы с отеком Квинке проводят с использованием:
- антигистаминных препаратов (Кларитин, Супрастин);
- мочегонных средств (Лазикс);
- глюкокортикостероидов (Преднизолон, Дексазон);
- ингибиторов протеаз (Контрикал).
В индивидуальном порядке пациенту подбирают сорбенты для очистки организма от аллергена. Дополнительно назначаются препараты кальция и витамин С для укрепления нервной системы, поливитаминные комплексы, усиливающие тонус кровеносных сосудов.
При отеке Квинке с доминирующим наследственным фактором индивидуально подбирают лекарственный препарат для восполнения объема недостающего С1-ингибитора.
В случае псевдоаллергического отека Квинке пациенту назначают внутривенное капельное введение изотонического раствора натрия хлорида (например, Контрикал).
Профилактические меры и диета
Главное правило профилактики ангионевротических отеков — любыми способами исключить контактирование с аллергенами. Если это бытовая пыль — следить за чистотой помещений, регулярно проводить влажную уборку. Если пыльца растений — избегать мест его цветения.
Если речь идет о пищевых аллергенах, следует проверять употребляемые продукты на наличие пищевых добавок. Речь идет об:
- усилителях вкуса;
- красителях;
- консервантах.
Пациенты, у которых крапивница и отек Квинке появляются из-за плохой наследственности, должны соблюдать осторожность при проведении любых хирургических вмешательств. На приеме у стоматолога следует обязательно сообщить о проблеме.
Перед любой процедурой, предполагающей хирургическое вмешательство, лечащий врач назначит специальный курс, направленный на профилактику возможного возникновения отека Квинке. Для этой цели пациентам с крапивницей назначают прием транексамовой кислоты или андрогенов. Дополнительные препараты вводятся непосредственно перед самой операцией.
Источник
 öåëîì ìû óæå ðàçîáðàëè îñíîâíûå ìåõàíèçìû (íó êàê ïîëó÷èëîñü :)) àëëåðãèè è ïñåâäîàëëåðãèè. Òåïåðü ïåðåéä¸ì ê ÷àñòíîñòÿì. Ìíîãî âîïðîñîâ áûëî ïî ïîâîäó êðàïèâíèöû, ïîòîìó ïèøó îá ýòîì â ïåðâóþ î÷åðåäü. ×åñòíî, äóìàëà ñäåëàòü îäèí êîðîòåíüêèé ïîñò, íî, íà÷àëà ïèñàòü, ïîäíèìàòü ëèòåðàòóðó è ò.ä., ïîíÿëà, ÷òî ýòà òåìà â îäèí ïîñò íå óìåñòèòñÿ. Ïîòîìó ïîêà îñíîâíîé îáçîð è ïåðâàÿ ÷àñòü ïî òèïàì õðîíè÷åñêîé êðàïèâíèöû (ðåøèëà ðàçîáðàòü êàæäûé òèï îòäåëüíî, òàê êàê ìíå êàæåòñÿ, ÷òî ýòî áóäåò èíòåðåñíî).  êîììåíòàðèÿõ íå ñòåñíÿéòåñü çàäàâàòü âîïðîñû, åñëè êàêèå-òî òåðìèíû âàì áóäóò íåïîíÿòíû.
 ïåðâóþ î÷åðåäü ñòîèò ðàññêàçàòü, ÷òî æå òàêîå êðàïèâíèöà è àíãèîíåâðîòè÷åñêèé îòåê.
Ýòè äâà çàáîëåâàíèÿ èìåþò îáùèé ìåõàíèçì è, ïî ñóòè, àíãèîíåâðîòè÷åñêèé îòåê ÿâëÿåòñÿ òÿæåëîé ôîðìîé êðàïèâíèöû, ïîýòîìó âòîðîå åãî íàçâàíèå — ãèãàíòñêàÿ êðàïèâíèöà (íàçâàíèå îòåê Êâèíêå íà äàííûé ìîìåíò ñ÷èòàåòñÿ óñòàðåâøèì).
Îñíîâíîé ïðîöåññ, ïðîèñõîäÿùèé ïðè ýòèõ çàáîëåâàíèÿõ ýòî îòåê. Ïðè êðàïèâíèöå îòåê ëîêàëèçóåòñÿ â ñîñî÷êîâîì ñëîå äåðìû, òî åñòü äîñòàòî÷íî ïîâåðõíîñòíî. Ïðè àíãèîîòåêå îòåê çàõâàòûâàåò âñþ äåðìó, ïîäêîæíóþ æèðîâóþ êëåò÷àòêó è, â ðåäêèõ ñëó÷àÿ, äàæå ìûøöû. Îòåê âûçûâàåòñÿ ïðîöåññàìè è ìåäèàòîðàìè, êîòîðûå îïèñàíû â ìîåì ïðîøëîì ïîñòå (https://pikabu.ru/story/allergicheskaya_reaktsiya_4075533), â ïåðâóþ î÷åðåäü ãèñòàìèíîì.
Ïî êëàññèôèêàöèè êðàïèâíèöà áûâàåò:
-îñòðàÿ (äëèòñÿ äî 6 íåäåëü)
-õðîíè÷åñêàÿ (áîëåå 6 íåäåëü).
Òàê æå ñðåäè êðàïèâíèö âûäåëÿþò àëëåðãè÷åñêóþ, ïñåâäîàëëåðãè÷åñêóþ è îñîáûå ôîðìû êðàïèâíèöû è àíãèîîòåêà.
Êðàïèâíèöà äîñòàòî÷íî ÷àñòîå âñòðå÷àþùååñÿ çàáîëåâàíèå, õîòÿ òî÷íàÿ ðàñïðîñòðàíåííîñòü èçó÷åíà íåäîñòàòî÷íî. Ïî èìåþùèìñÿ äàííûì, â îáùåé ïîïóëÿöèè îíà ñîñòàâëÿåò 0,050,5%, à ñðåäè äåòåé è ïîäðîñòêîâ 2,16,7%. Ïî äàííûì ýïèäåìèîëîãè÷åñêèõ èññëåäîâàíèé, âûïîëíåííûõ â ÑØÀ, õîòÿ áû îäèí ðàç íà ïðîòÿæåíèè æèçíè êðàïèâíèöà íàáëþäàåòñÿ ó 1525% íàñåëåíèÿ. Ó 49% ïàöèåíòîâ êðàïèâíèöà ñî÷åòàåòñÿ ñ îòåêîì Êâèíêå. Ïðè÷åì 40% áîëüíûõ èìåþò èçîëèðîâàííóþ êðàïèâíèöó, à 11% ïàöèåíòîâ èçîëèðîâàííûé îòåê Êâèíêå. Ó 75% ïàöèåíòîâ íàáëþäàåòñÿ îñòðàÿ, à ó 25% õðîíè÷åñêàÿ êðàïèâíèöà.
Îñòðàÿ êðàïèâíèöà
Îñòðàÿ êðàïèâíèöà ÷àùå âñåãî áûâàåò àëëåðãè÷åñêîé èëè ïñåâäîàëëåðãè÷åñêîé. Ýòîé ôîðìîé ÷àùå ñòðàäàþò äåòè è ïîäðîñòêè.
Àëëåðãè÷åñêàÿ ôîðìà õàðàêòåðèçóåòñÿ èìåííî IgE-çàâèñèìûì ìåõàíèçìîì ðàçâèòèÿ, êîòîðûé îïèñàí â ïðåäûäóùåì ïîñòå. Äëÿ åå ðàçâèòèÿ õàðàêòåðíî íàëè÷èå îïðåäåëåííîãî àëëåðãåíà, êîòîðûé ïàöèåíòû â áîëüøèíñòâå ñëó÷àåâ îïðåäåëÿþò ñàìè è, â äàëüíåéøåì, âðà÷ ìîæåò ïîäòâåðäèòü ýòî ëàáîðàòîðíî. Äëÿ âîçíèêíîâåíèÿ àëëåðãè÷åñêîé ôîðìû íå âàæíî êîëè÷åñòâî àëëåðãåíà, ïîïàâøåãî â îðãàíèçì, äîñòàòî÷íî áóêâàëüíî îäíîé ìîëåêóëû. Ñàìûìè ðàñïðîñòðàíåííûìè àëëåðãåíàìè â ýòîì ñëó÷àå ÿâëÿþòñÿ ïðîäóêòû (îðåõè, ÿéöà, ðûáà, ìîðåïðîäóêòû, áåëîê êîðîâüåãî ìîëîêà) èëè ìåäèêàìåíòû (ïåíèöèëëèíû, öåôàëîñïîðèíû è äð.). Ó äåòåé îñòðàÿ êðàïèâíèöà ìîæåò áûòü ñâÿçàíà ñ âèðóñíîé èíôåêöèåé.
Ïñåâäîàëëåðãè÷åñêàÿ ôîðìà èëè ëîæíàÿ àëëåðãèÿ, ïîëó÷èëà ñâîå íàçâàíèå â ñâÿçè ñ òåì, ÷òî ïî ÷åòêîé ñâÿçè ðàçâèòèÿ ðåàêöèè ñ âîçäåéñòâèåì ïðè÷èííîãî ôàêòîðà è êëèíè÷åñêèì ñèìïòîìàì îíè î÷åíü ïîõîæè íà èñòèííóþ àëëåðãèþ, íî îòëè÷àþòñÿ îò ïîñëåäíåé ìåõàíèçìàìè ðàçâèòèÿ. Ïðèíöèïèàëüíûì îòëè÷èåì ìåõàíèçìà ðàçâèòèÿ ðåàêöèè ïðè ïñåâäîàëëåðãèè ÿâëÿåòñÿ îòñóòñòâèå èììóíîëîãè÷åñêîé ñòàäèè, ò.å. â åå ôîðìèðîâàíèè íå ïðèíèìàþò ó÷àñòèå àëëåðãè÷åñêèå àíòèòåëà èëè ñåíñèáèëèçèðîâàííûå ëèìôîöèòû, ïîýòîìó ìíîãèå àëëåðãè÷åñêèå òåñòû áûâàþò îòðèöàòåëüíûìè (î ìåõàíèçìàõ ìîæíî ïî÷èòàòü òóò https://pikabu.ru/story/psevdoallergicheskie_reaktsii_4120097).
Ñ îñòðîé êðàïèâíèöåé â öåëîì âñ¸ äîñòàòî÷íî ïðîñòî è ïîíÿòíî. Ïðè ïîìîùè ìåäèêàìåíòîâ êóïèðóåì ñèìïòîìû, âûÿâëÿåì àëëåðãåí, ëèáî ïåðåñòàåì êóøàòü ïðîäóêòû-ãèñòàìèíîëèáåðàòîðû â áîëüøèõ êîëè÷åñòâàõ è áîëüøå îíà ïàöèåíòà íå áåñïîêîèò. Íî, èìåííî îñòðûé àíãèîíåâðîòè÷åñêèé îòåê àëëåðãè÷åñêîé ïðèðîäû ìîæåò íåñòè ñìåðòåëüíóþ óãðîçó, îñîáåííî ïðè èñòèííûé àëëåðãèè ê êàêîìó-ëèáî ïèùåâîìó ïðîäóêòó, òàê êàê ñóùåñòâóåò ðèñê îòåêà ãîðòàíè, ðàçâèâàþùåãîñÿ ñêîðîòå÷íî. Òåì áîëåå ñòîèò ó÷èòûâàòü òî, ÷òî ïðè êàæäîì ïîñëåäóþùåì óïîòðåáëåíèè â ïèùó àëëåðãåííîãî ïðîäóêòà ðåàêöèÿ ìîæåò óñèëèâàòüñÿ âïëîòü äî àíàôèëàêòè÷åñêîãî øîêà.
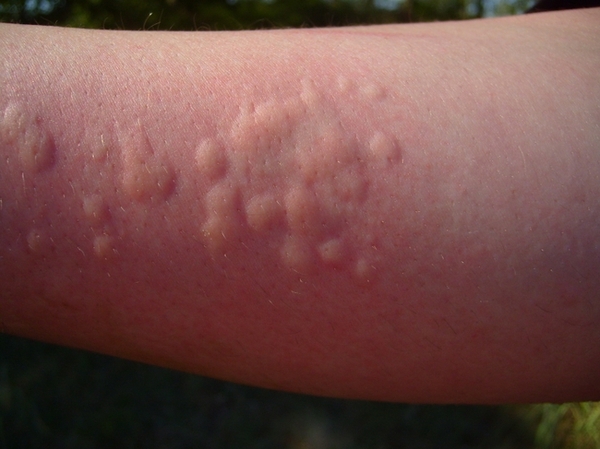
Õðîíè÷åñêàÿ êðàïèâíèöà (ÕÊ)
Òóò âñ¸ íàìíîãî ñëîæíåå. Ó ïîäàâëÿþùåãî áîëüøèíñòâà áîëüíûõ õðîíè÷åñêîé êðàïèâíèöåé ïðè÷èíà çàáîëåâàíèÿ òàê è îñòàåòñÿ íåèçâåñòíîé, ò. å. êðàïèâíèöà ÿâëÿåòñÿ èäèîïàòè÷åñêîé. Ïî ïîâîäó õðîíè÷åñêîé êðàïèâíèöû ïåðèîäè÷åñêè ñîáèðàþòñÿ ìèðîâûå êîíãðåññû äëÿ îïðåäåëåíèÿ ìåõàíèçìîâ, òàêòèêè îáñëåäîâàíèÿ è ëå÷åíèÿ, îáìåíà îïûòîì. Ïðîñòî çàäóìàéòåñü îá ýòîì, êîãäà áóäåòå «ïûòàòü» ñâîåãî âðà÷à ïî ïîâîäó âûÿâëåíèÿ ïðè÷èíû ñâîåé êðàïèâíèöû, ÷òî ìèðîâûå êîíãðåññû íå ìîãóò äî ñèõ ïîð ïðèéòè ê îáùåìó ìíåíèþ ïî ïîâîäó âîçìîæíûõ ïðè÷èí, êîòîðûå åå çàïóñêàþò.
Òåïåðü ïåðåéäåì ê ñóõèì ôàêòàì (ïðèâîæó äàííûå ïîñëåäíåãî êîíãðåññà ïî ÕÊ çà 2015ã).
Ïåðâîå, ÷òî äîëæåí ñäåëàòü âðà÷, äëÿ îïðåäåëåíèÿ äàëüíåéøåé òàêòèêè âåäåíèÿ ïàöèåíòà ñ ÕÊ ýòî îïðåäåëèòü òèï êðàïèâíèöû ó êîíêðåòíîãî ïàöèåíòà ïî äàííûì àíàìíåçà è õàðàêòåðà âûñûïàíèé è ñîïóòñòâóþùèõ ñèìïòîìîâ. Äëÿ ýòîãî ïðèâåäó êëàññèôèêàöèþ ÕÊ.
Õðîíè÷åñêàÿ êðàïèâíèöà äåëèòñÿ íà:
1. Èíäóöèðóåìóþ (âûçâàííóþ îïðåäåëåííûìè òðèããåðàìè):
Ôèçè÷åñêàÿ êðàïèâíèöà:
-ñèìïòîìàòè÷åñêèé äåðìîãðàôèçì èëè äåðìîãðàôè÷åñêàÿ êðàïèâíèöà
-èíäóöèðóåìàÿ õîëîäîì èëè õîëîäîâàÿ êîíòàêòíàÿ êðàïèâíèöà
-êðàïèâíèöà îò äàâëåíèÿ èëè çàìåäëåííàÿ êðàïèâíèöà îò äàâëåíèÿ
-ñîëíå÷íàÿ êðàïèâíèöà
-èíäóöèðóåìàÿ òåïëîì èëè òåïëîâàÿ êîíòàêòíàÿ êðàïèâíèöà
-âèáðàöèîííûé àíãèîîòåê
Õîëèíåðãè÷åñêàÿ êðàïèâíèöà
Êîíòàêòíàÿ êðàïèâíèöà
Àêâàãåííàÿ êðàïèâíèöà
2. Àóòîèìóííóþ êðàïèâíèöó
3. Õðîíè÷åñêóþ ñïîíòàííóþ (èäèîïàòè÷åñêóþ) êðàïèâíèöó
Ðàçáåðåì êàæäûé âèä îòäåëüíî.
Ñèìïòîìàòè÷åñêèé äåðìîãðàôèçì èëè äåðìîãðàôè÷åñêàÿ êðàïèâíèöà — ýòî íàèáîëåå ÷àñòî âñòðå÷àþùàÿñÿ ôîðìà ôèçè÷åñêîé êðàïèâíèöû. Äàííîå êîæíîå çàáîëåâàíèå âñòðå÷àåòñÿ ó 2-5% íàñåëåíèÿ çåìëè. Áîëüøèíñòâî áîëüíûõ äàííîé ôîðìîé êðàïèâíèöû íå èñïûòûâàþò çíà÷èòåëüíûõ ôèçè÷åñêèõ íåóäîáñòâ.  îòëè÷èå îò îáû÷íîé è õîëèíåðãè÷åñêîé êðàïèâíèöû, ïðè óðòèêàðíîì äåðìîãðàôèçìå íå âîçíèêàåò ñèëüíîãî çóäà. Ýòîò ñèìïòîì ëèáî âûðàæåí ñëàáî, ëèáî íå âîçíèêàåò ñîâñåì. Èç âñåõ ìíîãî÷èñëåííûõ ôîðì õðîíè÷åñêè ïðîòåêàþùåé êðàïèâíèöû íà äîëþ óðòèêàðíîãî äåðìîãðàôèçìà ïðèõîäèòñÿ ïðèìåðíî 7-13%.
Óðòèêàðíàÿ ñûïü, ÿâëÿþùàÿñÿ õàðàêòåðíûì ñèìïòîìîì äåðìàòîãðàôè÷åñêîé êðàïèâíèöû, ìîæåò áûòü âûçâàíà ðàçëè÷íûìè âîçäåéñòâèÿìè íà êîæó. ×àùå âñåãî, ïðè÷èíû ïîÿâëåíèÿ ñûïè ïðè óðòèêàðíîì äåðìîãðàôèçìå îáóñëîâëåíû ìåõàíè÷åñêèìè ñòèìóëàìè äàâëåíèåì, ðàñ÷åñàìè, óêóñàìè íàñåêîìûõ, óêîëàìè è ïð.
Íóæíî ñêàçàòü, ÷òî ïðè÷èíû, âûçûâàþùèå äåðìîãðàôè÷åñêóþ êðàïèâíèöó, äî êîíöà íåÿñíû. Òåì íå ìåíåå, ñóùåñòâóåò ìíåíèå, ÷òî ñêëîííîñòü ê óðòèêàðíîìó äåðìîãðàôèçìó îïðåäåëÿåòñÿ:
-íàñëåäñòâåííîé ïðåäðàñïîëîæåííîñòüþ
-îñîáîé ÷óâñòâèòåëüíîñòüþ êîæè
-äèñáèîçîì êèøå÷íèêà è ïàðàçèòè÷åñêèìè èíâàçèÿìè ëÿìáëèîçîì, îïèñòîðõîçîì è ïð.
-áîëåçíÿìè âíóòðåííèõ îðãàíîâ è ñîñòîÿíèåì êðîâåíîñíûõ ñîñóäîâ
-ýìîöèîíàëüíûå ñòðåññû ìîãóò ñïðîâîöèðîâàòü ðåöèäèâ äåðìîãðàôè÷åñêîé êðàïèâíèöû, îñîáåííî çàòÿæíûå
Ñèìïòîìû óðòèêàðíîãî äåðìîãðàôèçìà ìîæíî âûçâàòü èñêóññòâåííî, åñëè ïðîâåñòè ïî êîæå, ê ïðèìåðó, íîãòåì. Ó çäîðîâîãî ÷åëîâåêà ïðè òàêîì âîçäåéñòâèè íà êîæå ñíà÷àëà îáðàçóåòñÿ áåëàÿ ïîëîñêà, êîòîðàÿ ÷åðåç íåñêîëüêî ìèíóò ïîêðàñíååò è ñî âðåìåíåì íà ìåñòå äàâëåíèÿ ìîæåò îáðàçîâàòüñÿ íåáîëüøàÿ îïóõîëü, êîòîðàÿ áûñòðî ïðîõîäèò.
Ó áîëüíîãî äåðìîãðàôè÷åñêîé êðàïèâíèöåé íà ìåñòå ìåõàíè÷åñêîãî âîçäåéñòâèÿ îáðàçóåòñÿ óðòèêàðíûé ýëåìåíò (âîëäûðü), êîòîðûé äåðæèòñÿ äîñòàòî÷íî äîëãî. Äèàãíîñòèêà äàííîãî òèïà äîñòàòî÷íî ïðîñòà âðà÷ ïðîâîäèò ïî êîæå ïàöèåíòà øïàòåëåì è íàáëþäàåò çà ðåàêöèåé.
L 50.3 — ýòî êîä äåðìîãðàôè÷åñêîé êðàïèâíèöû ïî ÌÊÁ-10 (ìåæäóíàðîäíàÿ êëàññèôèêàöèÿ áîëåçíåé 10ãî ïåðåñìîòðà)

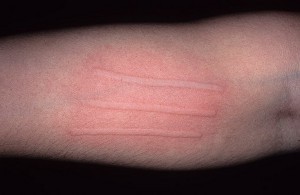

Èíäóöèðóåìàÿ õîëîäîì èëè õîëîäîâàÿ êîíòàêòíàÿ êðàïèâíèöà — õàðàêòåðèçóåòñÿ áûñòðûì ïîÿâëåíèåì âîëäûðåé è/èëè îòåêà Êâèíêå â ðåçóëüòàòå âîçäåéñòâèÿ õîëîäà (òî÷íåå, âíåçàïíîãî ïàäåíèÿ òåìïåðàòóðû, íàïðèìåð, ïîñëå êîíòàêòà ñ õîëîäíîé âîäîé, äîæäåì, ñíåãîì, ïðèåìà õîëîäíûõ íàïèòêîâ/ïðîäóêòîâ è ò. ï.) ó ÷óâñòâèòåëüíûõ ëèö. Ñ ìîìåíòà îïèñàíèÿ õîëîäîâîé êðàïèâíèöû, ñäåëàííîãî âïåðâûå â 1864 ã. Bourdon, äî ñèõ ïîð íåò òî÷íûõ îáúÿñíåíèé ýòîìó ôåíîìåíó. Òàê æå ó÷åíûå âûäåëÿþò äâà îñíîâíûõ òèïà õîëîäîâîé êðàïèâíèöû:
1. ïðèîáðåòåííóþ ïåðâè÷íóþ (ñèíîíèì õîëîäîâàÿ êîíòàêòíàÿ êðàïèâíèöà) è âòîðè÷íóþ;
2. íàñëåäñòâåííóþ (ñåìåéíóþ) õîëîäîâóþ êðàïèâíèöó.
Êðîìå òîãî, îïèñàíî 9 ðàçëè÷íûõ ïîäòèïîâ ïðèîáðåòåííîé õîëîäîâîé êðàïèâíèöû: â âèäå íåìåäëåííîé è çàìåäëåííîé ðåàêöèé; ëîêàëèçîâàííîé õîëîäîâîé êðàïèâíèöû, à òàêæå ãåíåðàëèçîâàííûõ (ñèñòåìíûõ) ïðîÿâëåíèé è ò. ï.
Ìåòîäîì äèàãíîñòèêè õîëîäîâîé êðàïèâíèöû ÿâëÿåòñÿ õîëîäîâîé ïðîâîêàöèîííûé òåñò. Òåõíèêà åãî ïðîâåäåíèÿ: ïðèëîæèòü êóáèê ëüäà ê ïðåäïëå÷üþ íà 4 ìèí, îöåíèòü ýôôåêò ÷åðåç 10 ìèí ïî ïîÿâëåíèþ ðåàêöèè êîæè â âèäå âîëäûðÿ èëè îòåêà. Ïî ðåçóëüòàòàì ýòîãî òåñòà õîëîäîâóþ êðàïèâíèöó òàê æå ìîæíî ðàçäåëèòü íà òèïû — åñëè ïðîáà ïîëîæèòåëüíàÿ, òî ýòî ïåðâè÷íàÿ èëè âòîðè÷íàÿ õîëîäîâàÿ êðàïèâíèöà â çàâèñèìîñòè îò ýòèîëîãèè; åñëè ïðîáà àòèïè÷íàÿ (çàìåäëåííàÿ èëè ðåàêöèÿ âîçíèêëà â äðóãîì ìåñòå) èëè îòðèöàòåëüíàÿ ïðè íàëè÷èè ó áîëüíîãî êëèíè÷åñêèõ ñèìïòîìîâ ýòî àòèïè÷íàÿ ïðèîáðåòåííàÿ êðàïèâíèöà.
×àùå âñåãî ó áîëüíûõ âñòðå÷àåòñÿ ïåðâè÷íàÿ èëè èäèîïàòè÷åñêàÿ ïðèîáðåòåííàÿ õîëîäîâàÿ êðàïèâíèöà.
Íàñëåäñòâåííóþ ôîðìó õîëîäîâîé êðàïèâíèöû äèàãíîñòèðóþò óæå ó äåòåé â ðàííåì âîçðàñòå (âñòðå÷àåòñÿ êðàéíå ðåäêî). Íàñëåäñòâåííàÿ õîëîäîâàÿ êðàïèâíèöà. (èëè ñåìåéíûé õîëîäîâîé àóòîâîñïàëèòåëüíûé ñèíäðîì) ÿâëÿåòñÿ îäíèì èç âàðèàíòîâ òàê íàçûâàåìîãî êðèîïèðèíàññîöèèðîâàííîãî ïåðèîäè÷åñêîãî ñèíäðîìà (Cryopyrin Assotiated Periodic Syndromes CAPS), ê êîòîðîìó îòíîñÿò òàêæå ñèíäðîì ÌàéêëàÓýëñà è õðîíè÷åñêèé ìëàäåí÷åñêèé íåðâíî-êîæíî-àðòèêóëÿðíûé ñèíäðîì/ìëàäåí÷åñêîå ìóëüòèñèñòåìíîå âîñïàëèòåëüíîå çàáîëåâàíèå (Chronic Infantile Onset Neurologic Cutneous Articular/Neonatal Onset Multisystem Inflammatory Disease CINCA/NOMID).  2009 ã. àìåðèêàíñêèå ó÷åíûå îïèñàëè íîâîå íàñëåäñòâåííîå çàáîëåâàíèå ñåìåéíóþ àòèïè÷íóþ õîëîäîâóþ êðàïèâíèöó.
Ïðè÷èíû õîëîäîâîé êðàïèâíèöû íå äî êîíöà ÿñåíû. Ó áîëüøèíñòâà áîëüíûõ áîëåçíü ÿâëÿåòñÿ èäèîïàòè÷åñêîé.  ëèòåðàòóðå åñòü ñîîáùåíèÿ î âîçìîæíîé ñâÿçè âîçíèêíîâåíèÿ õîëîäîâîé êðàïèâíèöû ñ èíôåêöèÿìè (ñèôèëèñ, èíôåêöèîííûé ìîíîíóêëåîç), çëîêà÷åñòâåííûìè íîâîîáðàçîâàíèÿìè, àóòîèììóííûìè áîëåçíÿìè, ñèñòåìíûì âàñêóëèòîì, ïðèåìîì ëåêàðñòâ è ò. ï.  2004 ã. èñïàíñêèå ïåäèàòðû îïèñàëè êëèíè÷åñêèé ñëó÷àé òÿæåëîé ïåðñèñòèðóþùåé õîëîäîâîé êðàïèâíèöû, âîçíèêøåé ó ðåáåíêà ÷åðåç íåñêîëüêî ìåñÿöåâ ïîñëå ïåðåíåñåííîãî èíôåêöèîííîãî ìîíîíóêëåîçà.
Ïðèîáðåòåííóþ õîëîäîâóþ êðàïèâíèöó ñâÿçûâàþò òàêæå ñ ïåðâè÷íîé èëè âòîðè÷íîé êðèîãëîáóëèíåìèåé, êîòîðóþ îáíàðóæèâàþò ó áîëüíûõ ñ ëèìôîïðîëèôåðàòèâíûìè áîëåçíÿìè, ãåïàòèòîì Ñ. Âòîðè÷íàÿ õîëîäîâàÿ êðàïèâíèöà ìîæåò âñòðå÷àòüñÿ ïðè ñûâîðîòî÷íîé áîëåçíè, ãåìîôèëèè; îïèñàíû ñëó÷àè âîçíèêíîâåíèÿ õîëîäîâîé êðàïèâíèöû ïîñëå ïðèåìà íåêîòîðûõ ëåêàðñòâåííûõ ïðåïàðàòîâ (ñòîëáíÿ÷íàÿ ñûâîðîòêà, îðàëüíûå êîíòðàöåïòèâû, ãðèçåîôóëüâèí, è äð.), à òàêæå óêóñà ïåðåïîí÷àòîêðûëûõ íàñåêîìûõ (îñû, ï÷åëû).
Ó ïàöèåíòîâ õîëîäîâîé êðàïèâíèöåé óæå ÷åðåç íåñêîëüêî ìèíóò ïîñëå êîíòàêòà ñ õîëîäíîé âîäîé/ëåäÿíûì âîçäóõîì ïîÿâëÿþòñÿ ææåíèå, çóä, ýðèòåìà, âîëäûðü è/èëè îòåê êîæè. Êàê ïðàâèëî, ýòè ñèìïòîìû ïîÿâëÿþòñÿ â îñíîâíîì íà ëèöå, ðóêàõ; ÷àñòî äîñòèãàþò ìàêñèìóìà âî âðåìÿ îòîãðåâàíèÿ îõëàæäåííûõ ó÷àñòêîâ òåëà è èñ÷åçàþò â òå÷åíèå 3060 ìèíóò. Èíîãäà õîëîäîâàÿ êðàïèâíèöà ìîæåò ñîïðîâîæäàòüñÿ ïîñòîÿííûìè óðòèêàðíûìè âûñûïàíèÿìè, êîòîðûå ïîÿâëÿþòñÿ îáû÷íî ÷åðåç íåñêîëüêî ìèíóò ïîñëå âîçäåéñòâèÿ õîëîäà, íî ñîõðàíÿþòñÿ â òå÷åíèå íåäåëè è äîëüøå. Åùå îäèí âàðèàíò õîëîäîâîé êðàïèâíèöû âîçíèêíîâåíèå óðòèêàðíûõ âûñûïàíèé â äðóãîì ìåñòå âîêðóã îõëàæäåííîãî ó÷àñòêà êîæè, à íå òàì, ãäå êîæà ïîäâåðãëàñü âîçäåéñòâèþ õîëîäà, òàê íàçûâàåìàÿ ðåôëåêòîðíàÿ õîëîäîâàÿ êðàïèâíèöà. Ó íåêîòîðûõ áîëüíûõ ïîñëå ïðèåìà õîëîäíîé ïèùè èëè íàïèòêîâ ìîãóò âîçíèêíóòü îòåêè ãóá, ÿçûêà è ãëîòêè.
Ó áîëüíûõ ÷àñòî âûÿâëÿþò òàêæå íàðóøåíèÿ ñî ñòîðîíû ñåðäå÷íî-ñîñóäèñòîé è ðåñïèðàòîðíîé ñèñòåì; ìîãóò èìåòü ìåñòî ñèìïòîìû ñî ñòîðîíû æåëóäî÷íî-êèøå÷íîãî òðàêòà (áîëü â æèâîòå, äèàðåÿ).
×åì âûðàæåííåå êëèíè÷åñêèå ñèìïòîìû, òåì òÿæåëåå ïðîòåêàåò õîëîäîâàÿ êðàïèâíèöà. Òÿæåñòü êëèíè÷åñêèõ ïðîÿâëåíèé ÕÊ çàâèñèò îò ïëîùàäè îõëàæäåíèÿ è îõëàæäàþùåãî ôàêòîðà. Òàê, ó î÷åíü ÷óâñòâèòåëüíûõ ê õîëîäó ëèö îõëàæäåíèå çíà÷èòåëüíîé ïîâåðõíîñòè òåëà ìîæåò âûçâàòü àíàôèëàêòîèäíóþ ðåàêöèþ: íàðóøåíèå äûõàíèÿ, òîøíîòó, ðâîòó, ãîëîâîêðóæåíèå, îäûøêó, òàõèêàðäèþ, ñíèæåíèå àðòåðèàëüíîãî äàâëåíèÿ è ò. ï. Îïèñàíû ñëó÷àè ëåòàëüíûõ èñõîäîâ, âûçâàííûõ âîçäåéñòâèåì õîëîäà (íàïðèìåð, ïîñëå ïîãðóæåíèÿ òàêîãî áîëüíîãî â âîäó è ò. ï.).
Ñåìåéíàÿ õîëîäîâàÿ êðàïèâíèöà ïåðåäàåòñÿ ïî àóòîñîìíî-äîìèíàíòíîìó òèïó. Ñèíäðîì ÌàéêëàÓýëñà ãåíåðàëèçîâàííàÿ âîñïàëèòåëüíàÿ ðåàêöèÿ íà õîëîäíûé âîçäóõ/ñûðóþ, âëàæíóþ ïîãîäó õàðàêòåðèçóåòñÿ ïîÿâëåíèåì çóäÿùèõ âûñûïàíèé äèàìåòðîì 0,23 ñì, êîòîðûå ñîõðàíÿþòñÿ 524 ÷; ïîëèàòðòðèòà (ñóñòàâíîé ñèíäðîì ìîæåò áûòü ïðåäñòàâëåí îò êîðîòêèõ ñëó÷àåâ áîëåé â ñóñòàâàõ äî ðåöèäèâîâ àðòðèòà êðóïíûõ ñóñòàâîâ); êîíúþíêòèâèòà; ïîâûøåíèåì òåìïåðàòóðû (íå âñåãäà), ëåéêîöèòîâ è óðîâíÿ Ñ-ðåàêòèâíîãî áåëêà â êðîâè; ïîçæå ó òàêèõ áîëüíûõ ìîæåò ðàçâèòüñÿ ïîðàæåíèå ïî÷åê. Ó íåêîòîðûõ òàêèõ ïàöèåíòîâ ïðîâîêàöèîííàÿ ïðîáà ñî ëüäîì/õîëîäíîé âîäîé ìîæåò áûòü îòðèöàòåëüíàÿ, òîãäà êàê ïîñëå âîçäåéñòâèÿ õîëîäíîãî âîçäóõà ó íèõ ïîÿâëÿþòñÿ âûñûïàíèÿ è çóä êîæè. Âàæíî çàìåòèòü, ÷òî äàæå ëåãêîå âîçäåéñòâèå õîëîäà (ïðîâåòðèâàíèå êîìíàòû) ìîæåò ñïðîâîöèðîâàòü ïðèñòóï. Îáîñòðåíèÿ áîëåçíè ÷àùå âñòðå÷àþòñÿ â õîëîäíîå âðåìÿ ãîäà.
Îïèñàíû ñëó÷àè àíàôèëàêñèè, èíäóöèðîâàííîé ôèçè÷åñêîé íàãðóçêîé, íà õîëîäå (èãðà â ôóòáîë èëè åçäà íà âåëîñèïåäå â çèìíåå âðåìÿ).  òàêèõ ñëó÷àÿõ ó áîëüíûõ íåîáõîäèìî èñêëþ÷èòü õîëèíåðãè÷åñêóþ êðàïèâíèöó, âûçâàííóþ âîçäåéñòâèåì õîëîäîâûõ ôàêòîðîâ (ïðè ýòîì ôèçè÷åñêèå óïðàæíåíèÿ â òåïëîì ïîìåùåíèè íå âûçûâàþò ðåöèäèâà êðàïèâíèöû, à õîëîäîâàÿ ïðîáà îòðèöàòåëüíàÿ).
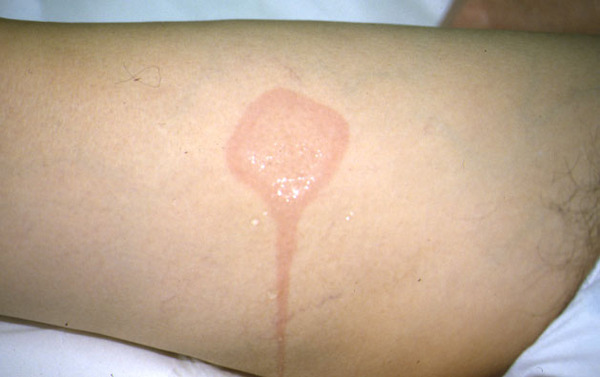
Êëèíè÷åñêèé äèàãíîç õîëîäîâé êðàïèâíèöû ñëåäóåò ïîäòâåðäèòü ïðîâåäåíèåì ïðîâîêàöèîííîé ïðîáû ñî ëüäîì. Äëÿ ýòîãî ëåä ïîìåùàþò â òîíêèé ïîëèýòèëåíîâûé ìåøîê, ÷òîáû ïðåäîòâðàòèòü ïðÿìîé êîíòàêò êîæè ñ âîäîé è èçáåæàòü ïóòàíèöû ñ àêâàãåííîé êðàïèâíèöåé â ñëó÷àå ïîëîæèòåëüíîé ïðîáû. Êóáèê ëüäà ïðèêëàäûâàþò ê ïðåäïëå÷üþ è íàáëþäàþò çà ðåàêöèåé (âðåìÿ îöåíêè ðåàêöèè ÷åðåç 10 ìèí). Ó áîëüíûõ ñ î÷åíü âûñîêîé ÷óâñòâèòåëüíîñòüþ ê õîëîäó ðåàêöèÿ ìîæåò âîçíèêíóòü óæå ÷åðåç 30 ñ, ó äðóãèõ ïðè ïîëîæèòåëüíîì àíàìíåçå áîëåçíè îíà ìîæåò áûòü áîëåå çàìåäëåííîé (íàïðèìåð, îòìå÷àòüñÿ ÷åðåç 20 ìèí). Ïðîáà ñ÷èòàåòñÿ ïîëîæèòåëüíîé, åñëè íà ìåñòå àïïëèêàöèè ëüäà ó áîëüíîãî ïîÿâëÿåòñÿ ïàëüïèðóåìûé è õîðîøî âèäèìûé âîëäûðü, ýðèòåìà, êîòîðûå â áîëüøèíñòâå ñëó÷àåâ ñîïðîâîæäàþòñÿ ææåíèåì è çóäîì êîæè.
Èñïîëüçîâàíèå äðóãèõ ïðîâîêàöèîííûõ òåñòîâ (ïðåáûâàíèå â õîëîäíîé êîìíàòå (4 °C) áåç îäåæäû â òå÷åíèå 1020 ìèí; ìîäèôèöèðîâàííûé õîëîäîâîé òåñò ñ ïîãðóæåíèåì ïðåäïëå÷üÿ â õîëîäíóþ âîäó (4 °Ñ) íà 10 ìèí è ò. ï.) â íàñòîÿùåå âðåìÿ ýêñïåðòû íå ðåêîìåíäóþò èç-çà âûñîêîé âåðîÿòíîñòè ðàçâèòèÿ ó òàêèõ áîëüíûõ ñèñòåìíûõ ïðîÿâëåíèé õîëîäîâîé êðàïèâíèöû. Âìåñòî íèõ ýêñïåðòíàÿ ãðóïïà ïðåäëîæèëà äâóõýòàïíûé ïîäõîä â ïðîâåäåíèè ïðîâîêàöèîííîãî õîëîäîâîãî òåñòà: åñëè ó ïàöèåíòà õîëîäîâàÿ ïðîáà ñî ëüäîì ïîëîæèòåëüíàÿ, ïàöèåíòó îïðåäåëÿþò ïîðîãîâóþ òåìïåðàòóðó, ïðè êîòîðîé ó íåãî âîçíèêàåò êîæíàÿ ðåàêöèÿ. Ñ ýòîé öåëüþ ó÷åíûå ðåêîìåíäóþò èñïîëüçîâàòü òàê íàçûâàåìûé TempTest ýòî óñòðîéñòâî â íàñòîÿùåå âðåìÿ â Ðîññèè íå çàðåãèñòðèðîâàíî è, ñîîòâåòñòâåííî íåäîñòóïíî íàøèì âðà÷àì. Ïðèáîð ïîçâîëÿåò ïðîâåðèòü ðåàêöèþ êîæè íà âîçäåéñòâèå 32 ðàçëè÷íûõ òåìïåðàòóð îäíîâðåìåííî (ìåæäó 435 ± 0,1 °Ñ), ÷òî ïîìîæåò áîëüíîìó â ïîëó÷åíèè âàæíîé èíôîðìàöèè î ïîðîãîâîì ïîêàçàòåëå òåìïåðàòóðû, ïðåäñòàâëÿþùåì ðèñê ðàçâèòèÿ áîëåçíè.
Òàêæå áîëüíûì õîëîäîâîé êðàïíèöåé íàçíà÷àþò îáùèé àíàëèç êðîâè, áèîõèìèþ êðîâè (èññëåäóþò ôóíêöèè ïå÷åíè, ïî÷åê, áåëêîâóþ ôðàêöèþ), îïðåäåëÿþò ðåâìàòîèäíûé ôàêòîð, óðîâíè ñûâîðîòî÷íûõ èììóíîãëîáóëèíîâ, C3, C4, ôèáðèíîãåíà, êðèîïðåöèïèòèíîâ, õîëîäîâûõ àããëþòèíèíîâ, à òàêæå àíòèòåëà ê âèðóñàì ÝïøòåéíàÁàðð, ãåïàòèòà Ñ, Â, õëàìèäèÿì è ò. ï.
Õîëîäîâîé ïðîâîêàöèîííûé òåñò (âàðèàíòû ðåàêöèè)

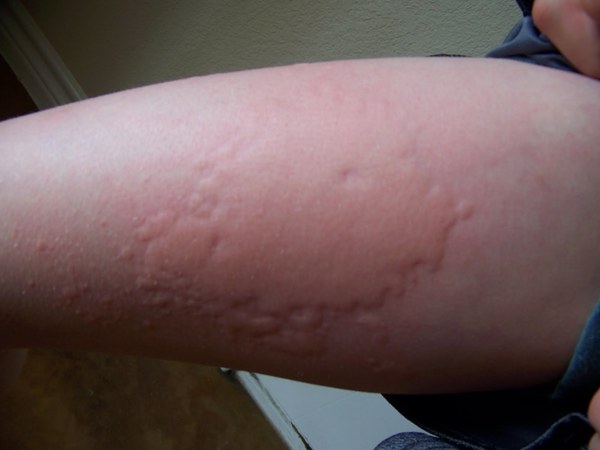
Âàðèàíòû ïðîÿâëåíèÿ õîëîäîâîé êðàïèâíèöû
Источник


