Лечение дерматита на локтевых сгибах
Кожа выполняет защитную функцию, оберегая организм человека от неблагоприятного внешнего воздействия. И чем сильнее это воздействие, тем больше страдает кожный покров. Кроме того, причиной ухудшения его состояния становятся различные заболевания, как системные, так и кожные. Состояние и работа внутренних органов и их систем тоже находит отражение в качестве кожного покрова. Поэтому, шершавая кожа на локтях может оказаться следствием таких причин как:
- дерматологические заболевания;
- грибковые и бактериальные инфекции;
- болезни эндокринной системы;
- нарушения обменных процессов;
- недостаток витаминов и микроэлементов;
- анемия;
- обезвоживание;
- раздражение;
- высокая нагрузка на локтевые сгибы.
Одной из косвенных причин локального огрубения эпидермиса также является неправильный уход за кожей. При нанесении смягчающих кремов и увлажняющих средств, часто уделяется внимание кистям рук и лицу, минуя шею, зону декольте и локтевые сгибы. Между тем, питание необходимо всем участкам тела без исключения.
Дерматит – это обобщённое понятие, представляющее собой раздражение эпидермиса. В основе этого процесса могут лежать различные причины, в зависимости от которых определяется тот или иной вид дерматита, например:
- аллергический – возникает в ответ на контакт с аллергеном;
- контактный – является следствием раздражающего (физического, химического или биологического) воздействия;
- себорейный – имеет грибковую природу;
- атопический – хроническая, наиболее сложная форма.
Безусловно, способ лечения и его прогноз всецело зависят от формы дерматита. Чтобы её определить, необходимо провести ряд лабораторных анализов. Однако внешние признаки и характер течения процесса тоже могут во многом помочь. К примеру, если на одном локте шершавая кожа, а на втором совершенно нормальная, значит, воздействие было направленным, скорее всего внешним, поскольку нарушение внутренних процессов имело бы двустороннее отражение.
Дерматит в области локтевых сгибов, как и на прочих участках тела, характеризуется изменением состояния кожного покрова. На поражённых областях появляются признаки шелушения, возникает зуд, иногда жжение, могут наблюдаться отёчные явления. У подобного рода явлений часто наблюдается цикличность. К примеру, в холодное время года дерматит обостряется, летом же, напротив, почти незаметен. Появляясь в области локтевых сгибов, дерматит обычно имеет следующие признаки:
- сильный зуд и жжение поражённого участка;
- иногда папулы и остающиеся после них рубцы;
- болевые ощущения, некроз;
- красные пятна на теле ;
- шершавая кожа на локтях;
- утолщение эпидермиса;
- синюшность.
Хроническое течение дерматита может приводить к частичной и полной потере чувствительности поражённого участка, в самых тяжёлых случаях даже к атрофии кожи. Во многом степень тяжести данной реакции зависит от наследственной предрасположенности к ней.
Снять подобную реакцию с помощью пилинга и нанесения смягчающих средств нельзя. В данном случае требуется лечение, которое подбирается индивидуально. Первейшим условием его эффективности является устранение раздражающего фактора. Затем пациенту назначается консервативная терапия, включающая в себя применение местных, а при необходимости и системных препаратов.
Ещё одним заболеванием, при котором образуется на локтях шершавая кожа, является псориаз. Эта болезнь на начальном этапе локализуется преимущественно в области локтевых сгибов, коленей, стоп, ладоней, волосистой части головы. Однако в отсутствие лечения недуг может распространиться на большие площади, поразив и другие участки тела.
Помимо наследственной предрасположенности к этой болезни, а также некоторых индивидуальных особенностей организма, псориаз способен возникать по следующим причинам:
- снижение иммунитета;
- использование некоторых медикаментозных препаратов;
- сильный/продолжительный стресс;
- травмирующее воздействие на кожу.
Лечение псориаза в каждом отдельном случае назначается индивидуально. Одни и те же препараты могут оказаться крайне эффективными для одних и совершенно бесполезными для других пациентов. Поэтому принцип лечения зависит от индивидуальной реакции кожи на применяемый препарат. Также важно помнить, что самолечение при псориазе способно привести к осложнению ситуации, особенно это касается применения гормональных препаратов. В этом случае необходимо строго следовать установленной схеме лечения и не прекращать его слишком резко. Также следует знать, что вылечиться от псориаза полностью, к сожалению, нельзя. Болезнь периодически будет давать о себе знать. Но увеличить период ремиссии вполне возможно.
Аллергия на коже (часто в виде аллергического дерматита) возникает только при непосредственном контакте кожи с веществами, способными вызвать аллергическую реакцию. Причины развития аллергии могут быть самыми разнообразными: действие высоких и низких температур, химические вещества, медикаменты, неправильное питание и многое другое.
Конечно, аллергические высыпания могут появиться на любом участке тела человека, но именно руки, чаще всего подвержены вредному воздействию окружающей среды, ведь именно они взаимодействуют с огромным количеством физических, биологических и химических факторов.
Локти же, являются одной из самых уязвимых участков на руках, так как кожа здесь тонкая, часто подвержена сухости и шелушению, а нарушение эпидермиса – это отличные ворота для проникновения различных веществ в более глубокие слои кожи, с последующим развитием патологических процессов, в частности аллергии на коленях и локтях.
Так что за кожей локтей необходим такой же ежедневный уход, как и за кожей лица и кистей. Сухость кожи может развиваться в результате недостаточного увлажнения, неправильного питания, недостатка или избытка витаминов, приема лекарственных средств.
Аллергия на внутренней стороне локтя чаще возникает из-за прямого контакта с аллергеном или общих причин, таких, например, как избыточное потребление сладких продуктов.
Кроме аллергических проявлений, на локтях может развиться атопический дерматит, являющийся наследственным заболеванием и не относящийся к проявлениям аллергии. Этот процесс развивается при выраженной сухости кожи в области локтей или при резких перепадах температуры.
Сыпь и шелушение на коже
В месте контакта с аллергическим агентом, кожный покров краснеет, появляется отек, в большинстве случаев выражен зуд.
Аллергия может протекать с разной степенью тяжести, и соответственно, именно от выраженности клинических проявлений и будет зависеть та или иная тактика лечения.
Фото аллергии на локтях представлены ниже.
Самое первое, что необходимо сделать, это полностью прекратить контакт с аллергеном. Затем следует оценить тяжесть поражения.
При легкой степени аллергии, лечение ограничивается местными препаратами, в виде растворов, крема, мазей и аэрозолей. К ним относятся лекарственные средства, содержащие кортикостероиды (мазь Гидрокортизона и Преднизолона, Латикорд, Локоид, Дермовейт и другие).
При поражениях средней и тяжелой степени необходимо начинать прием антигистаминных препаратов внутрь. Спектр современных препаратов от аллергии очень широк, к ним относятся такие лекарственные средства как, Супрастин, Тавегил, Фенистил, Эриус, Кларитин, Зодак. Ну а самое главное то, что при тяжелых проявлениях аллергии, следует всегда обращаться к врачу.
Нанесение противоаллергических мазей
Главным средством по борьбе с аллергией является грамотная профилактика. В частности, если брать кожные проявления аллергического процесс, то профилактическими мерами будут являться ограничение контакта кожи с факторами, пагубно на нее влияющими. Так, например, если у вас часто возникает аллергия на химические вещества, содержащиеся в жидкостях для мытья посуды, окон, полов, то разумнее всего будет, при осуществлении домашних работ, всегда пользоваться перчатками.
Если вы до конца не поняли, на что же именно, возникает у вас аллергическая реакция, то вам следует посетить дерматолога, а затем аллерголога, который поставит вам кожные пробы с различными антигенами и четко выяснит, что же именно у вас вызывает аллергию. Только эту процедуру необходимо проводить в холодное время года, чтобы не спровоцировать обострение аллергического процесса.
Кроме традиционной медицины, в лечении аллергических процессов, активно используется народная медицина.
К рецептам против аллергии относятся: отвар из чистотела, свежий сок чистотела, отвар из цикория, масло облепихи и др.
Способ приготовления отвара из чистотела: Берется сушеный или свежий чистотел, из расчета 5 грамм на стакан горячей воды. Заваривать на водяной бане в течение 15 – 20 минут. Наилучший способ применения – принятие горячих ванн с отваром.
Способ приготовления отвара из цикория: 1 ложечку измельченной травы заливают 150 – 200 мл горячей воды, дают покипеть 10 – 15 минут, затем процеживают. Применять в качестве примочек или обтираний, можно добавлять в ванну при купании.
Если вы нашли ошибку в тексте, обязательно дайте нам знать об этом. Для этого просто выделите текст с ошибкой и нажмите Shift + Enter или просто нажмите здесь. Большое спасибо!
Спасибо что уведомили нас об ошибке. В ближайшее время мы все исправим и сайт станет еще лучше!
Экзема на локтях – кожное заболевание аутоиммунной природы с локализацией высыпаний в области локтевых сгибов. Точные причины его возникновения до сих пор неизвестны. Но ведущая роль, по мнению врачей, принадлежит различным экзогенным и эндогенным факторам, провоцирующим нарушения в иммунной системе.
Для развития экземы в иммунной системе должны произойти определенные сдвиги. Этому способствуют различные факторы:
- стрессы;
- переутомления;
- частые или хронические заболевания;
- наследственная предрасположенность;
- склонность к аллергическим реакциям;
- гормональные сбои;
- отравления и др.
На фоне изменения иммунных реакций экзема на локте возникает вследствие воздействия различных раздражителей:
- аллергических факторов;
- токсических веществ;
- инфекционных агентов;
- некоторых лекарств;
- повреждений и ожогов кожи;
- ультрафиолетовых облучений;
- ношения синтетической одежды;
- использования некачественной косметики и др.
В экзематозном процессе можно выделить две стадии: сухую и влажную.
Начальная стадия экземы характеризуется появлением красных отечных пятен на локтях, на фоне которых в первые двое суток возникают папулы и везикулы. Пузырьки заполнены серозным содержимым и после вскрытия образуют мокнущую поверхность. Со временем она подсыхает, формируя корочки. Параллельно с этим появляются новые пузырьки.
На данном этапе при осмотре можно увидеть папулы, везикулы, корочки и трещинки на красной отечной коже. Описанная картина носит название ложного полиморфизма и является отличительной чертой рассматриваемого заболевания. Как это выглядит, можно увидеть на фото.
Весь процесс сопровождается зудом и болезненностью. При этом надо воздерживаться от расчесывания, так как оно способствует распространению очагов поражения.
Со временем кожа очищается от корочек и остальных элементов. В случае глубокого процесса могут остаться рубцы и шрамы, но чаще всего кожная поверхность такая же, как и до болезни.
При хроническом течении на локтях образуются участки гиперкератоза – сухой утолщенной кожи, склонной к трещинам и шелушению.
Выделяют несколько вариантов экзем:
- истинную;
- микробную;
- профессиональную;
- детскую;
- себорейную.
На локтях чаще возникает истинная или профессиональная экзема (вследствие контакта едких веществ с руками). Если произойдет присоединение инфекции, процесс примет микробный характер. Себорейная форма в этой области почти не встречается, так как эти зоны практически лишены сальных желез. Детская экзема иногда может поражать локти, но чаще бывает на коже лба и щек.
Чем экзема на локтях отличается от других заболеваний
Экзему можно легко спутать с другими кожными болезнями, такими как:
- атопический дерматит;
- псориаз;
- нейродермит;
- красный плоский лишай;
- аллергическая реакция.
Атопический дерматит схож с экземой по проявлениям. Но он всегда начинается в раннем возрасте, в то время как экзематозный процесс может возникнуть в любой момент жизни. Очаги поражения при этом носят больше папулезный характер и имеют размытые границы, асимметричные. А при экземе границы четкие, высыпания симметричные, наблюдается полиморфизм сыпи и мокнущий процесс.
При псориазе нет связи между контактом с раздражающим веществом и началом заболевания. Высыпания представляют собой папулы с чешуйками и тенденцией к слиянию. При экземе сыпь имеет другой характер, и чаще всего удается выявить провоцирующий агент, вызвавший обострение.
При диффузном нейродермите очаги поражения локализуются на локтях и коленях. Но от экземы этой же области их отличают папулезный характер и нечеткие границы.
Экзема на локтевом сгибе от красного плоского лишая отличается проявлениями высыпаний и сопутствующими симптомами. При лишае сыпь мелкопапулезная со склонностью к сливанию очагов. Нередко поражаются слизистые оболочки рта и ногтевые пластины.
Аллергический контактный дерматит имеет схожие проявления с экземой – есть связь с раздражающим фактором, сыпь папулезно-везикулезная на эритематозном фоне. Но при аллергии очаги поражения точно совпадают с зоной контакта с аллергеном. И течение острое, несклонное к хронизации, если нет постоянного взаимодействия с причиной, вызвавшей дерматит.
Отличить экзему от других заболеваний не всегда бывает просто. Поэтому при появлении любых высыпаний нужно обратиться к врачу для постановки правильного диагноза.
Для лечения экземы применяют следующие группы препаратов:
- антигистаминные для купирования клинических симптомов;
- гормональные для снятия воспаления;
- антибактериальные в случаях присоединения вторичной инфекции;
- противогрибковые при грибковой природе заболевания;
- седативные средства;
- местные препараты негормональной природы для подсушивания, снятия зуда, воспаления и т. д.
Помимо этого, для обработки кожи используют антисептические растворы. Они выступают в качестве профилактики инфекционных осложнений и позволяют подготовить пораженную поверхность к нанесению лекарственных средств.
Из антигистаминных средств чаще всего используют:
Эти препараты снижают чувствительность кожных рецепторов к раздражителям аллергенной природы и уменьшают явления воспаления.
Гормональные препараты используют в качестве местной терапии, а при необходимости и как системное лечение. Хорошо зарекомендовали себя:
Гормоны хорошо снимают воспалительные явления, но их нельзя применять долго, так как может развиться привыкание, а позже – синдром отмены.
Для длительного лечения и профилактики обострений назначают местное негормональное лечение. С этой целью активно используют всевозможные пасты, мази, болтушки, такие как:
- ихтиоловая мазь;
- нафталановая мазь;
- средства с дегтем;
- серная мазь или болтушка;
- препараты с цинком в разной форме.
Они хорошо подсушивают и оказывают противовоспалительное действие, а также эффективно снимают зуд. В сухой стадии их применение ограничивают и назначают увлажняющие и ранозаживляющие средства.
При присоединении бактериальной инфекции используют:
- Банеоцин;
- Эритромициновую мазь;
- Тетроциклиновую мазь;
- Синтомицин;
- Стрептоцид и другие антибактериальные средства.
Против грибковой инфекции назначают:
- Экзодерил;
- Флуцинар;
- Ламизил;
- Микосептин и другие.
Тридерм – популярный препарат против экземы, так как содержит в своем составе гормональный, антибактериальный и противогрибковый компоненты.
Так как стрессовые факторы являются одними из основных в развитии экземы, успокоение пациента представляет собой важную задачу. В зависимости от психологического состояния больного назначаются седативные препараты от легких растительных средств до антидепрессантов и транквилизаторов.
В случае сложного эмоционального статуса у пациента ему рекомендуется консультация психотерапевта с последующим назначением адекватной терапии.
Экзема на локтевом суставе чаще всего представляет собой хроническое заболеванием с упорным течением и склонностью к обострениям. Для более успешного лечения и предупреждения рецидивов таким больным рекомендуется:
- придерживаться гипоаллергенной диеты;
- носить одежду и обувь из натуральных материалов;
- пользоваться только гипоаллергенной косметикой;
- домашние работы, связанные с применением бытовой химии, выполнять обязательно в перчатках;
- ежегодно принимать витамины курсами для улучшения иммунитета;
- отказаться от вредных привычек;
- заниматься спортом и вести активный образ жизни для общего оздоровления организма;
- избегать посещения саун, бани и принятия горячего душа;
- пользоваться защитой на солнце во избежание получения солнечных ожогов.
Если экзему на локте вызвали профессиональные раздражители, рекомендуется сменить работу. В противном случае добиться излечения и стойкой ремиссии не удастся.
Экзема – сложное заболевание с длительным течением, которое не так-то просто вылечить. Не стоит заниматься самолечением, чтобы не усугубить ситуацию. При появлении любой сыпи на коже лучше сразу обратиться к дерматовенерологу. Только врач сможет поставить точный диагноз и определить, чем лечить экзему в том или ином случае. Комплексная терапия и ответственный подход больного к своему образу жизни и состоянию – залог эффективного лечения при этом заболевании.
Post Views:
1 992
Источник
Нейродермит – распространенное хроническое заболевание наследственного характера, сопровождающееся сыпью и сильным кожным зудом, для которого характерно частое обострение, особенно в зимнее время. Встречается у 12-20% населения земного шара.
В большинстве случаев заболевание проявляется у детей (в 90% случаев), особенно часто у грудничков (в 6-12 месяцев), немного реже – у малышей в возрасте 1-5 лет. С течением времени, проявления нейродермита стихают и у взрослых высыпания встречаются намного реже. Чаще страдают женщины (65%), особенно проживающие в крупных городах.
В 70% детей в 14-17 лет болезнь проходит самостоятельно, а в оставшихся 30% переходит в хроническую форму.
Нейродермит на фото с описанием
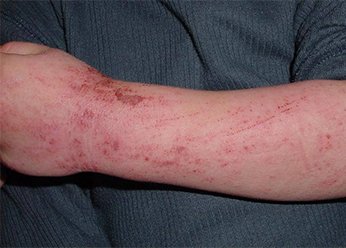
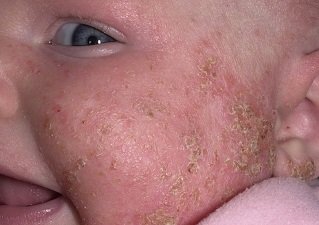
Нейродермит на руках у взрослых. Фото 1.
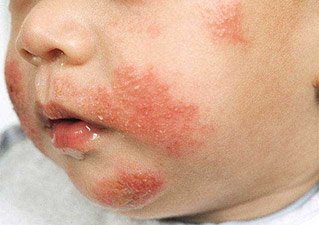
Младенческая форма нейродермита. Фото 2.
Детская форма нейродермита. Фото 3.
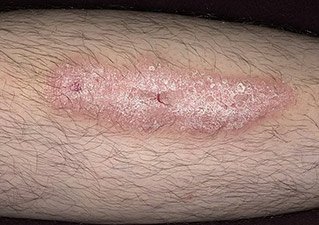
Нейродермит. Фото 4.

Нейродермит на лице ребенка. Фото 5.
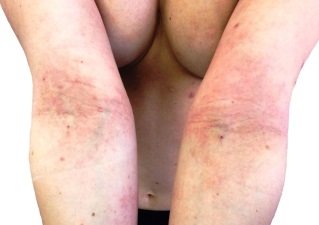
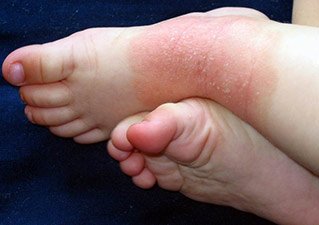
Нейродермит на локтевых сгибах. Фото 6.
Причины Нейродермита (Атопического дерматита)
Основная причина болезни – повышенная чувствительность иммунной системы к определенным факторам. В качестве провоцирующих факторов могут выступать продукты (шоколад, мед, орехи, цитрусовые, клубника, рыба, икра), лекарства, пыльца растений, шерсть животных, перья птиц, сухой корм для рыбок, плесень, пыль, табачный дым и многие другие вещества.
Обычно достаточно наследственной предрасположенности, чтобы вызвать нейродермит. Если проявления болезни обнаруживаются у обоих родителей, то вероятность ее развития у малыша достигает 81%. Если болеет один родитель, то этот показатель равняется 55%, к тому же он выше, если патология имеется у матери.
Иногда, кроме генетической предрасположенности, дополнительно требуется «пусковой механизм», которым может стать:
- токсикоз;
- инфекции или курение в период беременности;
- искусственное вскармливание;
- аллергические реакции на пищевые раздражители;
- неблагоприятные экологические или климатические условия;
- неправильное питание;
- физические и умственные нагрузки;
- стрессовые ситуации;
- инфекционные и паразитарные болезни;
- заболевания пищеварительной и эндокринной системы.
Нейродермит. Симптомы
Известно 2 стадии нейродермита: острая и хроническая.
При острой стадии кожа воспаляется, на ней образуются красные пятна и папулы, эрозии, мокнущие участки и корочки. Высыпания сопровождаются выраженным зудом. Если присоединяется вторичная инфекция, то обнаруживаются гнойничковые поражения.
Для хронической стадии характерны следующие симптомы нейродермита:
- Нижние веки покрываются множественными глубокими морщинами (Складка Денни-Моргана)
- Ногтевые пластины приобретают «полированный» блеск из-за постоянного расчесывания кожи;
- Кожа вокруг глаз темнеет, шелушится;
- Кожа на подошве становится одутловатой и шелушащейся, краснеет и покрывается трещинами;
- Временно выпадают волоски на бровях из-за расчесывания кожи век (псевдо-Хертога симптом)
- В местах наиболее выраженного воспаления в острую стадию, кожа утолщена более четко видны складки кожи (кожный рисунок)
Формы нейродермита
Клинические проявления нейродермита варьируют в зависимости от возраста больного, что хорошо видно на фото. Различают 3 формы заболевания: младенческую, детскую и взрослую.
Младенческая форма встречается у детей первых полутора лет жизни и известна как диатез. Для нее характерно острое течение. Кожа становится отечной, покрывается ярко-розовыми пятнами, пузырьками и корками, наблюдается выраженное мокнутие. Чаще всего болезнь проявляется на лице, но может захватывать волосистую часть головы, ягодицы, голени, кисти.
Детская
У детей 2-12 лет папулы и красные пятна образуются на тыльной стороне кистей, на сгибательных поверхностях и в кожных складках. Кожа становится сухой, покрывается трещинами, на ней проявляется рисунок. Характерная особенность детского нейродермита – «атопическое лицо»: кожа обретает тусклый окрас, а вокруг глаз темнеет, на нижнем веке образуется дополнительная складка.
Взрослая
У взрослых людей обычно диагностируется хроническая форма нейродермита с редкими обострениями. Кожа утолщается, становится очень сухой и растрескивается, на ней заметен выраженный рисунок. Сыпь бледно-розового цвета покрывает лицо и шею, спину и грудь, кисти и стопы.
Лечение нейродермита
Лечение нейродермита должно быть комплексным. Только в таком случае удастся получить положительный результат.
Чтобы справиться с болезнью, необходимо:
- прекратить контакт больного с веществом, провоцирующим аллергию;
- провести десенсибилизацию – понизить чувствительность к аллергену;
- подавить воспалительный процесс в коже;
- избавить от неприятной симптоматики;
- предотвратить обострения;
- вылечить сопутствующие заболевания;
- очистить организм от токсинов;
Лечение должно проводиться в любую стадию нейродермита (острую и хроническую). В случае наличия сопутствующих хронических заболеваний дерматолог рекомендует пациенту проконсультироваться с другими специалистами (терапевтом, педиатром, аллергологом, эндокринологом, гастроэнтерологом, отоларингологом, пульмонологом).
Лечение нейродермита зависит от симптомов и причины болезни, возраста пациента и выраженности клинических проявлений. Оно состоит из приема медикаментов, проведения физиотерапевтических процедур, психотерапии.
Медикаментозное лечение включает прием:
- антигистаминных препаратов;
- иммуносупрессивных средств при тяжелом течении заболевания;
- энтеросорбентов
- лекарств, улучшающих пищеварительные процессы при наличии патологии желудочно-кишечного тракта;
- витаминных комплексов (наиболее часто используется витамин А и Д);
- успокаивающих (седативных) препаратов.
Медикаментозная терапия (антигистаминные и иммуносупрессивные препараты) обычно назначается на короткий период, чтобы быстро снять воспалительный процесс, облегчить зуд и прекратить появление новых высыпаний.
Довольно часто болезнь осложняется патологическими изменениями в органах желудочно-кишечного тракта. Вывести продукты метаболизма, уничтожить патогенную микрофлору и нормализовать пищеварение помогут энтеросорбенты, пробиотики, пребиотики, ферменты, бактериофаги и гепапротекторы.
Нередко у людей, страдающих нейродермита, обнаруживается авитаминоз. Витамины и минеральные элементы могут вымываться из организма либо плохо усваиваться из-з сбоев в функционировании пищеварительной системы. Исправить ситуацию, а также активировать метаболизм, ускорить регенерацию помогут витаминно-минеральные комплексы.
Нейродермит вызывает не только физический, но и психологический дискомфорт. Человек чувствует себя непривлекательным, старается избегать общества, у него понижается самооценка, развивается комплекс неполноценности. В особо чувствительных людей могут проявиться психозы и неврозы, что требует помощи психотерапевта. Специалист научит расслабляться и контролировать ситуацию, откорректирует психологический настрой, что способствует быстрому выздоровлению. При депрессии, чрезмерной раздражительности, бессоннице, страхе он подберет седативные препараты, снотворные, антидепрессанты, транквилизаторы.
Наиболее широко в лечении нейродермита используются наружные препараты — гормональные и негормональные средства.
При выборе гормональных мазей врач учитывает возраст пациента, тяжесть болезни и локализацию сыпи. Детям, а также в тех случаях, когда высыпания располагаются на лице, рекомендованы средства слабого действия. Более сильные препараты понадобятся при тяжелом течении заболевания и выраженном утолщении кожи.
Глюкокортикостероидные препараты обладают мощным действием, быстро избавляют от воспаления и зуда, но они способны спровоцировать побочные эффекты при длительном использовании. Поэтому использовать их можно обычно не более 2-3 недель.
Линия средств Лостерин
Предназначена для ежедневного ухода за кожей в комплексной терапии хронических кожных заболеваний – псориаза, экземы, нейродермита.
Препараты содержат в своем составе сбалансированную комбинацию активных действующих веществ (нафталан обессмоленный, мочевина, салициловая кислота, экстракты лекарственных трав, натуральные масла), подобранных для наиболее эффективного терапевтического воздействия на кожу при различных кожных заболеваниях.

Для длительной поддерживающей терапии врачи отдают предпочтение негормональным средствам, среди которых выделяются препараты линии Лостерин (крем, шампунь, гель для душа, цинко-нафталановая паста, крем для ног, крем-мыло для рук). Они содержат сбалансированную комбинацию активных веществ, обеспечивающую максимальный терапевтический эффект, и предназначены для ежедневного ухода за кожей при нейродермите и других дерматологических заболеваниях. В их составе отсутствуют гормоны и красящие вещества. Они не вызывают привыкания и не провоцируют побочных действий. Средства линии Лостерин уменьшают воспаление и зуд, устраняют мокнутие, оказывают отшелушивающее действие, устраняют патогенную микрофлору, восстанавливают пораженные кожные покровы.
Ускорить выздоровление и повысить эффективность лечения способны физиотерапевтические процедуры:
- плазмаферез;
- ультрафиолетовое облучение;
- магнитотерапия;
- лазеротерапия;
- бальнеотерапия;
- гелиотерапия;
- климатотерапия;
- талассотерапия;
- акупунктура;
При сочетании физиотерапии и санаторно-курортного лечения можно добиться продолжительной ремиссии длительностью в несколько лет.
Важное внимание при лечении нейродермита следует уделить диете. Необходимо полностью исключить из рациона продукты, вызывающие обострение заболевания. Основу рациона должны составлять овощные блюда, каши, кисломолочные продукты, вареное мясо.
Диета при нейродермите
Часто за обострение нейродермита ответственна пища. Какой именно продукт вызвал аллергическую реакцию, определяется в лаборатории. По результатам исследования назначается специфическая исключающая диета, при которой в рационе питания пациента ограничиваются вредные для его здоровья продукты. Наиболее аллергенные блюда – это рыба и рыбные бульоны, жареное мясо и мясные бульоны, шоколад, цитрусовые, сладкие ягоды, мед, орехи, икра, грибы, пряные, маринованные, копченые продукты, а также пищевые красители. При обострении заболевания нужно полностью отказаться от опасных продуктов, в дальнейшем по согласованию с врачом они могут понемногу добавляться в ежедневный рацион. Кроме того, под контролем врача возможно краткосрочное лечебное голодание. Основу рациона больного нейродермитом должны составлять овощи, крупы, вареное мясо, кисломолочные продукты. Также диета можно составляться исходя из наличия сопутствующих заболеваний.

Наиболее аллергенные блюда

Основа рациона больного нейродермитом
Средства для улучшения работы пищеварительной системы
Так как нередко течение патологии осложняется сопутствующими заболеваниями органов пищеварения, лечение нейродермита сочетается с терапией, направленной на нормализацию работы желудка и, главным образом, кишечника. Доказано, что с нормализацией пищеварительных процессов лечение нейродермита проходит быстрее, так как в организме снижается уровень токсидермии и ускоряются процессы регенерации тканей.
Для регуляции работы органов пищеварения применяют препараты разнонаправленного действия:
- энтеросорбенты применяются с целью выведения продуктов метаболизма и удаления вредоносной микрофлоры. Однако их прием может привести к вымыванию витаминов и микроэлементов, поэтому необходимо искусственно восполнять их нехватку. Курс приема энтеросорбентов проводится перед курсом прием препаратов для регуляции работы кишечника. При нейродермите чаще всего применяются активированный уголь и препараты со следующими действующими веществами: аттапульгит, диосмектит, полигидрат полиметилсилоксана, гидролизный лигнин, повидон;
- препараты для нормализации микрофлоры кишечника, в составе которых есть пребиотики (инулин, лактитол, лактулоза, лизоцим), пробиотики (бифидумбатерин, бактисубтил, линекс, пробифор), синбиотики (ламинолакт, нормофлорин, мальтодофилюс), ферменты (панкреатин), гепатопротекторы (фосфолипиды, беатин, глицирризиновая кислота, адеметионин), бактериофаги (синегнойный, стафилококковый, колипротейный).
Психотерапия при нейродермите
Нейродермит – не только физическое, но и психологическое заболевание, которое может привести к негативным последствиям для повседневной жизни пациента, например, вторичным психозам и неврозам. На психику влияют как постоянный физический дискомфорт, зуд, боль, так и неуместное внимание или даже осуждение со стороны общества. Пациенту параллельно с основным лечением требуется помощь психотерапевта, психолога или психоневролога (в зависимости от тяжести заболевания), который научит больного самоконтролю, способам релаксации, а также при необходимости назначит препараты:
- седативные фитопрепараты;
- препараты против бессонницы;
- легкие транквилизаторы и антидепрессанты.
Для назначения психотропных препаратов нужны веские основания, такие как страх, бессонница, повышенная раздражительность, депрессия. Препараты назначаются в малых или средних дозах на определенный период времени.
Профилактика нейродермита
Чтобы избежать развития обострений, рекомендуется постоянно использовать увлажняющие препараты (в частности, крем Лостерин) соблюдать гипоаллергенную диету, носить одежду из натуральных тканей периодически проходить санаторно-курортное лечение.
Источник


