Отек квинки хроническая крапивница дерматит
Кафедра иммунологии и клинической аллергологии
РЕФЕРАТ НА ТЕМУ
Крапивница и отек Квинке. Атопический дерматит
Содержание
1. Крапивная лихорадка
2. Отек Квинке
3. Атопический дерматит
1. Крапивная лихорадка
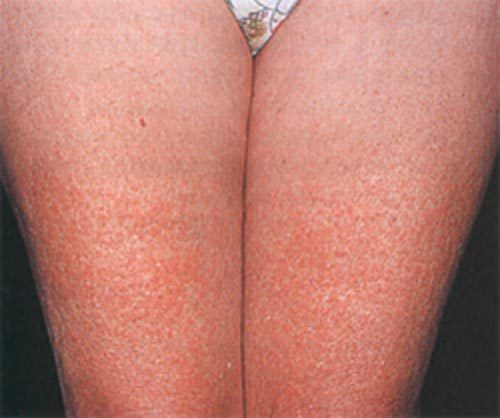
Крапивная лихорадка, Крапивная сыпь, Уртикария, Крапивница (лат. urticaria) кожное заболевание преимущественно аллергического происхождения, характеризующееся быстрым появлением сильно зудящих, плоско приподнятых бледнорозовых волдырей (лат.urtica), сходных по виду с волдырями от ожога крапивой.
Крапивница может быть самостоятельной (обычно аллергической) реакцией на какой-либо раздражитель, либо является одним из проявлений какого-либо заболевания.
Клинические формы:
Различают острую и хроническую формы крапивницы. Острая форма крапивницы продолжается несколько дней или одну-две недели. Хроническая форма протекает с рецидивами многие месяцы или даже годы, при этом могут чередоваться почти ежедневные высыпания и различные по длительности светлые промежутки.[1]
Выделяют так называемую «искусственную крапивницу» (синонимы: аутографизм, уртикарный дермографизм). Под этим подразумевают появление отёчной волдыреобразной полосы на коже после того, как по ней провели, например, ногтем. У лиц, страдающих обычной крапивницей, часто можно вызвать подобные явления.[1]
Некоторые авторы описывают атипичную форму крапивницы, хроническую стойкую папулёзную крапивницу. Включение этого редко встречающегося дерматоза в понятие «крапивница» оспаривается как малообоснованное.[1]
Кроме того, есть редкое заболевание «мастоцитоз», некоторые формы которого иногда называют «пигментной крапивницей». Пигментная крапивница ничего общего с собственно крапивницей не имеет.[1]
Лечение крапивницы состоит в отыскании аллергена и его устранении. Обычно это легко сделать в отношении острой крапивницы. При хроническом течении крапивницы требуется более тщательное обследование, включающее в себя подробную историю заболевания, анализа крови, мочи и кала, а также в некоторых случаях рентгенологическое исследование. При крапивнице помогают антигистаминные препараты — это главное лечение, холодные компрессы и успокаивающие зуд лосьоны. В тяжелых случаях иногда приходится прибегать к кортикостероидам. Если отек распространяется на большие участки тела и захватывает слизистые оболочки тела, создавая угрозу жизни, то приходится использовать экстренные меры — введение больших доз активных стероидов и адреналина (эпинефрина)
Классификация крапивницы:
1. По клинико-патогенетическим вариантам
2.
2. По типу течения
крапивница отек квинке атопический дерматит
Эпидемиология:
Крапивница — это очень распространенное заболевание. Примерно каждый третий человек перенес в жизни хотя бы один раз крапивницу. Наиболее часто заболевание встречается у женщин в возрасте 20-60 лет, что может быть связано с особенностями их нейроэндокринной системы.
Этиология:
Ведущим механизмом развития крапивницы является реагиновый механизм повреждения. В качестве аллергена чаще выступают лекарственные препараты (антибиотики, рентгено-контрастные вещества и др.), сыворотки, гамма-глобулины, бактериальные полисахариды, пищевые продукты, инсектные аллергены. Второй тип механизмов повреждения может включаться при переливании крови. Иммуннокомплексный механизм может включаться при введении ряда лекарственных препаратов, антитоксических сывороток и гамма-глобулина. Псевдоаллергическая крапивница является следствием воздействия либераторов гистамина, активаторов комплимента или калликреин-кининовой системы (антибиотики, рентгеноконтрастные вещества, сыворотки, физические факторы, пищевые продукты, содержащие ксенобиотики).
Патогенез:
Общим патогенетическим звеном для всех клинических разновидностей крапивницы является повышенная проницаемость сосудов микроциркуляторного русла и острое развитие отека вокруг этих сосудов. В механизме возникновения волдырей основное значение принадлежит физиологически активным веществам (гистамин, серотонин, брадикинин, интерлейкины, простагландины, ацетилхолин).
Отек Квинке — острый, внезапно развившийся, ограниченный отек кожи и подкожной клетчатки и (или) слизистых оболочек. К редким локализациям патологического процесса относятся отек мозговых оболочек, слизистой оболочки матки и мочевого пузыря, синовиальной оболочки суставов. Чаще отек Квинке наблюдается у женщин; у детей и лиц старческого возраста встречается реже. Различают аллергические и псевдоаллергические (как правило, наследственные) формы отек Квинке, Аллергический отек Квинке часто сочетается с крапивницей. У больных с отек Квинке нередко отмечаются и другие заболевания аллергической природы: бронхиальная астма, поллиноз и др. Причины и механизмы развития аллергического отек Квинке такие же, как и при аллергической крапивнице. При отек Квинке псевдоаллергического генеза основные изменения сводятся к генетически обусловленному нарушению активации системы комплемента, образованию кининоподобного пептида, под воздействием которого развивается отек.
Причиной возникновения псевдоаллергического отек Квинке могут быть незначительные физические, термические или химические воздействия. Клинически отек Квинке характеризуется остро возникающим и спонтанно проходящим, нередко рецидивирующим локальным отеком кожи, подкожной клетчатки и (или) слизистых оболочек. Чаще наблюдается отек тканей лица, тыльной поверхности кистей и стоп. В области отека кожа обычно бледная или бледно-розовая, зуд в большинстве случаев отсутствует. Местные изменения сохраняются несколько часов или дней, а затем бесследно исчезают.
Наиболее опасным является отек гортани, который наблюдается в 20-25% случаев отек Квинке. У больного внезапно появляются беспокойство, бледность или синюшность лица, затрудненное дыхание, иногда кровохарканье. При осмотре полости рта выявляется отек мягкого неба, язычка и небных миндалин, при ларингоскопии отмечается отек надгортанника и слизистой оболочки гортани. Подобное состояние продолжается от 3-5 до 20-30 мин и постепенно проходит, более длительно сохраняется осиплость голоса.
Однако возможно нарастание отека или распространение его на слизистую оболочку трахеи, при этом состояние пациента ухудшается и возникает опасность летального исхода от асфиксии. Отек слизистой оболочки желудочно-кишечного тракта сопровождается появлением резких болей в животе, рвотой и последующим поносом. Изменения кожи и видимых слизистых оболочек в подобных случаях могут отсутствовать, что затрудняет своевременную диагностику. Диагноз отек Квинке основывается на клинической картине, изучении аллергологического анамнеза, быстрой динамике заболевания, хорошем эффекте от применения адреналина и антигистаминных препаратов, определении специфической сенсибилизации с помощью разнообразных иммунологических реакций. Лечение больных с отек Квинке в остром периоде должно быть комплексным, оно направлено на ликвидацию аллергической реакции, уменьшение отека, снижение чувствительности организма к гистамину.
Неотложного лечения требует отек гортани, при котором необходимо немедленно ввести подкожно 0,1% раствор адреналина в дозе, соответствующей возрасту (0,3-0,5-0,8 мл); внутривенно или внутримышечно один из антигистаминных препаратов (дипразин, димедрол, супрастин и др.), гидрокортизона гемисукцинат (75-125 мг) или преднизолон гемисукцинат (30-60 мг). Больной с отеком гортани нуждается в срочной госпитализации в отделение интенсивной терапии или реанимации. Ему необходимо обеспечить вдыхание увлажненного кислорода, введение диуретиков: фуросемида (внутривенно или внутримышечно 1% раствор по 1-2 мл), 15% раствора маннита (внутривенно струйно медленно или капельно из расчета 1-1,5 г/кг массы тела), 30% раствора мочевины (внутривенно капельно из расчета 0,5-1,5 г/кг массы тела) и др.; введение аскорбиновой кислоты, препаратов кальция.
В случае дальнейшего ухудшения состояния показана срочная трахеостомия. При локализации патологического процесса в желудочно-кишечном тракте, мозговых оболочках благоприятный эффект оказывает введение антигистаминных препаратов и диуретиков. При псевдоаллергическом отеке Квинке рекомендуется введение Z-аминокапроновой кислоты внутрь (2,5-5 г) или внутривенно (2-5 г в 20 мл 40% раствора глюкозы), контрикала (30000 ЕД в 300 мл изотонического раствора натрия хлорида внутривенно капельно), переливание плазмы. Прогноз, как правило, благоприятный. Профилактика заключается в строгом соблюдении элиминационной диеты и предупреждении контакта больного со специфическим аллергеном, лечении очагов хронической инфекции, периодическом применении антигистаминных препаратов (особенно в период цветения растений при пыльцевой аллергии).
Атопический дерматит — наследственное, зудящее, хроническое, аллергическое, неинфекционное (незаразное) заболевание. Атопический переводится как странный, чудной, а дерматит – это воспаление кожи.
Источник
 öåëîì ìû óæå ðàçîáðàëè îñíîâíûå ìåõàíèçìû (íó êàê ïîëó÷èëîñü :)) àëëåðãèè è ïñåâäîàëëåðãèè. Òåïåðü ïåðåéä¸ì ê ÷àñòíîñòÿì. Ìíîãî âîïðîñîâ áûëî ïî ïîâîäó êðàïèâíèöû, ïîòîìó ïèøó îá ýòîì â ïåðâóþ î÷åðåäü. ×åñòíî, äóìàëà ñäåëàòü îäèí êîðîòåíüêèé ïîñò, íî, íà÷àëà ïèñàòü, ïîäíèìàòü ëèòåðàòóðó è ò.ä., ïîíÿëà, ÷òî ýòà òåìà â îäèí ïîñò íå óìåñòèòñÿ. Ïîòîìó ïîêà îñíîâíîé îáçîð è ïåðâàÿ ÷àñòü ïî òèïàì õðîíè÷åñêîé êðàïèâíèöû (ðåøèëà ðàçîáðàòü êàæäûé òèï îòäåëüíî, òàê êàê ìíå êàæåòñÿ, ÷òî ýòî áóäåò èíòåðåñíî).  êîììåíòàðèÿõ íå ñòåñíÿéòåñü çàäàâàòü âîïðîñû, åñëè êàêèå-òî òåðìèíû âàì áóäóò íåïîíÿòíû.
 ïåðâóþ î÷åðåäü ñòîèò ðàññêàçàòü, ÷òî æå òàêîå êðàïèâíèöà è àíãèîíåâðîòè÷åñêèé îòåê.
Ýòè äâà çàáîëåâàíèÿ èìåþò îáùèé ìåõàíèçì è, ïî ñóòè, àíãèîíåâðîòè÷åñêèé îòåê ÿâëÿåòñÿ òÿæåëîé ôîðìîé êðàïèâíèöû, ïîýòîìó âòîðîå åãî íàçâàíèå — ãèãàíòñêàÿ êðàïèâíèöà (íàçâàíèå îòåê Êâèíêå íà äàííûé ìîìåíò ñ÷èòàåòñÿ óñòàðåâøèì).
Îñíîâíîé ïðîöåññ, ïðîèñõîäÿùèé ïðè ýòèõ çàáîëåâàíèÿõ ýòî îòåê. Ïðè êðàïèâíèöå îòåê ëîêàëèçóåòñÿ â ñîñî÷êîâîì ñëîå äåðìû, òî åñòü äîñòàòî÷íî ïîâåðõíîñòíî. Ïðè àíãèîîòåêå îòåê çàõâàòûâàåò âñþ äåðìó, ïîäêîæíóþ æèðîâóþ êëåò÷àòêó è, â ðåäêèõ ñëó÷àÿ, äàæå ìûøöû. Îòåê âûçûâàåòñÿ ïðîöåññàìè è ìåäèàòîðàìè, êîòîðûå îïèñàíû â ìîåì ïðîøëîì ïîñòå (https://pikabu.ru/story/allergicheskaya_reaktsiya_4075533), â ïåðâóþ î÷åðåäü ãèñòàìèíîì.
Ïî êëàññèôèêàöèè êðàïèâíèöà áûâàåò:
-îñòðàÿ (äëèòñÿ äî 6 íåäåëü)
-õðîíè÷åñêàÿ (áîëåå 6 íåäåëü).
Òàê æå ñðåäè êðàïèâíèö âûäåëÿþò àëëåðãè÷åñêóþ, ïñåâäîàëëåðãè÷åñêóþ è îñîáûå ôîðìû êðàïèâíèöû è àíãèîîòåêà.
Êðàïèâíèöà äîñòàòî÷íî ÷àñòîå âñòðå÷àþùååñÿ çàáîëåâàíèå, õîòÿ òî÷íàÿ ðàñïðîñòðàíåííîñòü èçó÷åíà íåäîñòàòî÷íî. Ïî èìåþùèìñÿ äàííûì, â îáùåé ïîïóëÿöèè îíà ñîñòàâëÿåò 0,050,5%, à ñðåäè äåòåé è ïîäðîñòêîâ 2,16,7%. Ïî äàííûì ýïèäåìèîëîãè÷åñêèõ èññëåäîâàíèé, âûïîëíåííûõ â ÑØÀ, õîòÿ áû îäèí ðàç íà ïðîòÿæåíèè æèçíè êðàïèâíèöà íàáëþäàåòñÿ ó 1525% íàñåëåíèÿ. Ó 49% ïàöèåíòîâ êðàïèâíèöà ñî÷åòàåòñÿ ñ îòåêîì Êâèíêå. Ïðè÷åì 40% áîëüíûõ èìåþò èçîëèðîâàííóþ êðàïèâíèöó, à 11% ïàöèåíòîâ èçîëèðîâàííûé îòåê Êâèíêå. Ó 75% ïàöèåíòîâ íàáëþäàåòñÿ îñòðàÿ, à ó 25% õðîíè÷åñêàÿ êðàïèâíèöà.
Îñòðàÿ êðàïèâíèöà
Îñòðàÿ êðàïèâíèöà ÷àùå âñåãî áûâàåò àëëåðãè÷åñêîé èëè ïñåâäîàëëåðãè÷åñêîé. Ýòîé ôîðìîé ÷àùå ñòðàäàþò äåòè è ïîäðîñòêè.
Àëëåðãè÷åñêàÿ ôîðìà õàðàêòåðèçóåòñÿ èìåííî IgE-çàâèñèìûì ìåõàíèçìîì ðàçâèòèÿ, êîòîðûé îïèñàí â ïðåäûäóùåì ïîñòå. Äëÿ åå ðàçâèòèÿ õàðàêòåðíî íàëè÷èå îïðåäåëåííîãî àëëåðãåíà, êîòîðûé ïàöèåíòû â áîëüøèíñòâå ñëó÷àåâ îïðåäåëÿþò ñàìè è, â äàëüíåéøåì, âðà÷ ìîæåò ïîäòâåðäèòü ýòî ëàáîðàòîðíî. Äëÿ âîçíèêíîâåíèÿ àëëåðãè÷åñêîé ôîðìû íå âàæíî êîëè÷åñòâî àëëåðãåíà, ïîïàâøåãî â îðãàíèçì, äîñòàòî÷íî áóêâàëüíî îäíîé ìîëåêóëû. Ñàìûìè ðàñïðîñòðàíåííûìè àëëåðãåíàìè â ýòîì ñëó÷àå ÿâëÿþòñÿ ïðîäóêòû (îðåõè, ÿéöà, ðûáà, ìîðåïðîäóêòû, áåëîê êîðîâüåãî ìîëîêà) èëè ìåäèêàìåíòû (ïåíèöèëëèíû, öåôàëîñïîðèíû è äð.). Ó äåòåé îñòðàÿ êðàïèâíèöà ìîæåò áûòü ñâÿçàíà ñ âèðóñíîé èíôåêöèåé.
Ïñåâäîàëëåðãè÷åñêàÿ ôîðìà èëè ëîæíàÿ àëëåðãèÿ, ïîëó÷èëà ñâîå íàçâàíèå â ñâÿçè ñ òåì, ÷òî ïî ÷åòêîé ñâÿçè ðàçâèòèÿ ðåàêöèè ñ âîçäåéñòâèåì ïðè÷èííîãî ôàêòîðà è êëèíè÷åñêèì ñèìïòîìàì îíè î÷åíü ïîõîæè íà èñòèííóþ àëëåðãèþ, íî îòëè÷àþòñÿ îò ïîñëåäíåé ìåõàíèçìàìè ðàçâèòèÿ. Ïðèíöèïèàëüíûì îòëè÷èåì ìåõàíèçìà ðàçâèòèÿ ðåàêöèè ïðè ïñåâäîàëëåðãèè ÿâëÿåòñÿ îòñóòñòâèå èììóíîëîãè÷åñêîé ñòàäèè, ò.å. â åå ôîðìèðîâàíèè íå ïðèíèìàþò ó÷àñòèå àëëåðãè÷åñêèå àíòèòåëà èëè ñåíñèáèëèçèðîâàííûå ëèìôîöèòû, ïîýòîìó ìíîãèå àëëåðãè÷åñêèå òåñòû áûâàþò îòðèöàòåëüíûìè (î ìåõàíèçìàõ ìîæíî ïî÷èòàòü òóò https://pikabu.ru/story/psevdoallergicheskie_reaktsii_4120097).
Ñ îñòðîé êðàïèâíèöåé â öåëîì âñ¸ äîñòàòî÷íî ïðîñòî è ïîíÿòíî. Ïðè ïîìîùè ìåäèêàìåíòîâ êóïèðóåì ñèìïòîìû, âûÿâëÿåì àëëåðãåí, ëèáî ïåðåñòàåì êóøàòü ïðîäóêòû-ãèñòàìèíîëèáåðàòîðû â áîëüøèõ êîëè÷åñòâàõ è áîëüøå îíà ïàöèåíòà íå áåñïîêîèò. Íî, èìåííî îñòðûé àíãèîíåâðîòè÷åñêèé îòåê àëëåðãè÷åñêîé ïðèðîäû ìîæåò íåñòè ñìåðòåëüíóþ óãðîçó, îñîáåííî ïðè èñòèííûé àëëåðãèè ê êàêîìó-ëèáî ïèùåâîìó ïðîäóêòó, òàê êàê ñóùåñòâóåò ðèñê îòåêà ãîðòàíè, ðàçâèâàþùåãîñÿ ñêîðîòå÷íî. Òåì áîëåå ñòîèò ó÷èòûâàòü òî, ÷òî ïðè êàæäîì ïîñëåäóþùåì óïîòðåáëåíèè â ïèùó àëëåðãåííîãî ïðîäóêòà ðåàêöèÿ ìîæåò óñèëèâàòüñÿ âïëîòü äî àíàôèëàêòè÷åñêîãî øîêà.
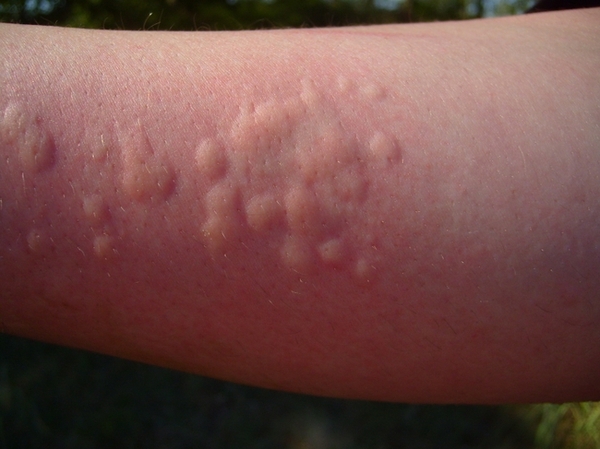
Õðîíè÷åñêàÿ êðàïèâíèöà (ÕÊ)
Òóò âñ¸ íàìíîãî ñëîæíåå. Ó ïîäàâëÿþùåãî áîëüøèíñòâà áîëüíûõ õðîíè÷åñêîé êðàïèâíèöåé ïðè÷èíà çàáîëåâàíèÿ òàê è îñòàåòñÿ íåèçâåñòíîé, ò. å. êðàïèâíèöà ÿâëÿåòñÿ èäèîïàòè÷åñêîé. Ïî ïîâîäó õðîíè÷åñêîé êðàïèâíèöû ïåðèîäè÷åñêè ñîáèðàþòñÿ ìèðîâûå êîíãðåññû äëÿ îïðåäåëåíèÿ ìåõàíèçìîâ, òàêòèêè îáñëåäîâàíèÿ è ëå÷åíèÿ, îáìåíà îïûòîì. Ïðîñòî çàäóìàéòåñü îá ýòîì, êîãäà áóäåòå «ïûòàòü» ñâîåãî âðà÷à ïî ïîâîäó âûÿâëåíèÿ ïðè÷èíû ñâîåé êðàïèâíèöû, ÷òî ìèðîâûå êîíãðåññû íå ìîãóò äî ñèõ ïîð ïðèéòè ê îáùåìó ìíåíèþ ïî ïîâîäó âîçìîæíûõ ïðè÷èí, êîòîðûå åå çàïóñêàþò.
Òåïåðü ïåðåéäåì ê ñóõèì ôàêòàì (ïðèâîæó äàííûå ïîñëåäíåãî êîíãðåññà ïî ÕÊ çà 2015ã).
Ïåðâîå, ÷òî äîëæåí ñäåëàòü âðà÷, äëÿ îïðåäåëåíèÿ äàëüíåéøåé òàêòèêè âåäåíèÿ ïàöèåíòà ñ ÕÊ ýòî îïðåäåëèòü òèï êðàïèâíèöû ó êîíêðåòíîãî ïàöèåíòà ïî äàííûì àíàìíåçà è õàðàêòåðà âûñûïàíèé è ñîïóòñòâóþùèõ ñèìïòîìîâ. Äëÿ ýòîãî ïðèâåäó êëàññèôèêàöèþ ÕÊ.
Õðîíè÷åñêàÿ êðàïèâíèöà äåëèòñÿ íà:
1. Èíäóöèðóåìóþ (âûçâàííóþ îïðåäåëåííûìè òðèããåðàìè):
Ôèçè÷åñêàÿ êðàïèâíèöà:
-ñèìïòîìàòè÷åñêèé äåðìîãðàôèçì èëè äåðìîãðàôè÷åñêàÿ êðàïèâíèöà
-èíäóöèðóåìàÿ õîëîäîì èëè õîëîäîâàÿ êîíòàêòíàÿ êðàïèâíèöà
-êðàïèâíèöà îò äàâëåíèÿ èëè çàìåäëåííàÿ êðàïèâíèöà îò äàâëåíèÿ
-ñîëíå÷íàÿ êðàïèâíèöà
-èíäóöèðóåìàÿ òåïëîì èëè òåïëîâàÿ êîíòàêòíàÿ êðàïèâíèöà
-âèáðàöèîííûé àíãèîîòåê
Õîëèíåðãè÷åñêàÿ êðàïèâíèöà
Êîíòàêòíàÿ êðàïèâíèöà
Àêâàãåííàÿ êðàïèâíèöà
2. Àóòîèìóííóþ êðàïèâíèöó
3. Õðîíè÷åñêóþ ñïîíòàííóþ (èäèîïàòè÷åñêóþ) êðàïèâíèöó
Ðàçáåðåì êàæäûé âèä îòäåëüíî.
Ñèìïòîìàòè÷åñêèé äåðìîãðàôèçì èëè äåðìîãðàôè÷åñêàÿ êðàïèâíèöà — ýòî íàèáîëåå ÷àñòî âñòðå÷àþùàÿñÿ ôîðìà ôèçè÷åñêîé êðàïèâíèöû. Äàííîå êîæíîå çàáîëåâàíèå âñòðå÷àåòñÿ ó 2-5% íàñåëåíèÿ çåìëè. Áîëüøèíñòâî áîëüíûõ äàííîé ôîðìîé êðàïèâíèöû íå èñïûòûâàþò çíà÷èòåëüíûõ ôèçè÷åñêèõ íåóäîáñòâ.  îòëè÷èå îò îáû÷íîé è õîëèíåðãè÷åñêîé êðàïèâíèöû, ïðè óðòèêàðíîì äåðìîãðàôèçìå íå âîçíèêàåò ñèëüíîãî çóäà. Ýòîò ñèìïòîì ëèáî âûðàæåí ñëàáî, ëèáî íå âîçíèêàåò ñîâñåì. Èç âñåõ ìíîãî÷èñëåííûõ ôîðì õðîíè÷åñêè ïðîòåêàþùåé êðàïèâíèöû íà äîëþ óðòèêàðíîãî äåðìîãðàôèçìà ïðèõîäèòñÿ ïðèìåðíî 7-13%.
Óðòèêàðíàÿ ñûïü, ÿâëÿþùàÿñÿ õàðàêòåðíûì ñèìïòîìîì äåðìàòîãðàôè÷åñêîé êðàïèâíèöû, ìîæåò áûòü âûçâàíà ðàçëè÷íûìè âîçäåéñòâèÿìè íà êîæó. ×àùå âñåãî, ïðè÷èíû ïîÿâëåíèÿ ñûïè ïðè óðòèêàðíîì äåðìîãðàôèçìå îáóñëîâëåíû ìåõàíè÷åñêèìè ñòèìóëàìè äàâëåíèåì, ðàñ÷åñàìè, óêóñàìè íàñåêîìûõ, óêîëàìè è ïð.
Íóæíî ñêàçàòü, ÷òî ïðè÷èíû, âûçûâàþùèå äåðìîãðàôè÷åñêóþ êðàïèâíèöó, äî êîíöà íåÿñíû. Òåì íå ìåíåå, ñóùåñòâóåò ìíåíèå, ÷òî ñêëîííîñòü ê óðòèêàðíîìó äåðìîãðàôèçìó îïðåäåëÿåòñÿ:
-íàñëåäñòâåííîé ïðåäðàñïîëîæåííîñòüþ
-îñîáîé ÷óâñòâèòåëüíîñòüþ êîæè
-äèñáèîçîì êèøå÷íèêà è ïàðàçèòè÷åñêèìè èíâàçèÿìè ëÿìáëèîçîì, îïèñòîðõîçîì è ïð.
-áîëåçíÿìè âíóòðåííèõ îðãàíîâ è ñîñòîÿíèåì êðîâåíîñíûõ ñîñóäîâ
-ýìîöèîíàëüíûå ñòðåññû ìîãóò ñïðîâîöèðîâàòü ðåöèäèâ äåðìîãðàôè÷åñêîé êðàïèâíèöû, îñîáåííî çàòÿæíûå
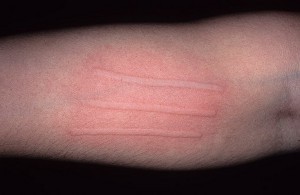
Ñèìïòîìû óðòèêàðíîãî äåðìîãðàôèçìà ìîæíî âûçâàòü èñêóññòâåííî, åñëè ïðîâåñòè ïî êîæå, ê ïðèìåðó, íîãòåì. Ó çäîðîâîãî ÷åëîâåêà ïðè òàêîì âîçäåéñòâèè íà êîæå ñíà÷àëà îáðàçóåòñÿ áåëàÿ ïîëîñêà, êîòîðàÿ ÷åðåç íåñêîëüêî ìèíóò ïîêðàñíååò è ñî âðåìåíåì íà ìåñòå äàâëåíèÿ ìîæåò îáðàçîâàòüñÿ íåáîëüøàÿ îïóõîëü, êîòîðàÿ áûñòðî ïðîõîäèò.
Ó áîëüíîãî äåðìîãðàôè÷åñêîé êðàïèâíèöåé íà ìåñòå ìåõàíè÷åñêîãî âîçäåéñòâèÿ îáðàçóåòñÿ óðòèêàðíûé ýëåìåíò (âîëäûðü), êîòîðûé äåðæèòñÿ äîñòàòî÷íî äîëãî. Äèàãíîñòèêà äàííîãî òèïà äîñòàòî÷íî ïðîñòà âðà÷ ïðîâîäèò ïî êîæå ïàöèåíòà øïàòåëåì è íàáëþäàåò çà ðåàêöèåé.
L 50.3 — ýòî êîä äåðìîãðàôè÷åñêîé êðàïèâíèöû ïî ÌÊÁ-10 (ìåæäóíàðîäíàÿ êëàññèôèêàöèÿ áîëåçíåé 10ãî ïåðåñìîòðà)


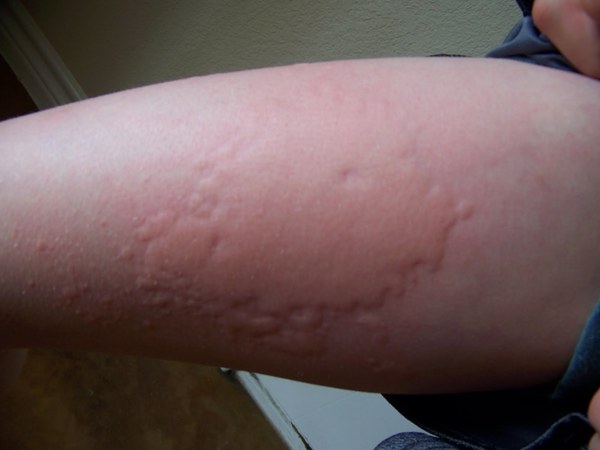
Èíäóöèðóåìàÿ õîëîäîì èëè õîëîäîâàÿ êîíòàêòíàÿ êðàïèâíèöà — õàðàêòåðèçóåòñÿ áûñòðûì ïîÿâëåíèåì âîëäûðåé è/èëè îòåêà Êâèíêå â ðåçóëüòàòå âîçäåéñòâèÿ õîëîäà (òî÷íåå, âíåçàïíîãî ïàäåíèÿ òåìïåðàòóðû, íàïðèìåð, ïîñëå êîíòàêòà ñ õîëîäíîé âîäîé, äîæäåì, ñíåãîì, ïðèåìà õîëîäíûõ íàïèòêîâ/ïðîäóêòîâ è ò. ï.) ó ÷óâñòâèòåëüíûõ ëèö. Ñ ìîìåíòà îïèñàíèÿ õîëîäîâîé êðàïèâíèöû, ñäåëàííîãî âïåðâûå â 1864 ã. Bourdon, äî ñèõ ïîð íåò òî÷íûõ îáúÿñíåíèé ýòîìó ôåíîìåíó. Òàê æå ó÷åíûå âûäåëÿþò äâà îñíîâíûõ òèïà õîëîäîâîé êðàïèâíèöû:
1. ïðèîáðåòåííóþ ïåðâè÷íóþ (ñèíîíèì õîëîäîâàÿ êîíòàêòíàÿ êðàïèâíèöà) è âòîðè÷íóþ;
2. íàñëåäñòâåííóþ (ñåìåéíóþ) õîëîäîâóþ êðàïèâíèöó.
Êðîìå òîãî, îïèñàíî 9 ðàçëè÷íûõ ïîäòèïîâ ïðèîáðåòåííîé õîëîäîâîé êðàïèâíèöû: â âèäå íåìåäëåííîé è çàìåäëåííîé ðåàêöèé; ëîêàëèçîâàííîé õîëîäîâîé êðàïèâíèöû, à òàêæå ãåíåðàëèçîâàííûõ (ñèñòåìíûõ) ïðîÿâëåíèé è ò. ï.
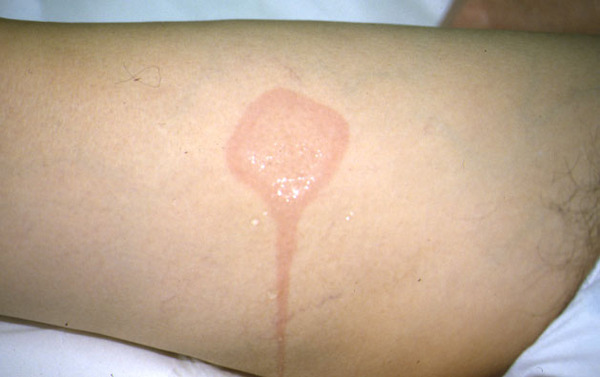
Ìåòîäîì äèàãíîñòèêè õîëîäîâîé êðàïèâíèöû ÿâëÿåòñÿ õîëîäîâîé ïðîâîêàöèîííûé òåñò. Òåõíèêà åãî ïðîâåäåíèÿ: ïðèëîæèòü êóáèê ëüäà ê ïðåäïëå÷üþ íà 4 ìèí, îöåíèòü ýôôåêò ÷åðåç 10 ìèí ïî ïîÿâëåíèþ ðåàêöèè êîæè â âèäå âîëäûðÿ èëè îòåêà. Ïî ðåçóëüòàòàì ýòîãî òåñòà õîëîäîâóþ êðàïèâíèöó òàê æå ìîæíî ðàçäåëèòü íà òèïû — åñëè ïðîáà ïîëîæèòåëüíàÿ, òî ýòî ïåðâè÷íàÿ èëè âòîðè÷íàÿ õîëîäîâàÿ êðàïèâíèöà â çàâèñèìîñòè îò ýòèîëîãèè; åñëè ïðîáà àòèïè÷íàÿ (çàìåäëåííàÿ èëè ðåàêöèÿ âîçíèêëà â äðóãîì ìåñòå) èëè îòðèöàòåëüíàÿ ïðè íàëè÷èè ó áîëüíîãî êëèíè÷åñêèõ ñèìïòîìîâ ýòî àòèïè÷íàÿ ïðèîáðåòåííàÿ êðàïèâíèöà.
×àùå âñåãî ó áîëüíûõ âñòðå÷àåòñÿ ïåðâè÷íàÿ èëè èäèîïàòè÷åñêàÿ ïðèîáðåòåííàÿ õîëîäîâàÿ êðàïèâíèöà.
Íàñëåäñòâåííóþ ôîðìó õîëîäîâîé êðàïèâíèöû äèàãíîñòèðóþò óæå ó äåòåé â ðàííåì âîçðàñòå (âñòðå÷àåòñÿ êðàéíå ðåäêî). Íàñëåäñòâåííàÿ õîëîäîâàÿ êðàïèâíèöà. (èëè ñåìåéíûé õîëîäîâîé àóòîâîñïàëèòåëüíûé ñèíäðîì) ÿâëÿåòñÿ îäíèì èç âàðèàíòîâ òàê íàçûâàåìîãî êðèîïèðèíàññîöèèðîâàííîãî ïåðèîäè÷åñêîãî ñèíäðîìà (Cryopyrin Assotiated Periodic Syndromes CAPS), ê êîòîðîìó îòíîñÿò òàêæå ñèíäðîì ÌàéêëàÓýëñà è õðîíè÷åñêèé ìëàäåí÷åñêèé íåðâíî-êîæíî-àðòèêóëÿðíûé ñèíäðîì/ìëàäåí÷åñêîå ìóëüòèñèñòåìíîå âîñïàëèòåëüíîå çàáîëåâàíèå (Chronic Infantile Onset Neurologic Cutneous Articular/Neonatal Onset Multisystem Inflammatory Disease CINCA/NOMID).  2009 ã. àìåðèêàíñêèå ó÷åíûå îïèñàëè íîâîå íàñëåäñòâåííîå çàáîëåâàíèå ñåìåéíóþ àòèïè÷íóþ õîëîäîâóþ êðàïèâíèöó.
Ïðè÷èíû õîëîäîâîé êðàïèâíèöû íå äî êîíöà ÿñåíû. Ó áîëüøèíñòâà áîëüíûõ áîëåçíü ÿâëÿåòñÿ èäèîïàòè÷åñêîé.  ëèòåðàòóðå åñòü ñîîáùåíèÿ î âîçìîæíîé ñâÿçè âîçíèêíîâåíèÿ õîëîäîâîé êðàïèâíèöû ñ èíôåêöèÿìè (ñèôèëèñ, èíôåêöèîííûé ìîíîíóêëåîç), çëîêà÷åñòâåííûìè íîâîîáðàçîâàíèÿìè, àóòîèììóííûìè áîëåçíÿìè, ñèñòåìíûì âàñêóëèòîì, ïðèåìîì ëåêàðñòâ è ò. ï.  2004 ã. èñïàíñêèå ïåäèàòðû îïèñàëè êëèíè÷åñêèé ñëó÷àé òÿæåëîé ïåðñèñòèðóþùåé õîëîäîâîé êðàïèâíèöû, âîçíèêøåé ó ðåáåíêà ÷åðåç íåñêîëüêî ìåñÿöåâ ïîñëå ïåðåíåñåííîãî èíôåêöèîííîãî ìîíîíóêëåîçà.
Ïðèîáðåòåííóþ õîëîäîâóþ êðàïèâíèöó ñâÿçûâàþò òàêæå ñ ïåðâè÷íîé èëè âòîðè÷íîé êðèîãëîáóëèíåìèåé, êîòîðóþ îáíàðóæèâàþò ó áîëüíûõ ñ ëèìôîïðîëèôåðàòèâíûìè áîëåçíÿìè, ãåïàòèòîì Ñ. Âòîðè÷íàÿ õîëîäîâàÿ êðàïèâíèöà ìîæåò âñòðå÷àòüñÿ ïðè ñûâîðîòî÷íîé áîëåçíè, ãåìîôèëèè; îïèñàíû ñëó÷àè âîçíèêíîâåíèÿ õîëîäîâîé êðàïèâíèöû ïîñëå ïðèåìà íåêîòîðûõ ëåêàðñòâåííûõ ïðåïàðàòîâ (ñòîëáíÿ÷íàÿ ñûâîðîòêà, îðàëüíûå êîíòðàöåïòèâû, ãðèçåîôóëüâèí, è äð.), à òàêæå óêóñà ïåðåïîí÷àòîêðûëûõ íàñåêîìûõ (îñû, ï÷åëû).
Ó ïàöèåíòîâ õîëîäîâîé êðàïèâíèöåé óæå ÷åðåç íåñêîëüêî ìèíóò ïîñëå êîíòàêòà ñ õîëîäíîé âîäîé/ëåäÿíûì âîçäóõîì ïîÿâëÿþòñÿ ææåíèå, çóä, ýðèòåìà, âîëäûðü è/èëè îòåê êîæè. Êàê ïðàâèëî, ýòè ñèìïòîìû ïîÿâëÿþòñÿ â îñíîâíîì íà ëèöå, ðóêàõ; ÷àñòî äîñòèãàþò ìàêñèìóìà âî âðåìÿ îòîãðåâàíèÿ îõëàæäåííûõ ó÷àñòêîâ òåëà è èñ÷åçàþò â òå÷åíèå 3060 ìèíóò. Èíîãäà õîëîäîâàÿ êðàïèâíèöà ìîæåò ñîïðîâîæäàòüñÿ ïîñòîÿííûìè óðòèêàðíûìè âûñûïàíèÿìè, êîòîðûå ïîÿâëÿþòñÿ îáû÷íî ÷åðåç íåñêîëüêî ìèíóò ïîñëå âîçäåéñòâèÿ õîëîäà, íî ñîõðàíÿþòñÿ â òå÷åíèå íåäåëè è äîëüøå. Åùå îäèí âàðèàíò õîëîäîâîé êðàïèâíèöû âîçíèêíîâåíèå óðòèêàðíûõ âûñûïàíèé â äðóãîì ìåñòå âîêðóã îõëàæäåííîãî ó÷àñòêà êîæè, à íå òàì, ãäå êîæà ïîäâåðãëàñü âîçäåéñòâèþ õîëîäà, òàê íàçûâàåìàÿ ðåôëåêòîðíàÿ õîëîäîâàÿ êðàïèâíèöà. Ó íåêîòîðûõ áîëüíûõ ïîñëå ïðèåìà õîëîäíîé ïèùè èëè íàïèòêîâ ìîãóò âîçíèêíóòü îòåêè ãóá, ÿçûêà è ãëîòêè.
Ó áîëüíûõ ÷àñòî âûÿâëÿþò òàêæå íàðóøåíèÿ ñî ñòîðîíû ñåðäå÷íî-ñîñóäèñòîé è ðåñïèðàòîðíîé ñèñòåì; ìîãóò èìåòü ìåñòî ñèìïòîìû ñî ñòîðîíû æåëóäî÷íî-êèøå÷íîãî òðàêòà (áîëü â æèâîòå, äèàðåÿ).
×åì âûðàæåííåå êëèíè÷åñêèå ñèìïòîìû, òåì òÿæåëåå ïðîòåêàåò õîëîäîâàÿ êðàïèâíèöà. Òÿæåñòü êëèíè÷åñêèõ ïðîÿâëåíèé ÕÊ çàâèñèò îò ïëîùàäè îõëàæäåíèÿ è îõëàæäàþùåãî ôàêòîðà. Òàê, ó î÷åíü ÷óâñòâèòåëüíûõ ê õîëîäó ëèö îõëàæäåíèå çíà÷èòåëüíîé ïîâåðõíîñòè òåëà ìîæåò âûçâàòü àíàôèëàêòîèäíóþ ðåàêöèþ: íàðóøåíèå äûõàíèÿ, òîøíîòó, ðâîòó, ãîëîâîêðóæåíèå, îäûøêó, òàõèêàðäèþ, ñíèæåíèå àðòåðèàëüíîãî äàâëåíèÿ è ò. ï. Îïèñàíû ñëó÷àè ëåòàëüíûõ èñõîäîâ, âûçâàííûõ âîçäåéñòâèåì õîëîäà (íàïðèìåð, ïîñëå ïîãðóæåíèÿ òàêîãî áîëüíîãî â âîäó è ò. ï.).
Ñåìåéíàÿ õîëîäîâàÿ êðàïèâíèöà ïåðåäàåòñÿ ïî àóòîñîìíî-äîìèíàíòíîìó òèïó. Ñèíäðîì ÌàéêëàÓýëñà ãåíåðàëèçîâàííàÿ âîñïàëèòåëüíàÿ ðåàêöèÿ íà õîëîäíûé âîçäóõ/ñûðóþ, âëàæíóþ ïîãîäó õàðàêòåðèçóåòñÿ ïîÿâëåíèåì çóäÿùèõ âûñûïàíèé äèàìåòðîì 0,23 ñì, êîòîðûå ñîõðàíÿþòñÿ 524 ÷; ïîëèàòðòðèòà (ñóñòàâíîé ñèíäðîì ìîæåò áûòü ïðåäñòàâëåí îò êîðîòêèõ ñëó÷àåâ áîëåé â ñóñòàâàõ äî ðåöèäèâîâ àðòðèòà êðóïíûõ ñóñòàâîâ); êîíúþíêòèâèòà; ïîâûøåíèåì òåìïåðàòóðû (íå âñåãäà), ëåéêîöèòîâ è óðîâíÿ Ñ-ðåàêòèâíîãî áåëêà â êðîâè; ïîçæå ó òàêèõ áîëüíûõ ìîæåò ðàçâèòüñÿ ïîðàæåíèå ïî÷åê. Ó íåêîòîðûõ òàêèõ ïàöèåíòîâ ïðîâîêàöèîííàÿ ïðîáà ñî ëüäîì/õîëîäíîé âîäîé ìîæåò áûòü îòðèöàòåëüíàÿ, òîãäà êàê ïîñëå âîçäåéñòâèÿ õîëîäíîãî âîçäóõà ó íèõ ïîÿâëÿþòñÿ âûñûïàíèÿ è çóä êîæè. Âàæíî çàìåòèòü, ÷òî äàæå ëåãêîå âîçäåéñòâèå õîëîäà (ïðîâåòðèâàíèå êîìíàòû) ìîæåò ñïðîâîöèðîâàòü ïðèñòóï. Îáîñòðåíèÿ áîëåçíè ÷àùå âñòðå÷àþòñÿ â õîëîäíîå âðåìÿ ãîäà.
Îïèñàíû ñëó÷àè àíàôèëàêñèè, èíäóöèðîâàííîé ôèçè÷åñêîé íàãðóçêîé, íà õîëîäå (èãðà â ôóòáîë èëè åçäà íà âåëîñèïåäå â çèìíåå âðåìÿ).  òàêèõ ñëó÷àÿõ ó áîëüíûõ íåîáõîäèìî èñêëþ÷èòü õîëèíåðãè÷åñêóþ êðàïèâíèöó, âûçâàííóþ âîçäåéñòâèåì õîëîäîâûõ ôàêòîðîâ (ïðè ýòîì ôèçè÷åñêèå óïðàæíåíèÿ â òåïëîì ïîìåùåíèè íå âûçûâàþò ðåöèäèâà êðàïèâíèöû, à õîëîäîâàÿ ïðîáà îòðèöàòåëüíàÿ).
Êëèíè÷åñêèé äèàãíîç õîëîäîâé êðàïèâíèöû ñëåäóåò ïîäòâåðäèòü ïðîâåäåíèåì ïðîâîêàöèîííîé ïðîáû ñî ëüäîì. Äëÿ ýòîãî ëåä ïîìåùàþò â òîíêèé ïîëèýòèëåíîâûé ìåøîê, ÷òîáû ïðåäîòâðàòèòü ïðÿìîé êîíòàêò êîæè ñ âîäîé è èçáåæàòü ïóòàíèöû ñ àêâàãåííîé êðàïèâíèöåé â ñëó÷àå ïîëîæèòåëüíîé ïðîáû. Êóáèê ëüäà ïðèêëàäûâàþò ê ïðåäïëå÷üþ è íàáëþäàþò çà ðåàêöèåé (âðåìÿ îöåíêè ðåàêöèè ÷åðåç 10 ìèí). Ó áîëüíûõ ñ î÷åíü âûñîêîé ÷óâñòâèòåëüíîñòüþ ê õîëîäó ðåàêöèÿ ìîæåò âîçíèêíóòü óæå ÷åðåç 30 ñ, ó äðóãèõ ïðè ïîëîæèòåëüíîì àíàìíåçå áîëåçíè îíà ìîæåò áûòü áîëåå çàìåäëåííîé (íàïðèìåð, îòìå÷àòüñÿ ÷åðåç 20 ìèí). Ïðîáà ñ÷èòàåòñÿ ïîëîæèòåëüíîé, åñëè íà ìåñòå àïïëèêàöèè ëüäà ó áîëüíîãî ïîÿâëÿåòñÿ ïàëüïèðóåìûé è õîðîøî âèäèìûé âîëäûðü, ýðèòåìà, êîòîðûå â áîëüøèíñòâå ñëó÷àåâ ñîïðîâîæäàþòñÿ ææåíèåì è çóäîì êîæè.
Èñïîëüçîâàíèå äðóãèõ ïðîâîêàöèîííûõ òåñòîâ (ïðåáûâàíèå â õîëîäíîé êîìíàòå (4 °C) áåç îäåæäû â òå÷åíèå 1020 ìèí; ìîäèôèöèðîâàííûé õîëîäîâîé òåñò ñ ïîãðóæåíèåì ïðåäïëå÷üÿ â õîëîäíóþ âîäó (4 °Ñ) íà 10 ìèí è ò. ï.) â íàñòîÿùåå âðåìÿ ýêñïåðòû íå ðåêîìåíäóþò èç-çà âûñîêîé âåðîÿòíîñòè ðàçâèòèÿ ó òàêèõ áîëüíûõ ñèñòåìíûõ ïðîÿâëåíèé õîëîäîâîé êðàïèâíèöû. Âìåñòî íèõ ýêñïåðòíàÿ ãðóïïà ïðåäëîæèëà äâóõýòàïíûé ïîäõîä â ïðîâåäåíèè ïðîâîêàöèîííîãî õîëîäîâîãî òåñòà: åñëè ó ïàöèåíòà õîëîäîâàÿ ïðîáà ñî ëüäîì ïîëîæèòåëüíàÿ, ïàöèåíòó îïðåäåëÿþò ïîðîãîâóþ òåìïåðàòóðó, ïðè êîòîðîé ó íåãî âîçíèêàåò êîæíàÿ ðåàêöèÿ. Ñ ýòîé öåëüþ ó÷åíûå ðåêîìåíäóþò èñïîëüçîâàòü òàê íàçûâàåìûé TempTest ýòî óñòðîéñòâî â íàñòîÿùåå âðåìÿ â Ðîññèè íå çàðåãèñòðèðîâàíî è, ñîîòâåòñòâåííî íåäîñòóïíî íàøèì âðà÷àì. Ïðèáîð ïîçâîëÿåò ïðîâåðèòü ðåàêöèþ êîæè íà âîçäåéñòâèå 32 ðàçëè÷íûõ òåìïåðàòóð îäíîâðåìåííî (ìåæäó 435 ± 0,1 °Ñ), ÷òî ïîìîæåò áîëüíîìó â ïîëó÷åíèè âàæíîé èíôîðìàöèè î ïîðîãîâîì ïîêàçàòåëå òåìïåðàòóðû, ïðåäñòàâëÿþùåì ðèñê ðàçâèòèÿ áîëåçíè.
Òàêæå áîëüíûì õîëîäîâîé êðàïíèöåé íàçíà÷àþò îáùèé àíàëèç êðîâè, áèîõèìèþ êðîâè (èññëåäóþò ôóíêöèè ïå÷åíè, ïî÷åê, áåëêîâóþ ôðàêöèþ), îïðåäåëÿþò ðåâìàòîèäíûé ôàêòîð, óðîâíè ñûâîðîòî÷íûõ èììóíîãëîáóëèíîâ, C3, C4, ôèáðèíîãåíà, êðèîïðåöèïèòèíîâ, õîëîäîâûõ àããëþòèíèíîâ, à òàêæå àíòèòåëà ê âèðóñàì ÝïøòåéíàÁàðð, ãåïàòèòà Ñ, Â, õëàìèäèÿì è ò. ï.
Õîëîäîâîé ïðîâîêàöèîííûé òåñò (âàðèàíòû ðåàêöèè)


Âàðèàíòû ïðîÿâëåíèÿ õîëîäîâîé êðàïèâíèöû
Источник

