При герпетиформном дерматите дюринга морфологические элементы
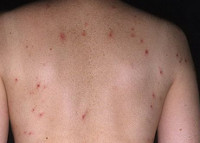
Герпетиформный
дерматит Дюринга – хроническое
рецидивирующее заболевание кожи,
отличающееся истинным полиморфизмом
сыпи (пузырьки, пузыри, папулы, волдыри,
эритема) и сильным зудом.
Этиология
и патогенез. Этиология неизвестна.
Предполагают аутоиммунную природу
заболевания, о чем свидетельствует
обнаруживаемая у абсолютного большинства
больных глютенчувствительная энтеропатия
и выявление при прямой иммунофлюоресценции
отложений IgА (антител против структурных
компонентов дермальных сосочков близ
базальной мембраны) в дермоэпидермальном
соединении. Отложения IgА располагаются
преимущественно в виде гранул на
верхушке сосочков дермы и внутри них.
У части больных выявляют также
циркулирующие иммунные комплексы
глютен–антитела (IgА). Определенную
роль в патогенезе заболевания играют
повышенная чувствительность к йоду и
генетическая предрасположенность.
Герпетиформный дерматит может наблюдаться
и как параонкологический дерматоз.
Гистологически
выявляют субэпидермальные пузыри,
серозное содержимое которых нередко
богато эозинофилами. Пузыри окаймлены
папиллярными микроабсцессами (скопления
нейтрофильных и эозинофильных
гранулоцитов), расположенными на
верхушках сосочков дермы. Кровеносные
сосуды дермы расширены и окружены
инфильтратами, образованными нейтрофилами,
эозинофилами, разрушенными ядрами
(«ядерной пылью») и мононуклеарными
клетками с примесью нейтрофильных
лейкоцитов. Со временем инфильтрат
становится сплошным, обычно с преобладанием
эозинофилов. Дно субэпидермальных
пузырей может постепенно покрываться
регенерирующим эпидермисом.
Клиническая
картина. Заболевание встречается в
любом возрасте, несколько чаще в 30–40
лет. Установлена провоцирующая роль
приема большого количества крахмала
и йода, чрезмерной инсоляции и вирусных
заболеваний. Начало заболевания обычно
постепенное, продолжающееся недели и
месяцы. Заболевание приобретает
хроническое течение, прерывается
ремиссиями продолжительностью от 3 мес
до 1 года и более. Кожным высыпаниям
могут предшествовать недомогание,
небольшая лихорадка, ощущение покалывания
и особенно часто зуд. Характерен истинный
полиморфизм сыпи, обусловленный
сочетанием эритематозных пятен,
уртикароподобных эффлоресценций, папул
и везикул, к которым могут присоединяться
пузыри. Истинный полиморфизм дополняется
ложным (эрозии, экскориации, корочки).
Эритематозные пятна обычно небольшие,
округлые, имеют довольно четкие границы,
за счет присоединения выпота из
расширенных сосудов они трансформируются
в уртикароподобные образования, склонные
к периферическому росту и слиянию друг
с другом в обширные очаги розово‑синюшной
окраски, округлых, а чаше фестончатых
или причудливых очертаний с четкими
границами. Их поверхность усеяна
экскориациями, серозными и геморрагическими
корками, везикулами, расположенным,
как правило, в виде колец диаметром 2–3
см и более. При отложении инфильтрата
эритематозные пятна трансформируются
в сочные папулы розово‑красного
цвета с первоначально гладкой
поверхностью, которые со временем
приобретают пруригинозные черты.
Уртикароподобные и папулезные высыпания
могут возникать и без предварительной
эритематозной стадии. Везикулы небольших
размеров (диаметром 2–3 мм) возникают
на пораженной или видимо здоровой коже,
отличаются плотной покрышкой и прозрачным
содержимым, которое со временем мутнеет
и может стать гнойным. При подсыхании
содержимого везикул образуются корочки,
а при их вскрытии, что происходит чаще
всего под влиянием расчесов, обнажаются
эрозии. Везикулы, группируясь, напоминают
высыпания герпеса. Пузыри имеют такие
же клинические и эволюционные
характеристики, что и везикулы, но от
последних отличаются лишь большими
размерами (их диаметр от 0,5 до 2 см и
более). Высыпания обычно симметричны;
располагаются на разгибательных
поверхностях рук и ног, локтях, коленях
и плечах, а также на крестце, ягодицах,
пояснице, задней поверхности шеи,
волосистой части головы и лице. Они
часто группируются. Поражение слизистых
оболочек нехарактерно; лишь изредка в
полости рта возникают везикулобуллезные
элементы с последующим их переходом в
эрозии. При регрессе высыпаний
герпетиформного дерматита, как правило,
остаются гипо– и гиперпигментные
пятна. Субъективно отмечаются сильный,
порой до жжения, зуд, иногда болезненность.
Общее состояние больных во время
рецидивов может быть нарушено: повышается
температура тела, усиливается зуд,
нарушается сон. Из лабораторных изменений
следует отметить частую эозинофилию
в крови и пузырной жидкости.
Диагноз
основывается на клинических данных.
Для подтверждения диагноза используют
определение количества эозинофилов в
крови и пузырной жидкости. Повышенный
уровень их в обеих этих жидкостях или
в одной из них свидетельствует в пользу
диагноза герпетиформного дерматита,
вместе с тем отсутствие эозинофилии
не исключает его; проба с йодом (проба
Ядассона) применяется в двух модификациях:
накожно и внутрь. На 1 кв. см видимо
здоровой кожи, лучше предплечья, под
компресс па 24 ч накладывают мазь с 50%
йодидом калия. Проба считается
положительной, если на месте наложения
мази появляются эритема, везикулы или
папулы. При отрицательном результате
назначают внутрь 2–3 столовые ложки
3–5% раствора калия йодида. Проба
считается положительной при появлении
признаков обострения заболевания. При
тяжелом течении герпетиформного
дерматита внутренняя проба может
вызвать резкое обострение заболевания,
поэтому проводить ее в подобных случаях
не следует. Наиболее надежны результаты
гистологического исследования, которые
позволяют обнаружить субэпидермальный
пузырь, папиллярные микроабсцессы и
«ядерную пыль». Особенно ценны данные
прямой иммунофлюоресценции, выявляющие
в области эпидермо‑дермального
соединения отложения IgА, расположенные
гранулами или линейно. Дифференциальный
диагноз проводят с буллезным пемфигоидом,
пузырчаткой, буллезной токсидермией.
Лечение:
больные герпетиформным дерматитом
подлежат обследованию на наличие
сопутствующих заболеваний, в первую
очередь желудочно‑кишечных, фокальной
инфекции, онкологических, особенно при
атипичных формах болезни улиц пожилого
и преклонного возраста. Важно соблюдение
диеты: из рациона исключают продукты,
содержащие йод и глютен. Наиболее
эффективны сульфоновые средства:
диафенилсульфон (ДДС, дапсон, авлосульфон),
диуцифон, сульфапиридин и др. Обычно
назначают диафенилсульфон или диуцифон
по 0,05–0,1 г 2 раза в сутки циклами по 5–6
дней с интервалами 1–3 дня. Курсовая
доза зависит от эффективности и
переносимости препарата. При резистентностн
клинических проявлений герпетиформного
дерматита к сульфоновым препаратам
показаны кортикостероидные гормоны в
средних суточных дозах. Местно назначают
теплые ванны с перманганатом калия;
пузыри и пузырьки вскрывают, затем
обрабатывают фукорцином или водным
раствором красителей; 5% дерматоловую
мазь; кортикостероидные мази и аэрозоли.
Источник
Герпетиформный дерматит Дюринга — воспалительное заболевание кожи, ассоциированное с глютеновой энтеропатией и характеризующееся полиморфными зудящими высыпаниями, хроническим рецидивирующим течением, гранулярным отложением IgA в сосочках дермы[1].
Эпидемиология[править | править код]
В некоторых странах Европы герпетиформный дерматит Дюринга (ГД) встречается с частотой 1:100 000 населения, в то время как среди различных дерматозов она составляет 1,4 %. По официальным данным, в 2014 году распространенность ГД в Российской Федерации составила 2,0 случаев на 100 тысяч населения в возрасте 18 лет и старше, заболеваемость – 0,8 случаев на 100 тысяч населения в возрасте 18 лет и старше. Примерное соотношение заболевания мужчин и женщин варьируется от 1,1:1 до 1,9:1.
Этиология и патогенез[править | править код]
В настоящий момент точные этиология и патогенез не ясны. Герпетиформный дерматит Дюринга является полиэтиологическим заболеванием. Однако, почти все больные ГД страдают глютеновой энтеропатией. Можно выделить несколько факторов провоцирующих начало данного заболевания:
- прием йодсодержащих препаратов, рыбы или морепродуктов;
- чрезмерные инсоляции;
- частые вирусные заболевания;
- возможна связь с менструальным циклом или беременностью;
Герпетиформный дерматит Дюринга может носить паранеопластический характер, то есть являться маркером онкологического процесса внутренних органов у больного[2].
Клиническая картина[править | править код]
Заболевание часто начинается с субъективных ощущений: мучительного зуда, жжения, покалывания. Через 8–12 ч после возникновения субъективных ощущений развиваются кожные проявления, которые носят полиморфный характер. Преимущественно высыпания локализуются на разгибательных поверхностях конечностей, волосистой части головы, плечах, коленях, локтях, крестце, ягодицах и всегда сопровождаются зудом[2]. Сыпь представлена пятнами, волдырями, папулами и пузырями различной величины. Пузыри напряженные, с плотной покрышкой. Они могут появляться и на видимо неизмененной коже; мелкие, диаметром до 2–3 мм, с напряженной плотной покрышкой, прозрачным содержимым. Со временем содержимое пузырьков мутнеет, при присоединении вторичной инфекции становится гнойным. Пузыри вскрываются, образуя эрозии, которые быстро эпителизируются, оставляя гиперпигментацию. Иногда поражение кожи носит локализованный характер. Слизистые оболочки рта не поражаются[1].
Диагностика[править | править код]
В общем анализе крови, как правило, наблюдается повышенное содержание эозинофилов. В результате глютеновой энтропатии может развиться анемия, связанная с недостатком железа или фолиевой кислоты. Рекомендуется проводить:
- Исследование биоптата кожи методом прямой иммунофлюоресценции, которое позволяет выявить зернистые отложения Ig A в сосочковом слое дермы;
- Цитологическое исследование пузырной жидкости;
- Гистологическое исследование биоптата кожи;
- Исследование сыворотки крови (метод ИФА).
Инструментальная диагностика не требуется. Рекомендуется консультация гастроэнролога для обнаружения глютеновой энтеропатии, провоцирующей у некоторых пациентов стеаторею.
Лечение[править | править код]
Лечение стоит начать с безглютеновой диеты, которая устранит энтеропатию. Параллельно начинают лечение сульфонами (дапсон 1 мг на кг массы тела в течение 1-2 лет). Также назначаются антигистаминные и системные и местные глюкокортикостероиды [2].
Прогноз и профилактика[править | править код]
Необходимо соблюдение безглютеновой диеты. Следует также воздерживаться от крахмалсодержащих продуктов. Исключают из рациона продукты, в состав которых входит йод.
Заболевание имеет доброкачественное хроническое течение.
Примечания[править | править код]
- ↑ 1 2 О.Ю. Олисовой., Т.А. Белоусова, В.В. Владимиров. Кожные и венерические болезни: учебник. — Практическая медицина, 2015. — С. 210-214. — 288 с. — ISBN 978-5-98811-337-9.
- ↑ 1 2 3 Российское общество дерматовенерологов и косметологов. Дерматит герпетиформный // Клинические рекомендации. — 2016.
Источник
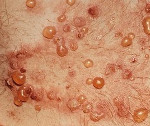
Герпетиформный дерматит Дюринга — хроническое рецидивирующее поражение кожи, проявляющееся полиморфной сыпью в виде эритематозных пятен, пузырей, папул, волдырей и сопровождающиеся выраженным зудом и жжением. Заболевание получило свое название благодаря тому, что элементы сыпи при дерматите Дюринга группируются таким же образом, как высыпания при герпесе. Диагностика проводится при помощи гистологического исследования, анализа содержимого пузырей и реакции прямой иммунофлуоресценции. В лечении герпетиформного дерматита Дюринга эффективна сульфоновая группа препаратов и кортикостероиды.
Общие сведения
Герпетиформный дерматит Дюринга встречается в любом возрасте, но наиболее часто он развивается в 30-40 лет. Мужчины более подвержены этому заболеванию, чем женщины. В некоторых случаях герпетиформный дерматит Дюринга является кожной реакцией на имеющуюся в организме злокачественную опухоль внутренних органов, то есть выступает в качестве параонкологического дерматоза.

Герпетиформный дерматит Дюринга
Причины возникновения
Причины и механизм развития герпетиформного дерматита Дюринга неизвестны. У многих пациентов выявляется непереносимость белка глютеина, содержащегося в злаковых растениях. В пользу аутоиммунного компонента в развитии заболевания говорит обнаружение IgA-антител на границе дермы и эпидермиса — в области базальной мембраны. Предполагают, что определенную роль в возникновении герпетиформного дерматита Дюринга играют повышенная йодная чувствительность, наследственность, аскаридоз, воспалительные процессы желудочно-кишечного тракта (гастрит, язвенная болезнь), вирусные заболевания (ОРВИ, герпетическая инфекция и др.).
Симптомы
Обычно герпетиформный дерматит Дюринга имеет острое начало с появлением очагов полиморфной сыпи. Высыпаниям могут предшествовать умеренный подъем температуры тела, общая слабость, зуд и чувство покалывания. Элементы сыпи могут возникать на любом участке кожного покрова, кроме подошв и ладоней. Но наиболее частое их расположение — это разгибательные поверхности рук и ног, область лопаток, плечи, поясница и ягодицы. На ладонях могут возникать петехии и экхимозы — крупные (больше 3мм) пятна внутрикожных кровоизлияний. Высыпания сопровождаются выраженным дискомфортом: ощущением жжения, интенсивным зудом и парестезиями. Поражение слизистых оболочек при герпетиформном дерматите Дюринга, как правило, отсутствует. В редких случаях в полости рта могут возникать пузыри, быстро переходящие в эрозии.
Истинный полиморфизм сыпи при герпетиформном дерматите Дюринга связан с одновременным появлением на коже различного размера эритематозных пятен, волдырей, папул и пузырей. Со временем к истинному полиморфизму присоединяется ложный: образуются связанные с трансформацией высыпаний эрозии и корочки, а также вызванные сильным расчесыванием кожи экскориации. При заживлении элементов сыпи на коже остаются очаги гипо- и гиперпигментации, иногда рубцы.
Эритематозные пятна при герпетиформном дерматите Дюринга имеют четкий контур и округлую форму. Их гладкая поверхность часто покрыта расчесами, кровянистыми и серозными корочками. Со временем они пропитываются выпотом из расширенных сосудов и превращаются в похожие на волдыри (уртикароподобные) образования. Последние растут по периферии и сливаются, трансформируясь в розово-синюшные очаги, покрытые корочками, расчесами и пузырьками. Наряду с этим эритематозные пятна могут переходить в сочные розово-красные папулы. Кроме того, возникновение папул и уртикароподобных высыпаний может происходить без стадии эритематозного пятна.
Пузырные элементы сыпи при герпетиформном дерматите Дюринга могут быть небольшого размера — везикулы и диаметром более 2 см — буллезные высыпания. Они заполнены прозрачной жидкостью, помутнение которой говорит о присоединении инфекции. Пузыри вскрываются и подсыхают с образованием корки. Из-за расчесывания происходит снятие корки и на месте пузыря остается эрозия.
В зависимости от преобладания того или иного вида сыпи над остальными выделяют следующие виды герпетиформного дерматита Дюринга: папулезную, везикулезную, буллезную и уртикароподобную. Возможны атипичные варианты заболевания: трихофитоидные, экзематоидные, строфулоидные и др.
Острые периоды герпетиформного дерматита Дюринга сочетаются с довольно продолжительными ремиссиями (от нескольких месяцев до года и более). Обострения часто протекают с ухудшением общего состояния больного, подъемом температуры, нарушениями сна.
Диагностика
При подозрении на герпетиформный дерматит Дюринга проводят йодную пробу Ядассона. На здоровый участок кожи накладывают компресс с мазью, содержащей 50% йодида калия. Через 24 ч компресс снимают. Выявление на его месте покраснения, везикул или папул говорит в пользу герпетиформного дерматита Дюринга. Если проба отрицательна, то ее повторяют. Для этого через 48 ч накладывают такой же компресс на область пигментации, оставшейся после бывших высыпаний. Пробу Ядассона можно проводить с приемом препарата йода внутрь. Но такое исследование чревато резким обострением заболевания.
При герпетиформном дерматите Дюринга в клиническом анализе крови обнаруживается повышенное содержание эозинофилов. При цитологическом исследовании содержимого пузырей также выявляется большое количество эозинофилов. Однако эти данные, как и проба Ядассона, не являются обязательными или строго специфичными для заболевания.
Наиболее надежным способом диагностики герпетиформного дерматита Дюринга считается гистологическое исследование участков пораженной кожи. Оно выявляет расположенные под эпидермисом полости, скопления эозинофилов, нейтрофилов и остатков их разрушенных ядер. Реакция прямой иммунофлуоресценции (РИФ) обнаруживает на верхушках дермальных сосочков отложения IgA.
В диагностике буллезной формы герпетиформного дерматита Дюринга необходима дифференциация с другими буллезными дерматитами: буллезным пемфигоидом, вульгарной пузырчаткой и другими видами пузырчатки.
Поскольку герпетиформный дерматит Дюринга является параонкологическим заболеванием, для пациентов пожилого возраста желательно проведение дополнительных обследовании для исключения онкологической патологии внутренних органов: УЗИ органов брюшной полости и моче-половой системы, рентгенограмму легких, КТ почек и т. п.
Лечение герпетиформного дерматита Дюринга
Больным герпетиформным дерматитом Дюринга показано лечение у дерматолога. Назначают диету, исключающую злаки и йодосодержащие продукты (морская рыба, морепродукты, салат и др.). Медикаментозная терапия проводится препаратами сульфоновой группы: диафенилсульфон, сульфасалазин, солюсульфон и другие. Эти препараты обычно назначают внутрь циклами по 5-6 дней с перерывами в 1-3 дня. В случаях неэффективности сульфоновой терапии лечение проводят средними дозами кортикостероидов (преднизолон, дексаметазон и др.) Для купирования зуда применяют антигистаминные препараты: лоратадин, цетиризин, дезлоратадин.
Местное лечение герпетиформного дерматита Дюринга включает теплые ванны с раствором марганцовки, вскрытие пузырей и их обработку зеленкой или фукарцином, наложение кортикостероидных мазей или аэрозолей, применение 5% дерматоловой мази.
Источник
Герпетиформный
дерматит Дюринга – хроническое
рецидивирующее заболевание кожи,
отличающееся истинным полиморфизмом
сыпи (пузырьки, пузыри, папулы, волдыри,
эритема) и сильным зудом.
Этиология
и патогенез. Этиология неизвестна.
Предполагают аутоиммунную природу
заболевания, о чем свидетельствует
обнаруживаемая у абсолютного большинства
больных глютенчувствительная энтеропатия
и выявление при прямой иммунофлюоресценции
отложений IgА (антител против структурных
компонентов дермальных сосочков близ
базальной мембраны) в дермоэпидермальном
соединении. Отложения IgА располагаются
преимущественно в виде гранул на верхушке
сосочков дермы и внутри них. У части
больных выявляют также циркулирующие
иммунные комплексы глютен–антитела
(IgА). Определенную роль в патогенезе
заболевания играют повышенная
чувствительность к йоду и генетическая
предрасположенность. Герпетиформный
дерматит может наблюдаться и как
параонкологический дерматоз.
Гистологически
выявляют субэпидермальные пузыри,
серозное содержимое которых нередко
богато эозинофилами. Пузыри окаймлены
папиллярными микроабсцессами (скопления
нейтрофильных и эозинофильных
гранулоцитов), расположенными на
верхушках сосочков дермы. Кровеносные
сосуды дермы расширены и окружены
инфильтратами, образованными нейтрофилами,
эозинофилами, разрушенными ядрами
(«ядерной пылью») и мононуклеарными
клетками с примесью нейтрофильных
лейкоцитов. Со временем инфильтрат
становится сплошным, обычно с преобладанием
эозинофилов. Дно субэпидермальных
пузырей может постепенно покрываться
регенерирующим эпидермисом.
Клиническая
картина. Заболевание встречается в
любом возрасте, несколько чаще в 30–40
лет. Установлена провоцирующая роль
приема большого количества крахмала и
йода, чрезмерной инсоляции и вирусных
заболеваний. Начало заболевания обычно
постепенное, продолжающееся недели и
месяцы. Заболевание приобретает
хроническое течение, прерывается
ремиссиями продолжительностью от 3 мес
до 1 года и более. Кожным высыпаниям
могут предшествовать недомогание,
небольшая лихорадка, ощущение покалывания
и особенно часто зуд. Характерен истинный
полиморфизм сыпи, обусловленный
сочетанием эритематозных пятен,
уртикароподобных эффлоресценций, папул
и везикул, к которым могут присоединяться
пузыри. Истинный полиморфизм дополняется
ложным (эрозии, экскориации, корочки).
Эритематозные пятна обычно небольшие,
округлые, имеют довольно четкие границы,
за счет присоединения выпота из
расширенных сосудов они трансформируются
в уртикароподобные образования, склонные
к периферическому росту и слиянию друг
с другом в обширные очаги розово‑синюшной
окраски, округлых, а чаше фестончатых
или причудливых очертаний с четкими
границами. Их поверхность усеяна
экскориациями, серозными и геморрагическими
корками, везикулами, расположенным, как
правило, в виде колец диаметром 2–3 см
и более. При отложении инфильтрата
эритематозные пятна трансформируются
в сочные папулы розово‑красного
цвета с первоначально гладкой поверхностью,
которые со временем приобретают
пруригинозные черты. Уртикароподобные
и папулезные высыпания могут возникать
и без предварительной эритематозной
стадии. Везикулы небольших размеров
(диаметром 2–3 мм) возникают на пораженной
или видимо здоровой коже, отличаются
плотной покрышкой и прозрачным содержимым,
которое со временем мутнеет и может
стать гнойным. При подсыхании содержимого
везикул образуются корочки, а при их
вскрытии, что происходит чаще всего под
влиянием расчесов, обнажаются эрозии.
Везикулы, группируясь, напоминают
высыпания герпеса. Пузыри имеют такие
же клинические и эволюционные
характеристики, что и везикулы, но от
последних отличаются лишь большими
размерами (их диаметр от 0,5 до 2 см и
более). Высыпания обычно симметричны;
располагаются на разгибательных
поверхностях рук и ног, локтях, коленях
и плечах, а также на крестце, ягодицах,
пояснице, задней поверхности шеи,
волосистой части головы и лице. Они
часто группируются. Поражение слизистых
оболочек нехарактерно; лишь изредка в
полости рта возникают везикулобуллезные
элементы с последующим их переходом в
эрозии. При регрессе высыпаний
герпетиформного дерматита, как правило,
остаются гипо– и гиперпигментные пятна.
Субъективно отмечаются сильный, порой
до жжения, зуд, иногда болезненность.
Общее состояние больных во время
рецидивов может быть нарушено: повышается
температура тела, усиливается зуд,
нарушается сон. Из лабораторных изменений
следует отметить частую эозинофилию в
крови и пузырной жидкости.
Диагноз
основывается на клинических данных.
Для подтверждения диагноза используют
определение количества эозинофилов в
крови и пузырной жидкости. Повышенный
уровень их в обеих этих жидкостях или
в одной из них свидетельствует в пользу
диагноза герпетиформного дерматита,
вместе с тем отсутствие эозинофилии не
исключает его; проба с йодом (проба
Ядассона) применяется в двух модификациях:
накожно и внутрь. На 1 кв. см видимо
здоровой кожи, лучше предплечья, под
компресс па 24 ч накладывают мазь с 50%
йодидом калия. Проба считается
положительной, если на месте наложения
мази появляются эритема, везикулы или
папулы. При отрицательном результате
назначают внутрь 2–3 столовые ложки
3–5% раствора калия йодида. Проба считается
положительной при появлении признаков
обострения заболевания. При тяжелом
течении герпетиформного дерматита
внутренняя проба может вызвать резкое
обострение заболевания, поэтому проводить
ее в подобных случаях не следует. Наиболее
надежны результаты гистологического
исследования, которые позволяют
обнаружить субэпидермальный пузырь,
папиллярные микроабсцессы и «ядерную
пыль». Особенно ценны данные прямой
иммунофлюоресценции, выявляющие в
области эпидермо‑дермального
соединения отложения IgА, расположенные
гранулами или линейно. Дифференциальный
диагноз проводят с буллезным пемфигоидом,
пузырчаткой, буллезной токсидермией.
Лечение:
больные герпетиформным дерматитом
подлежат обследованию на наличие
сопутствующих заболеваний, в первую
очередь желудочно‑кишечных, фокальной
инфекции, онкологических, особенно при
атипичных формах болезни улиц пожилого
и преклонного возраста. Важно соблюдение
диеты: из рациона исключают продукты,
содержащие йод и глютен. Наиболее
эффективны сульфоновые средства:
диафенилсульфон (ДДС, дапсон, авлосульфон),
диуцифон, сульфапиридин и др. Обычно
назначают диафенилсульфон или диуцифон
по 0,05–0,1 г 2 раза в сутки циклами по 5–6
дней с интервалами 1–3 дня. Курсовая
доза зависит от эффективности и
переносимости препарата. При резистентностн
клинических проявлений герпетиформного
дерматита к сульфоновым препаратам
показаны кортикостероидные гормоны в
средних суточных дозах. Местно назначают
теплые ванны с перманганатом калия;
пузыри и пузырьки вскрывают, затем
обрабатывают фукорцином или водным
раствором красителей; 5% дерматоловую
мазь; кортикостероидные мази и аэрозоли.
Источник