Золотистый стафилококк при атопическом дерматите у детей
© Коллектив авторов, 2003
А. В. Кудрявцева, Л. К. Катосова, И. И. Балаболкин, В. Г. Асеева
РОЛЬ ЗОЛОТИСТОГО СТАФИЛОКОККА ПРИ АТОПИЧЕСКОМ ДЕРМАТИТЕ У ДЕТЕЙ
НИИ педиатрии Научного центра здоровья детей РАМН (дир. акад. А. А. Баранов), Москва
Авторы наблюдали 70 больных атопическим дерматитом (АД) в возрасте от 4 месяцев до 16 лет. В комплекс обследования больных включено определение общего в сыворотке крови, постановка кожных скарификационных проб, бактериологические посевы с кожи и фекалий; у 5 больных исследовали специфический к эндотоксинам А и В золотистого стафилококка (ЗС). ЗС выявлен на коже у 73% больных АД. Отмечена зависимость между тяжестью и характером поражения кожных покровов и степенью колонизации ЗС, а также между выраженностью обсеменения кожи ЗС и уровнем эозинофилов в периферической крови. У больных с тяжелым течением АД выявлены специфические к стафилококковым эндотоксинам А и В.
2А В. Кудрявцева, Л. К. Катосова, И. И. Балаболкин, В. Г. Асеева
ПЕДИАТРИЯ № 6, 2003 г.
Authors observed 70 patients with atopic dermatitis (AD) in the ade 4 months —16 years old. Complex examination included determination of total serum IgE, skin tests, skin and stool culture. Specific IgE-antibodies to Staphylococcus aureus (SA) A and B endotoxins were studied in 5 cases. SA skin culture was positive in 73% of patients with AD. Authors noted the dependence between skin lesion character and severity and degree of skin contamination by SA and between degree of skin contamination by SA and number of peripheral blood eosinophiles. Patients with severe AD had high level of specific IgE antibodies to staphylococcal A and B endotoxins.
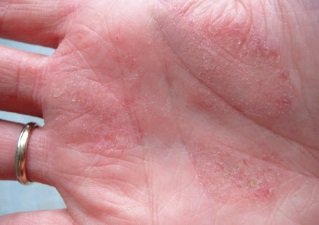
Атопический дерматит (АД) относится к числу хронических аллергических заболеваний кожи, характеризующихся упорным течением, часто торпид-ным к проведению традиционной терапии. Несмотря на большое количество научных исследований, проводящихся как в нашей стране, так и за рубежом, больших успехов в лечении этого заболевания достигнуть до настоящего времени не удалось.
Одной из причин, способствующих рецидивирующему, упорному течению АД, является колонизация на поверхности кожи золотистого стафилококка (ЗС), способного поддерживать воспаление и приводить к сенсибилизации организма. Как известно, этот микроорганизм относится к условно патогенной микрофлоре, однако при определенных условиях он способен не только образовывать очаги нагноения, но и поддерживать бактериальную сенсибилизацию и гиперпродукцию [1, 7]. По данным литерату-
ры, у 80—95% больных АД золотистый стафилококк является доминирующим микроорганизмом среди определяемых на пораженных участках кожи. Плотность его на непораженной коже у больных АД может достигать 107 КОЕ/см2 [4 — 6]. Продуцируя ряд токсинов (энтеротоксин А, энтеротоксин В, экс-фолиативный токсин и токсин стафилококкового шокового синдрома), обладающих достаточной молекулярной массой, чтобы выступать в качестве аллергенов, ЗС способен приводить к продукции специфических ]^Е. В научных исследованиях более чем у 50% больных этим заболеванием выявлены антитела к энтеротоксинам [5—7]. Наличие прямой корреляционной связи между тяжестью течения заболевания и численностью колоний ЗС, выделенных с кожи больных, а также выявление специфических 1§Е к энтеротоксинам А и В доказывают наличие влияния этого микроорганизма на течение АД.
Целый ряд научных работ как отечественных, так и зарубежных ученых посвящен изучению влияния ЗС на течение АД у детей и взрослых. Однако, несмотря на большое количество исследований, до настоящего времени не выработано определенного подхода к терапии АД с учетом роли золотистого стафилококка. Одни врачи склоняются в сторону применения наружных и системных антибиотиков, другие ограничиваются использованием антисептиков.
Цель нашей работы состояла в изучении роли ЗС в развитии, поддержании ободрения и утяжелении течения АД у детей и предложении некоторые подходов к терапии этого заболевания с учетом выявленных изменений.
Материалы и методы исследования
Было обследовано 70 детей, страдающих АД, возраст которых составил от 4 мес до 16 лет (средний возраст около 6,5 лет). В основном это были дети со среднетяжелым течением заболевания (62%), легкое течение отмечено в 14% случаев, тяжелое — в 24%. Только АД страдали 57 детей (81%), АД и бронхиальной астмой (БА) — 13 (19%). АД, осложненный пиодермией, отмечался у 3 больных. Еще у 6 пациентов в анамнезе были отмечены неоднократные эпизоды пиодермии неизвестной этиологии. При анализе тяжести течения БА выяснено, что чаще встречались случаи тяжелого течения болезни — 50% детей, реже среднетяжелого — 40% и в 10% случаев — легкого течения. Средняя продолжительность АД приблизительно совпадала со средним возрастом больных в связи с ранним дебютом болезни и составила 5,5 лет. Все дети поступали в отделение в период обострения АД и БА.
Всем больным проведено следующее обследование: сбор аллергологического анамнеза, общий клинический анализ крови, определение общего ^Е сыворотки крови методом ИФА, постановка кожных скарификационных проб, посев с кожи на патогенную микрофлору и грибы. Результаты бактериологического посева с кожи выражали количеством КОЕ на кровяном агаре. У 28 детей проводили бактериологическое исследование фекалий классическим количественным методом Вильшанской Ф. Л. с идентификацией облигатных и факультативных ее представителей — аэробных, факультативно-анаэробных и анаэробных бактерий. У 5 детей исследованы специфические ^Е к энтеро-токсинам А и В золотистого стафилококка тест-системой «Фармация-ЮниКАП 100».
В контрольную группу вошли 10 детей с БА, не имеющие в анамнезе и во время исследования заболеваний кожи.
Результаты
При изучении анамнеза болезни была выявлена наследственная отягощенность по аллергическим заболеваниям в 63% случаев, чаще по материнской линии (75%). Экссудативные изменения со стороны кожных покровов отмечались редко (10%) и только у детей младшей возрастной группы, у остальных изменения носили эритематозно-сквамозный характер, иногда, в основном у подростков, имелись очаги лихенификации. Средний показатель 8СОКАБ составлял 58,76 баллов.
Анализируя данные обследования детей с АД, было выявлено значительное увеличение абсолютного количества эозинофилов в периферической крови, при этом у детей с тяжелым и среднетяжелым течением заболевания отмечался достоверно более высо-
кий уровень эозинофилов, чем при легком течении (р<0,001) (рис. 1). Следует отметить, что при АД количество эозинофилов и периферической крови было достоверно выше (р<0,001),чем при сочетании АД и БА (рис. 2). При исследовании уровня общего отмечался его подъем в среднем до 560 МЕ/мл. Уровень не зависел от возраста пациента и уровня эозинофилов и периферической крови. Причем чем тяжелее протекало заболевание, тем выше были значения этого показателя (р<0,05).
При исследовании микрофлоры кожных покровов детей с АД золотистый стафилококк высевался в 73% случаев. Причем в полости рта ЗС обнаружен
был у 13 (57%) из 23 обследованных детей, высев его не зависел от количества ЗС на коже и тяжести течения АД. При анализе степени обсемененности кожных покровов ЗС выявлено, что реже всего (9%) встречался умеренный рост микроорганизма, чаще (в 53% случаев) — массивный рост (табл. 1). При экссудативных изменениях обнаруживался только массивный рост ЗС.
Таблица 1
Частота встречаемости различной степени обсемененности ЗС кожных покровов детей, больных АД
Степень обсемененности, кол-во колоний на чашку Петри
20—30 (единичные колонии) 30—50 (умеренный рост) до 100 (обильный рост) более 100 (массивный рост)
23% 9% 15% 53%
Изучая резистентность выделенного ЗС к антибиотикам, отмечено, что чаще всего бактерии были устойчивы (83%) к пенициллину и проявляли 100% чувствительность к бактробану, ванкомицину и ген-тамицину (табл. 2).
Таблица 2
Рис. 1.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Количество эозинофилов в периферической крови у больных атопическим дерматитом в зависимости от тяжести заболевания. 1 — легкий АД, 2 — среднетяжелый АД, 3 — АД.
тяжелый
Чувствительность к антибиотикам ЗС, выделенного с кожи
Антибиотики Чувствительность %
Пенициллин 17
Амоксициллин/клавуланат 83
Оксациллин 96 (4)*
Тетрациклин 86
Линкомицин 84 (16)*
Эритромицин 71 (21)*
Гентамицин 100
Бактробан 100
Ванкомицин 100
Рис. 2. Количество эозинофилов в периферической крови у больных атопическим дерматитом и при его сочетании с бронхиальной астмой. 1 — АД, 2 — АД+БА.
* В скобках — слабочувствительные к антибиотику.
В контрольной группе детей, больных БА и не имеющих в статусе и анамнезе заболеваний кожи, роста ЗС не было.
Анализируя зависимость тяжести течения АД от уровня обсемененности ЗС кожных покровов, было выявлено, что при легком течении болезни в 89% случаев он не высевался, при среднетяжелом течении
4А. В. Кудрявцева, Л. К. Катосова, И. И. Балаболкин, В. Г. Асеева_ПЕДИАТРИЯ № 6, 2003 г.
чаще был обнаружен массивный рост, но достоверно реже, чем при тяжелом течении болезни (рис. 3). При исследовании зависимости уровня эозинофилов в периферической крови от обсемененности ЗС найдены различия: чем меньше колоний, тем ниже уровень эозино-филов в периферической крови (р<0,05) (рис. 4).
При изучении особенности продукции общего обнаружено статистически достоверное увеличе-
ние его уровня при наличии ЗС. Однако не получено связи между уровнем общего ]£Е и степенью обсемен-ности кожи ЗС. В то же время показано, что отсутствие роста ЗС, наблюдающееся при легком течении АД, сопровождается низким уровнем общего
При сравнении уровня обсеменности кожи ЗС у детей с АД (1-я группа) и при сочетании АД и БА (2-я группа) (рис. 5) обнаружено, что в 1-й группе чаще встречался масивный рост бактерий, в то время как во 2-й группе чаще роста микрофлоры не обнаруживалось или выявлялись лишь единичные колонии ЗС. Следует отметить,что во 2-й группе в основном (79%) находились дети со среднетяжелым течением АД.
Рис. 3. Степень колонизации кожи стафилококком у больных с различной тяжестью течения атопического дерматита.
1 — легкое течение АД, 2 — среднетяжелое течение АД, 3 — тяжелое течение АД; а — нет роста, б — 20— 30 колоний, в — 30—50 колоний, г — до 100 колоний, д — более 100 колоний на чашку Петри.
Рис. 4. Число эозинофилов в периферической крови у
больных АД в зависимости от степени колонизации кожи стафилококком.
а — роста нет, б — 20—30 колоний, в — до 100 колоний, г — более 100 колоний на чашку Петри.
Рис. 5. Частота различной степени колонизации кожи стафилококком у детей с АД (а) и при сочетании АД с БА (б).
0 — роста нет, 1 — 20—30 колоний, 2 — 30—50 колоний, 3 — до 100 колоний, 4 — более 100 колоний на чашку Петри.
В нашей работе у 5 больных с тяжелым течением АД были исследованы уровни специфических к стафилококковым энтеротоксинам А и В тест-системой «Фармация-ЮниКАП 100». Результаты исследования показали, что у всех 5 больных были обнаружены антитела к энтеротоксинам, что подтверждает данные литературы о возможности этих токсинов провоцировать продукцию специфических и поддерживать аллергическое воспаление кожных покровов (рис. 6).
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Учитывая, что ЗС относится к условно патогенной микрофлоре и способен усиливать и поддерживать воспалительные изменения на коже больных АД, интересно было изучить его влияние на уровень лейкоцитов, ]^Е, А и М. Не выявлено корреляционной взаимосвязи между степенью обсемененности ЗС кожных покровов и уровнем этих показателей.
Рис. 6. Уровень специфических к стафилококковым
энтеротоксинам А и В у детей с тяжелым течением АД.
1—5—порядковый номер пациентов, а — ^Е к энте-ро-токсину А, б — ^Е к энтеротоксину В.
У 28 детей с АД также было проведено бактериологическое исследование фекалий. При изучении кишечной микрофлоры у 15 (19%) выявлены нарушения, соответствующие I, и у 11 (39%) детей — II степени дисбактериоза, эубиоз отмечался у 2 детей. При этом количество бифидофлоры соответствовало норме у всех детей, снижение содержания лактофло-ры ниже 106 отмечалось в 18 (64%) случаях, условно патогенная флора (Staphylococcus aureus, Klebsiella sp., Proteus sp., Hafnia sp., Citrobacter sp.) присутствовала у 10 (36%) детей. У 6 (21%) детей в фекалиях обнаружен ЗС. Следует отметить, что не выявлено зависимости тяжести течения болезни, степени колонизации кожных покровов, возраста ребенка от выявления ЗС в фекалиях.
Обсуждение
Таким образом, анализируя данные проведенного исследования, можно говорить о том, что ЗС на коже детей, больных АД, обнаруживается с большой частотой (в нашем исследовании в 73% случаев). Этот факт, согласуясь с данными литературы, указывает на то, что либо в области кожных покровов в значительной степени нарушается микроциркуляция, ведущая к ухудшению кровоснабжения этой зоны и вегетированию условно патогенной микрофлоры, либо речь идет о нарушении иммунной защиты кожи, способствующей у здоровых детей сохранению нормального соотношения патогенной и непатогенной микрофлоры.
Выявленная связь между тяжестью течения болезни и степенью обсемененности ЗС подтверждается данными других исследователей, нашедших прямую зависимость между тяжестью поражения кожных
покровов и выраженностью колонизации кожи гемолитическими штамами стафилококков [2].
Характер поражения кожных покровов также зависел от обильности их заселения микроорганизмом. Так, при экссудативных изменениях у всех детей в нашем исследовании был обнаружен массивный рост ЗС. В работе Мазуриной Н. А. и соавт. изучена роль этого микроорганизма у детей раннего возраста как этиологического и провоцирующего фактора манифестации детской экземы и ее тяжелых обострений. ЗС был обнаружен у 73% детей, имеющих выраженные экссудативные изменения и участки вторичного инфицирования [3].
Выявленная зависимость между степенью обсе-мененности кожных покровов и уровнем эозинофи-лов в периферической крови подтверждает мнение о том, что этот микроорганизм способен усугублять течение АД и приводить к обострению этого заболевания, возможно, путем привлечения иммунокомпе-тентных клеток в очаг аллергического воспаления. Также у детей с тяжелым течением атопического дерматита обнаруживаются специфические IgE к стафилококковым энтеротоксинам типа А и В. По данным литературы, эти IgE обнаруживаются не только у детей с атопическими заболеваниями, но и у детей без атопии. Однако доказано, что в группе детей с АД этот показатель значительно выше и обнаруживается значительно чаще, что также может подтверждать ЗС в патогенезе этого заболевания [6, 7].
Только в 21% случаев при бактериологическом исследовании фекалий выявляется ЗС, но его присутствие в толстом кишечнике не было связано с клиническим течением АД.
На основании полученных результатов можно сформулировать некоторые подходы к терапии АД: 1) при обострении заболевания, особенно при наличии экссудативных изменений, показано использование наружных антисептических средств; 2) применение пероральных антибиотиков целесообразно лишь по клиническим показаниям (лечение рецидивирующей пиодермии).
ЛИТЕРАТУРА
1 .Макроносова М. Ф., Максимова А. В. // РМЖ. — 1997. — № 5. — С. 37—39.
2 .Максимова А. Е., Мокроносова М. А., Батуро А. П. // Журнал микробиологии, эпидемиологии и иммунобиологии. — 1995. — № 6. — С. 17—18.
3 .Мазурина Н. А. Котлуков В. К., Егорова Н. Ю. // Педиатрия.— 1996. — № 3.— С. 60—63.
4.Larsson P. A., Liden S. // Acta Derm. Venerol. (Stockh). — 1980. — Vol. 60. — P. 415—423.
5.Leung D.Y.M. // Clin. Exp. Immunol. — 1997. — Vol. 107. — Suppl. 1. — P. 25—30.
6. K. Matsui, A. Nishikawa, H. Suto. // Microbiol. Immunol. — 2000. — Vol. 44, № 11. — P. 945—947.
7. Y. T. Lin, Y. W. Hwang, M. J. Tsay. // Allergy. — 2000. — Vol. 55, № 7. — P. 641—646.
Источник
Атопический дерматит из-за своей высокой распространенности у детей, раннего начала и быстрого формирования хронических форм представляет собой одну из актуальнейших проблем педиатрии.
Кожа больных атопическим дерматитом обсеменена различными микроорганизмами (табл.1), количество которых значительно выше, чем на коже здоровых детей. Так, например, золотистый стафилококк (Staphylococcos aureus) высевается с кожи больных атопическим дерматитом в 80—100% случаев.
| Таблица 1. Основные представители микрофлоры кожи (по W. S. Noble, 1981) | |
| Грамположительные бактерии | Стафалококки, стрептококки, микрококки, дермобактер, пропионибактерии, коринеформные бактерии |
| Грамотрицательные бактерии | Протей, клебсиелла, эшерихия, псевдомонас |
| Дрожжеподобные грибы | Кандида, мalasseria furfur, родоторула |
| Вирусы | Герпес, паповавирусы, папалломавирусы |
| Микоплазмы | При ослабление организма |
В последние годы золотистому стафилококку отводят ключевую роль в механизмах развития атопического дерматита. Согласно распространенной в настоящее время гипотезе, возникновение этого заболевания объясняется колонизацией кожи золотистым стафилококком, секретирующим токсины-суперантигены, которые вызывают поликлональную активацию Т-лимфоцитов и макрофагов, продуцирующих провоспалительные цитокины и модулирующих развитие иммунного ответа при атопическом дерматите.
Суперантигены золотистого стафилококка, а также стрептококков, вирусов, микоплазм активируют Т-лимфоциты путем прямого взаимодействия с TCR-Vb-цепью и молекулами МНС II класса. Золотистый стафилококк вырабатывает суперантигены, представленные энтеротоксинами SEA-D и токсинами токсического шокового синдрома TSST-1. Они действуют не только как антигены, но и как аллергены, вызывая образование IgE-антител.
В сыворотке у 57% больных атопическим дерматитом были обнаружены специфические IgE-антитела к SEA, SEB, ТSSТ-1. Большинство из этих пациентов были носителями токсигенных штаммов S. аuereus. Обнаружено, что пациенты, страдающие атопическим дерматитом, сенсибилизированные к SEB, имели более высокую активность заболевания.
Присутствие экзотоксинов в коже провоцирует высвобождение биологически активных веществ (медиаторов) из тучных клеток и возникновение зуда, экскориаций. Токсины могут связывать специфические IgE-антитела на поверхности клеток Лангерганса, что ведет к дальнейшей активации специфических Т-клеток.
Штаммы S.auereus высвобождают не только токсины с активностью суперантигенов, но и термолабильные токсины, такие как a-токсин, известный как цитолизин, а также стимулируют высвобождение из них TNF-α, способных повреждать эпидермальные клетки.
Суперантигены золотистого стафилококка, проникая в эпидермис и дерму, вызывают у больных атопическим дерматитом повреждение поверхностных слоев липидов кожи и нарушение рогового слоя эпидермиса. Как только кожа больных атопическим дерматитом теряет кореальный слой, рецепторы дермального фибронектина открываются, что ведет к повышению адгезии золотистого стафилококка и плотности колонизации кожи, которая коррелирует с воспалением на коже. В итоге снижается антибактериальная активность кожных покровов, нарастает недостаточность местного иммунитета, что является одной из причин развития инфекции на коже. С другой стороны, стафилококковый энтеротоксин В, стимулируя Т-лимфоциты у больных атопическим дерматитом, усиливает экспрессию Fas-рецепторов, вызывает их апоптоз. Все это может индуцировать недостаточность клеточного иммунитета.
Недостаточность системного и местного иммунитета, наличие входных ворот из-за расчесывания вследствие кожного зуда и развития экскориаций, особенности состояния водно-липидной пленки и рогового слоя эпидермиса — это наиболее частая причина инфекционных осложнений атопического дерматита. Развитие инфекционных осложнений, имеющих бактериальную, вирусную и грибковую этиологию, является одной из особенностей атопического дерматита (табл. 2).
| Таблица 2. Бактериальные осложнения атопического дерматита (пиодермии) | |
| Стафилококковая инфекция кожи | Импетиго (остеофолликулит, фолликулит, фурункул, карбункул, везикулопустулез, абсцессы |
| Стрептококковая инфекция кожи | Импетиго (фликтена, вульгарная эктима, рожистое воспаление), «заеда» |
При осложнении кожи бактериальной инфекцией (пиодермией) процесс может иметь как локальный, так и распространенный характер.
Клинические особенности стафилококковых пиодермий определяются тем, что стафилококк обычно располагается в устье потовых, сальных, апокриновых желез и волосяных фолликулов. Первичным высыпным элементом стафилококковой инфекции является остеофолликулярная пустула. При распространении воспалительного процесса в глубину волосяного фолликула с захватом глубоко лежащих тканей развивается фолликулит — острое гнойное воспаление воронки сально-волосяного фолликула. Когда в процесс вовлекаются сальная железа и окружающая подкожно-жировая клетчатка, возникает фурункул. Наличие нескольких фурункулов расценивается как фурункулез. Примерами локальной инфекции, вызываемой золотистым стафилококком у детей старшего возраста, могут служить стафилогенное импетиго (остеофолликулит), фолликулит, фурункул, карбункул, гидроаденит. У новорожденных в силу анатомо-физиологических особенностей строения кожи и желез стафилококки вызывают развитие везикулопустулеза, множественные абсцессы.
Стафилококковое импетиго (остеофолликулит) проявляется на любом участке кожного покрова, где имеются пушковые, щетинистые или длинные волосы.
Фурункулы, карбункулы, гидроаденит — достаточно редко встречающиеся стафилококковые осложнения атопического дерматита, которые легко диагностируются по характерным клиническим признакам, течению процесса и своеобразной локализации.
Стафилококковый везикулопустулез у детей раннего возраста характеризуется возникновением диссеминированных поверхностных везикулопустул, наполненных серозным и серозно-гнойным содержимым. Высыпания располагаются на коже туловища, верхних и нижних конечностях, в области волосистой части головы, крупных складок. В течение нескольких дней появляются свежие гнойнички, постепенно подсыхающие в корочки. Процесс сопровождается субфебрильной температурой, недомоганием. У ослабленных детей инфекция легко распространяется по поверхности и в глубину, возможна трансформация в множественные абсцессы, флегмону.
Множественные абсцессы (псевдофурункулез) — острое гнойное воспаление потовых желез. Начинается заболевание с образования плотных узелков в подкожной клетчатке. Кожа над ними не изменена, нормальной окраски, подвижна. Через 2 дня узелок увеличивается. Кожа приобретает застойно- красный оттенок, инфильтрируется. В центре узла определяется флуктуация. При вскрытии абсцесса выделяется гной. Из-за отсутствия некроза и некротического стержня этот процесс получил название «псевдофурункулез». Заболевание сопровождается повышением температуры, лейкоцитозом, увеличенной СОЭ.
Стрептококковые инфекции кожи — различные виды стрептококкового импетиго (фликтена, вульгарная эктима и рожистое воспаление).
Стрептококковое импетиго (фликтена) — самая распространенная форма стрептодермии у детей, отличается высокой контагиозностью. Первичным элементом являются пузырьки (фликтены) с прозрачным содержимым и дряблой покрышкой, имеется тенденция к их периферическому росту и слиянию. Размеры пузырьков варьируют от просяного зерна до горошины. В процессе эволюции фликтены подсыхают в тонкую серозную или серозно-гнойную корочку, расположенную на отечно-гиперемированном основании. Стрептококковое импетиго часто сопровождается зудом. Наиболее часто стрептококковое импетиго локализуется на открытых частях тела — лице, верхних конечностях, реже на туловище. При распространенном и выраженном процессе стрептодермия может скрывать кожные высыпания атопического дерматита.
Анулярный стоматит, заеда стрептококковой этиологии диагностируются при расположении в углах рта фликтен, которые быстро вскрываются, образуя розовые, слегка влажные эрозии или трещины с обрывками эпидермиса на периферии.
Стрептококковая инфекция кожи в основном имеет поверхностный характер. Однако могут развиться и более глубокие инфильтративные поражения. К ним относятся вульгарная эктима и рожистое воспаление, которые, однако, при атопическом дерматите наблюдаются достаточно редко.
Чаще всего при атопическом дерматите встречаются пиодермии смешанной стрептостафилококковой этиологии, среди них наиболее распространено вульгарное стрептостафилококковое импетиго.
Вульгарное стрептостафилококковое импетиго развивается после короткого продромального периода с легким повышением температуры и появлением чувства жжения в местах будущих высыпаний. На покрасневшей, слегка отечной коже возникает фликтена, содержимое которой быстро мутнеет. Через несколько часов содержимое пузырька становится гнойным. Покрышка пузырька вскрывается, образуя эрозию, а отделяемое пузырька ссыхается в желтоватые корки.
В ряде случаев при атопическом дерматите вторичная инфекция может быть связана с грамотрицательными палочками — Pseudomonas aeruginosa, реже Proteus. Они вызывают язвы, паронихии, инфекции межпальцевых промежутков.
При хронических паронихиях почти всегда отмечается сопутствующая инфекция Candida albicans, при которой поражается ногтевое ложе. Инфекция в межпальцевых промежутках, вызванная грамотрицательными бактериями, может оказаться довольно тяжелой. Характеризуется она сильным шелушением, мацерацией и гиперкератозом.
Наиболее частая разновидность вирусных осложнений атопического дерматита — герпес простой. Клиническая картина заболевания характеризуется появлением отечной эритемы различной степени интенсивности на любом участке кожных покровов и слизистых оболочек. На фоне эритемы быстро возникают сгруппированные пузырьки размером от 1 мм до 3—4 мм с напряженной покрышкой и серозными прозрачным содержимым. Количество элементов варьирует от единичных до нескольких десятков. При слиянии пузырьков образуются плоские, напряженные, многокамерные пузыри. Через несколько дней содержимое пузырьков мутнеет, они вскрываются с образованием эрозий. Через 3—5 дней на месте спавшихся пузырьков и эрозий образуются медово-желтые рыхлые корочки. Обычно герпес локализуется на коже лица (окружность рта, красная кайма губ, крылья носа, реже — кожа щек, ушных раковин, лба, век). Нередко высыпания герпеса наблюдаются на коже гениталий, ягодиц, бедер, поясницы, пальцев рук, на слизистой оболочке рта, глотки, небе, миндалинах, конъюнктиве. Характерным поражением слизистой оболочки полости рта является афта. Заболевание протекает по типу острого инфекционного процесса с повышением температуры и выраженным нарушением общего состояния. Отмечается увеличение региональных лимфатических узлов.
Среди герпетических осложнений АД следует выделить герпетиформную экзему Капоши — одну из наиболее тяжелых форм простого герпеса, которая часто развивается у детей с АД через 1—2 недели после контакта с больным герпесом. Проявляется она наличием сгруппированных, диссеминированных, эритематозно-пустулезных, булезных, папуловезикулезных или везикуло-пустулезных элементов с западением в центре. На слизистых оболочках образуются многочисленные афты. Болезнь протекает тяжело, с лихорадкой, явлениями интоксикации. У отдельных больных могут наблюдаться менингиальные явления, желудочно-кишечные расстройства, пневмонии, абсцессы на коже.
Наиболее частыми возбудителями грибковых инфекций кожи у детей с АД являются дерматофиты и дрожжеподобные грибы рода Candida. Они вызывают различные проявления кандидоза, среди которых выделяют поверхностный (интертригинозный) кандидоз кожи, кандидоз гладкой кожи, кандидоз углов рта, кандидозные онихии и паронихии, кандидозные поражения слизистых оболочек (молочница).
Поверхностный кандидоз характеризуется наличием эритематозно-отечных участков с везикулами, серопапулами и пустулами. Экссудативные элементы быстро вскрываются с образованием эрозий, имеющих белесоватый налет. В глубине складки имеются небольшие трещины и наблюдается скопление белесоватой кашицеобразной массы.
Кандидоз углов рта характеризуется появлением в углах рта шелушения, поперечных трещин, покрытых серозно-гнойными корочками, участков мацерации с серовато-белым.
Патогенез осложненных форм атопического дерматита тесно связан с состоянием иммунной системы организма ребенка. Многочисленные исследования показали, что иммунная недостаточность, нарушение рогового слоя и водно-липидной мантии эпидермиса, наличие входных ворот для инфекции, дисбаланс аутофлоры кожи с преобладанием золотистого стафилококка и кандида являются причинами развития инфекционных осложнений атопического дерматита.
Терапия атопического дерматита у детей является многокомпонентной. Она включает в себя этиотропную и патогенетическую терапию. Носит индивидуальный характер и зависит от возраста ребенка, тяжести и стадии заболевания, а также наличия сопутствующих системных и местных проявлений.
Этиотропная терапия АД заключается в элиминации причинно-значимых факторов или уменьшении контакта с ними. Неотъемлемой частью этиотропной терапии АД является организация рационального диетического питания. Хорошо продуманные фармакотерапия и наружная терапия являются залогом успешного лечения атопического дерматита у детей.
Терапия осложненных инфекцией форм атопического дерматита предусматривает использование системных и местных антимикробных средств.
Все поверхностные и ограниченные формы стрептостафилококковой инфекции требуют наружной терапии. Пиогенные элементы вскрываются, эрозии обрабатываются 1—2%-ным раствором анилиновых красителей, а затем применяются местные антибактериальные средства. Для этого используют наружно мази, содержащие эритромицин, линкомицин, гарамицин. Высокую терапевтическую эффективность при стрептостафилококковой инфекции оказывает мазь бактробан, предназначенная для местного применения. Бактробан воздействует также на грамотрицательные микроорганизмы. Мазь наносят на пораженный участок до 3 раз в сутки. Продолжительность курса лечения составляет до 10 дней.
Антибиотики местного действия при атопическом дерматите следует назначать в комбинации с топическими кортикостероидами. Это обусловлено тем, что монотерапия местными антибиотиками часто приводит к обострению воспалительного процесса и способствует развитию на поверхности кожи кандидозной флоры. Применение же комбинированных местных препаратов, содержащих антибиотики и кортикостероидные средства, обеспечивает более выраженный терапевтический эффект при осложненных инфекцией формах атопического дерматита (в зарубежной литературе это явление получило название стероидсберегающего эффекта. К таким комбинированным препаратам относят целестодерм с гарамицином, оксикорт, полькортолон ТС, дипрогент.
Как показали клинические исследования, S.aureus может быть элиминирован с кожи больных атопическим дерматитом только при использовании сильных топических кортикостероидов. Стимуляция Т-клеток может быть снижена антибиотиками со стероидсберегающим эффектом. В то же время лечение детей оральным цефтином в ходе двойного слепого плацебо-контролируемого исследования показало определенное снижение колонизации S.aureus, что, однако, не облегчало течения атопического дерматита.
При распространенных и глубоких пиодермиях назначается общее лечение. Если нет возможности определения чувствительности микрофлоры, назначаются антибиотики широкого спектра действия.
Препаратами первого выбора в отношении золотистого стафилококка являются оксациллин и цефалоспорины I поколения. При устойчивости этих антибиотиков к штаммам стафилококка используют амоксициллин/клавуланат. Однако у детей с атопическим дерматитом и при наличии у ребенка аллергии на препараты из группы пенициллинов они не применяются. В таких случаях назначают линкомицин или его синтетический аналог — кландомицин. При наличии метициллинрезистентных штаммов золотистого стафилококка применяют ванкомицин или рифампицин.
При стрептококковых инфекциях кожи назначают эритромицин, кландамицин или линкомицин. В легких случаях препараты назначают внутрь, при тяжелых — парентерально.
При инфекциях кожи, вызванных грамотрицательными бактериями, назначают пенициллины (амоксициллин/клавуланат), цефалоспорины III поколения. При необходимости их комбинируют с аминогликозидами II (гентамицин, тобрамицин) и III поколений (амикацин).
При назначении системных антибактериальных препаратов следует помнить о риске обострения кожного процесса и возможном развитии побочных реакций.
При кандидозной инфекции кожи местно назначается нистатиновая мазь или пимафуцин в виде 2%-ного крема 1—2 раза в день. Возможно применение и других местных препаратов — микозолон, микосептин, микоспор, тридерм. При распространенных формах используют противогрибковые препараты общего действия — нистатин, амфотерицин В, дифлюкан.
При сочетанном поражении кожи больных атопическим дерматитом S. aureus и Candida высокоэффективен многокомпонентный препарат тридерм, содержащий кортикостероид — бетаметазона дипропионат, антибиотик — гентамицин сульфат и фунгицид азольного ряда — клотримазол. Применение комбинированного препарата тридерма позволяет всегда быть уверенным в высокой эффективности лечения, учитывая тот факт, что использование при лечении больных с осложненным АД препаратов, в состав которых не входит антимикотик, часто ведет к активизации Candida, использование же только противогрибковых препаратов при кандидозной инфекции не исключает возможности развития пиококковых ослож