Статистика атопического дерматита в мире
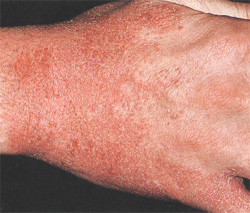

За последние десятилетия аллергические заболевания получили необычайно
широкое распространение: по данным официальной статистики, сегодня 30-40%
населения земного шара страдает аллергией. Особую тревогу вызывает рост
заболеваемости аллергией среди детей, а также появление тяжелых, нетипичных
форм аллергических заболеваний, торпидных к традиционным видам терапии, что
сопровождается увеличением потребления противоал-лергенных препаратов. В
мире на их приобретение ежегодно затрачивается около 12 млрд долларов, и,
несмотря на это, заболеваемость, например, атопическим дерматитом (АД) за
последние 20 лет выросла вдвое. Согласно данным официальной статистики, в
России атопический дерматит диагностирован впервые у 240-250 человек на 100 тыс.
обследованного населения.
Основополагающим фактором формирования аллергических заболеваний является
генетически обусловленная предрасположенность к IgE-ответу, причем
передается по наследству не болезнь как таковая, а совокупность
генетических факторов, способствующих формированию аллергической патологии.
В настоящее время обсуждается возможность участия в развитии аллергии
около 20 генов. Установлено, что гены, ответственные за ее развитие,
локализованы на 5, 6, 11 и 14-й хромосомах. На хромосоме 5q31-33
локализованы гены, кодирующие продукцию ИЛ-3, ИЛ-4, ИЛ-5, ИЛ-6, ИЛ-9,
ИЛ-13, КСФ-ГМ, поэтому она является одной из главных хромосом, связанных с
развитием атопии. В последние годы обнаружена связь атопических заболеваний
с определенными антигенами главного комплекса гистосовместимости, в
частности установлена положительная ассоциация атопического дерматита с
антигенами HLA А24, -В5, -В9, -В12 и -В27.
Таким образом, основу развития атопического дерматита составляют наследственно обусловленные
IgE-опосредуемые аллергические реакции, являющиеся следствием
сенсибилизации организма к различным группам экзоаллергенов. Однако для
реализации IgE-зависимого иммунного ответа необходимы соответствующие
неблагоприятные внешние и внутренние факторы, называемые факторами риска.
Основными факторами риска развития атопии в целом и атопического дерматита в частности на
ранних этапах являются патология беременности, заболевания, перенесенные во
время беременности, в особенности различные вирусные инфекции, несоблюдение
гипоаллергенной диеты, курение и другие вредные привычки, угрозы выкидыша
и нефропатии беременных. На начальных этапах развития ребенка факторами
риска развития атопического дерматита могут быть искусственное вскармливание, неправильный
режим питания, позднее прикладывание к груди. Показано также, что
формирование атопического дерматита вызывают функциональные нарушения желудочно-кишечного
тракта: рефлюксы, дискинезия желчевыводящих путей, а также дисбактериоз,
гельминтозы, наличие в носоглотке или полости рта очагов хронической
инфекции, способствующих формированию бактериальной сенсибилизации и
обусловливающих гиперпродукцию IgE. Немаловажные факторы,
способствующие развитию атопического дерматита, — также частые респираторные заболевания,
особенно в раннем возрасте, наличие у больных очагов хронической инфекции в
носоглотке и полости рта. Установлена прямая зависимость между уровнем
общего IgE и наличием очагов бактериальной инфекции. Так, у больных с
аллергодерматозами, имеющих очаги хронической инфекции, уровень общего IgE
в три раза выше, чем у детей с аллергическими поражениями кожи без очагов
хронической инфекции. Причем наиболее часто отмечается
сенсибилизация к стафилококку и грибам рода Candida. Наличие очагов
хронической инфекции способствует упорному, рецидивирующему течению атопического дерматита. С
другой стороны, частое и неумеренное применение антибактериальных
препаратов или их комбинаций вызывает нарушение нормального микробиоценоза
кишечника, определяет темпы формирования дисбактериоза кишечника, что, в
свою очередь, утяжеляет течение атопического дерматита.
Чрезвычайно
важным фактором в развитии атопического дерматита является паразитарная инфекция, обусловленная
различными гельминтами и простейшими. Проблема гельминтозов стоит перед
человечеством очень остро из-за их широкого распространения: более 3 млрд
человек в мире поражены различными гельминтозами. По данным Н. П. Тороповой,
у 39% обследованных детей, страдающих атопическим дерматитом, обнаружено 15 видов кишечных
паразитов: 7 видов простейших (2 вида жгутиконосцев, 5 видов амеб), 8 видов
гельминтов (4 вида круглых червей, 3 вида печеночных сосальщиков, 1 вид
плоских червей). Патогенное воздействие гельминтов связано как с патологией
органов их локализации (преимущественно ЖКТ), так и с влиянием на иммунную
систему. В частности, продукты жизнедеятельности гельминтов и их токсины
вызывают активацию иммунокомпетентных клеток, гиперпродукцию
иммуноглобулинов, особенно IgE, a также образование иммунных комплексов и
повреждение Т-клеточного звена иммунитета.
В возникновении и рецидивирующем течении атопического дерматита важное место принадлежит также
нарушениям интегра-тивной функции центральной и вегетативной нервной
системы. Показано, что нервно-психические расстройства, характерологические
особенности, нарушения деятельности вегетативной нервной систем
формируются у больных атопическим дерматитом в процессе развития
заболевания.
К причинным факторам, а согласно определению Leung (1996) к
иммунологическим стимуляторам атопии, в частности атопического дерматита, относятся аллергены,
инфекционные агенты и ирританты.
Роль аллергенов
Пищевые аллергены. Многочисленными исследованиями была доказана
ведущая роль пищевых и ингаляционных аллергенов в формировании атопического дерматита. В раннем
детском и дошкольном возрасте наиболее частыми аллергенами являются
пищевые, а в более старших возрастных группах — ингаляционные.
Незрелость и недостаточная дифференциация функций различных отделов ЖКТ
способствуют тому, что пищевая аллергия у детей развивается чаще, чем у
взрослых. По существу, пищевая аллергия — это стартовая сенсибилизация, на
фоне которой в силу сходства антигенной структуры и развития перекрестных
аллергических реакций формируется гиперчувствительность к другим видам
аллергенов (пыльцевым, бытовым, эпидермальным).
Частота пищевой аллергии в первые 5 лет жизни ребенка превалирует над
ингаляционной более чем в 6 раз. Причем 30% детей, страдающих пищевой
аллергией с доказанной IgE-опосредованной сенсибилизацией, становятся
толерантными к пище в течение 3 лет, 40% — в течение 6 лет, а 53% — в
течение 12 лет после назначения обоснованных индивидуальных гипоаллергенных
диет. Эти данные дополнительно свидетельствуют о том, что даже генетически
детерминированные аллергические проявления могут быть предотвращены с
помощью элиминационных мероприятий, предусматривающих исключение контакта с
причинно значимым аллергеном.
Хотя наличие связи пищевой аллергии с атопическим дерматитом подтверждено многочисленными
исследованиями, следует признать, что многие пациенты, особенно взрослые,
не связывают обострение кожного процесса с нарушением диеты. Однако
этот вопрос остается спорным, так как отсутствие такой взаимосвязи, скорее
всего, может наблюдаться у больных-неатопиков.
Ингаляционные аллергены. Не меньшую роль в развитии обострений атопического дерматита
играют и ингаляционные аллергены. Непосредственное влияние ингаляционных
аллергенов на развитие кожных проявлений было подтверждено в ходе
экспериментов с использованием аппликационных (patch) тестов с экстрактом
клещей домашней пыли: тесты помещали на уже поврежденные участки кожи
больных атопическим дерматитом, в результате чего наблюдалось выраженное обострение кожного
процесса. Показано, что наиболее важная роль в развитии и поддержании
атопического дерматита принадлежит бытовым аллергенам: клещам домашней пыли, самой домашней
пыли, тараканам, а также эпидермальным и грибковым аллергенам. Эпителий,
слюну и фекалии домашних теплокровных животных также следует признать
активными причинными аллергенами, способными вызывать немедленную
аллергическую реакцию, в связи с чем больным атопическим дерматитом нужно избегать повторных
контактов с животными даже при отсутствии респираторных проявлений
аллергии. Значительную роль в развитии атопического дерматита играет также сенсибилизация к
спорам плесневых грибов, к которым относятся Penicillium, Aspergillus,
Cladosporium, Alternaria, Mucor и др. Некоторые из этих грибов размножаются
путем спорообразования круглогодично (например, Aspergillus, Penicillium),
другие, обитающие на растениях, — весной, летом и осенью (например,
Cladosporium, Alternaria). У больных, сенсибилизированных к плесневым
грибам, чаще, чем у других, появляются изменения на коже, характерные для
грибковой инфекции, обусловленной Pityrosporum ovale.
Пыльцевые аллергены также оказывают большое влияние на развитие кожных и
сопутствующих респираторных проявлений у больных атопическим дерматитом. Однако далеко не
всегда для таких больных характерно сезонное чередование рецидивов и
ремиссий атопического дерматита, связанное с опылением растений. У некоторых больных, несмотря
на наличие сенсибилизации к пыльцевым аллергенам, отмечается клиническая
ремиссия кожного процесса, но вместе с тем присутствуют клинические
проявления поллиноза в летние месяцы. В противоположность этому мы
наблюдали пациентов с обострением атопического дерматита в сезон поллинации, протекавшим без
респираторных проявлений поллиноза.
Лекарственные аллергены. Одним из факторов риска развития кожных проявлений
атопического дерматита, особенно тяжелых его форм, является необоснованное и часто
бесконтрольное применение лекарственных препаратов или их комбинаций. С
одной стороны, это связано с недопониманием врачами этиологической роли
различных групп медикаментов в развитии атопического дерматита, а с другой — с широким
распространением самолечения, что обусловлено доступностью большого числа
безрецептурных фармакологических препаратов на нашем рынке. Наши
собственные наблюдения показали, что при лекарственной непереносимости у
больных с атопическим дерматитом причинно-значимыми аллергенами являются антибиотики (в 90%
случаев) — пенициллин и его полусинтетические производные, сульфаниламидные
препараты, местные анестетики, нестероидные противовоспалительные
препараты, витамины группы В. Непереносимость лекарственных препаратов
может проявляться в виде обострений атопического дерматита, отека Квинке и крапивницы,
приступов затрудненного дыхания. Такой высокий процент реакций на
антибиотики у больных атопическим дерматитом, возможно, связан с наличием сенсибилизации к
грибковым аллергенам, как экзогенным (Alternaria, Cladosporium,
Penicillium), так и эндогенным (Candida albicans, Pityrosporum ovale),
имеющим общие антигенные свойства с антибиотиками.
Роль кожной инфекции. Известно, что при атопическом дерматите наблюдаются дисбаланс Тh1/Th2
клеток и нарушение неспецифического иммунитета, барьерных свойств кожи, что
объясняет подверженность больных атопическим дерматитом различным инфекционным процессам,
обусловленным вирусами, бактериями и грибами. К вирусным инфекциям
относятся Herpes simplex, Varicella, вирус бородавки и molluscum
contagiosum. Поверхностные грибковые инфекции кожи также часто
встречаются на фоне атопического дерматита. Jones и соавторы выявили трехкратное увеличение
частоты кожных инфекций, обусловленных Trychophyton rubrum, среди пациентов
с атопическим дерматитом по сравнению с неатопическими контрольными группами.
Pityrosporum ovale (он же Malassezia furfur) также может выступать в роли
патогена при атопическом дерматите. Pityrosporum ovale представляет собой
липофильный дрожжевой гриб, не относящийся к дерматофитам; у здоровых людей
он присутствует на коже в спорообразующей форме. Вместе с тем при
благоприятных для него условиях он может трансформироваться в мицелие-вую
форму, вызывая тем самым патологические изменения на коже. Многие авторы
показали, что у больных с атопическим дерматитом, в особенности при локализации кожного
процесса в области грудной клетки, волосистой части головы и шеи, в крови
определяются специфические IgE антитела к Pityrosporum ovale, что
коррелирует с положительными кожными тестами с его экстрактом.
Назначение системных и местных противогрибковых препаратов в таких случаях
может значительно улучшить течение атопического дерматита. Одной из существенных причин
рецидивирующего течения атопического дерматита является также значительная колонизация
патогенной флоры на поверхности кожи, обусловленная наличием активных
адгезинов в составе клеточной стенки микроорганизмов, что поддерживает
бактериальную сенсибилизацию и гиперпродукцию IgE. Наибольшее внимание
уделяется роли Staphylococcus aureus в развитии атопического дерматита, в особенности тяжелых
его форм. Известно, что у 80-95% больных атопическим дерматитом Staphylococcus aureus является
доминирующим микроорганизмом, определяемым на пораженных участках кожи.
Плотность Staphylococcus aureus на непораженной коже у больных атопическим дерматитом может
достигать 107 колониеобразующих единиц на 1 см2.
Последние исследования
свидетельствуют о том, что Staphylococcus aureus, являющийся продуцентом
энтеротоксинов, обладающих свойствами суперантигенов, стимулирующих
активацию Т-клеток и макрофагов, способен усиливать или поддерживать
воспалительный процесс на коже больных атопическим дерматитом. Поскольку стафилококковые
энтероток-сины по природе своей являются протеинами с молекулярным весом
24-30 Kd, было высказано предположение, что они могут выступать в качестве
аллергенов. Прослеживается прямая корреляция между тяжестью атопического дерматита и
численностью колоний Staphylococcus aureus, выделенных с кожи больных.
Некоторые авторы придерживаются мнения, что назначение системных
антибиотиков значительно уменьшает проявления атопического дерматита, что, вероятно, связано с
их подавляющим действием на суперантигены Staphylococcus aureus. По
нашим данным, системная антибактериальная терапия купирует обострение
вторичной кожной инфекции, но вместе с тем часто усугубляет течение
дерматита, что, возможно, объясняется перекрестной сенсибилизацией к
плесневым грибам.
Больные атопическим дерматитом, как и больные атопи-ей в целом, часто реагируют на различные
неспецифические раздражители, к которым относятся:
- местные раздражители: тесная, шерстяная либо синтетическая одежда, меховые вещи, накрахмаленное постельное белье, спреи, духи, дезодоранты, детергенты, пахучие и раздражающие сорта мыла, кремы, жесткая вода при приеме душа;
- погодные и сезонные факторы: резкие колебания температуры и влажности;
- эмоциональный фактор и физическая нагрузка могут приводить к усилению зуда и обострению симптомов заболевания;
- гормональные факторы: менструация, беременность, менопауза. Установлено, что ухудшение течения атопического дерматита наблюдается в предменструальный период у 33% женщин, во время беременности — у 52% пациенток. По-видимому, это обусловлено изменением уровня половых гормонов. Известно, что последние могут оказывать влияние на течение аллергического воспаления;
- климатические факторы: холодное время года (осень, зима) и резкая смена климата.
Таким образом, генетическая предрасположенность к атопическому дерматиту может проявляться при
действии целого ряда неблагоприятных факторов внешней среды. Поэтому в
схеме лечения атопического дерматита на первом месте стоит первичная профилактика
сенсибилизации, складывающаяся из элиминационных мероприятий.
Схема лечения атопического дерматита
- Первичная профилактика сенсибилизации пациентов:
- элиминационные диеты;
- охранительные режимы, предусматривающие исключение контакта с причинными аллергенами; детергентами, химикатами и другими химическими веществами; грубой одеждой (шерстью, синтетикой); отсутствие резких температурных воздействий; отсутствие стрессовых ситуаций, которые могут спровоцировать усиление зуда и проявления дерматита.
- Купирование обострения заболевания.
- Контроль за состоянием аллергического воспаления (базисная терапия: наружная терапия, топические ГКС, антигистаминные препараты, мембраностабилизирующие препараты).
- Коррекция сопутствующих заболеваний.
- Коррекция иммунологических нарушений, сопровождающих атопический дерматит.
Е.С. Фeдeнкo, доктор медицинских наук
Дополнительная информация:
- Современные подходы в лечении микозов
- Защита кожи лица при работе на компьютере
- Вся информация по этому вопросу
Сегодня 15.01.2020
с 10:00 до 19:00 на звонки
отвечает врач.
Источник
14 сентября во всем мире отмечался день атопического дерматита. Его основная задача – повысить информированность широкой общественности об этом заболевании и возможностях терапии, а также привлечь внимание к проблемам людей с атопическим дерматитом.
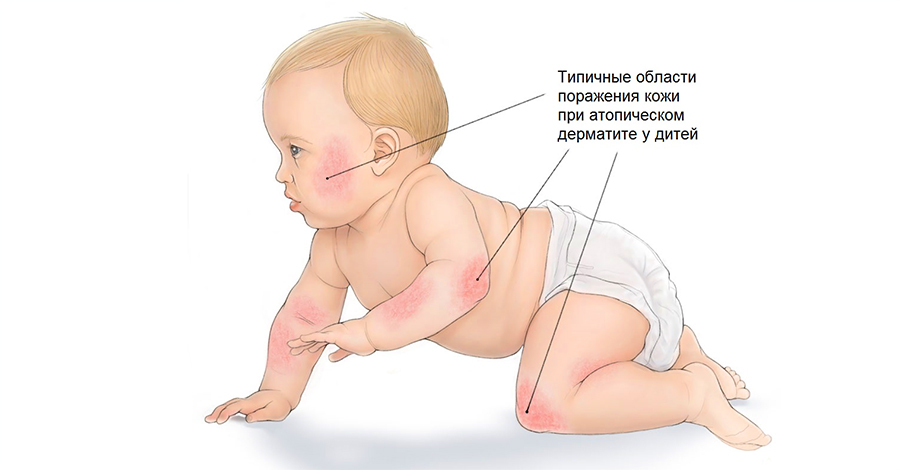
Атопический дерматит (АД) – одно из самых распространенных и тяжелых хронических аллергических иммуноопосредованных системных заболеваний.1,2 По данным статистики, атопический дерматит диагностирован у 12% всего населения земного шара.3,4,5 В России это заболевание встречается достаточно часто у детей (до 20%) и реже у взрослых (1-3%).22 Общая заболеваемость АД в России в 2017 году составила 435,1 случаев на 100 000 всего населения или 638 793 в абсолютных числах.6
Несмотря на то, что атопический дерматит – одно из самых распространённых заболеваний, вокруг него существует множество домыслов. Какие же мифы окружают эту болезнь?
Миф 1. Атопический дерматит легко вылечить
Атопический дерматит – это хроническое заболевание, которое нельзя вылечить полностью, но можно добиться стабильной ремиссии с помощью правильно подобранного лечения – даже в случае, если диагностировано среднетяжелое или тяжелое течение болезни.
При этом атопический дерматит – коварная болезнь, и часто терапия не приносит желаемого результата.14-15 Более половины взрослых людей со среднетяжелым и тяжелым течением атопического дерматита не достигают контроля над заболеванием.19 Более того, у многих не отмечается даже значительного улучшения, несмотря на проводимое лечение.14-18 Заболевание может активно проявляться в течение нескольких десятков лет и поражать при этом более 50% поверхности кожи.20 Обострение заболевания отмечается до 8-11 раз в течение года.21
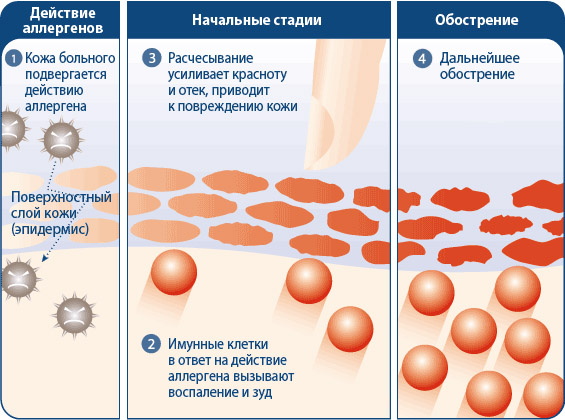
Миф 2: Атопический дерматит поражает только кожу
Хотя для этого заболевания, как правило, характерны сильный зуд и сыпь на коже, эти симптомы – лишь вершина айсберга. Гораздо более серьезные процессы происходят в иммунной системе и связаны с нарушением ее работы, повышением чувствительности к аллергенам и раздражающим веществам.7,8,9
У людей с АД клетки иммунной системы, находящиеся в глубоких слоях кожи, выделяют воспалительные медиаторы в поверхностные слои кожи, вызывая сыпь и зуд. При расчесывании кожи повреждается ее поверхностный слой. Это способствует проникновению в нее болезнетворных микроорганизмов, вирусов и аллергенов.10,11,12 В ответ на это иммунная система продолжает посылать сигналы в поверхностные слои кожи, что вызывает еще большее повреждение и зуд. Таким образом, чем больше люди с АД расчесывают зудящие участки кожи, тем сильнее нарушается целостность кожного барьера. В результате поддерживается замкнутый цикл «зуд-расчёсывание», который приводит к повреждению кожи, вызывая сухость, растрескивание, покраснение, образование корок и мокнутие.7,8,9,10,11,12
При этом, действительно, кожные проявления – самые сильные. Многие пациенты со среднетяжелым и тяжелым течением заболевания жалуются на сильный зуд и обострения симптомов болезни. У 60% взрослых отмечается тяжелый (46%) или невыносимый (14%) зуд.1 Более 50% жалуются на боль, связанную с зудом13, свыше 50% говорят, что зуд мешает им спать в течение 5-7 ночей в неделю1.
Поскольку причиной зуда являются воспалительные медиаторы, выделяемые клетками иммунной системы,а не внешние раздражители,использование наружныхидаже системныхсредствтерапии не решает проблему. Это подтверждает необходимость разработки новых методов лечения.14-16
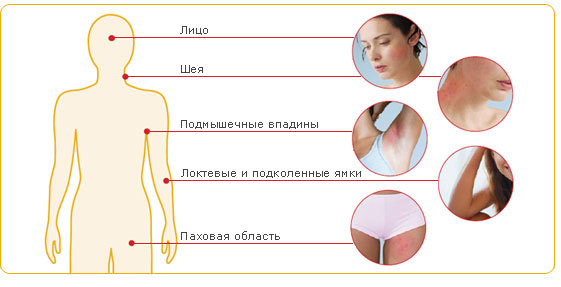
Миф 3. Атопический дерматит встречается только у детей
Действительно, наиболее часто заболевание проявляется у детей, однако оно может сохраняться и во взрослом возрасте, а в некоторых случаях впервые возникать у взрослых или иметь рецидивирующий характер.9 У взрослых рецидивы обычно происходят после нервно-эмоциональных перенапряжений и стрессовых ситуаций, обострений других хронических заболеваний, а также могут быть вызваны приемом некоторых лекарственных препаратов.9
К счастью, наука и медицинская практика не стоят на месте. Благодаря исследованиям и последним научным достижениям, в арсенале врачей появилась биологическая терапия, отличительной особенностью которой является избирательное действие, что позволяет добиться контроля над заболеванием, нивелируя возможные негативные последствия системной терапии. Это особенно важно для людей со среднетяжелым и тяжелым течением атопического дерматита, которые нуждаются в эффективных вариантах длительной терапии с благоприятным профилем безопасности.
Атопический дерматит у взрослых
1. E. Simpson, T. Bieber and L. Eckert, “Patient burden of moderate to severe atopic dermatitis (AD): Insights from a phase 2b clinical trial of dupilumab in adults,” Am Acad Dermatol, vol. 74, no. 3, pp. 491-498, 2016;
2. D. Leung, R. Nicklas and J. Li, “Disease management of atopic dermatitis: an updated practice parameter. Joint Task Force on Practice Parameters,” Ann Allergy Asthma Immunol, vol. 93, no. 3 (Suppl. 2), pp. S1-S21, 2004;
3.World Allergy Organization, “White book on allergy: update 2013,” 2013. [Online]. Available: https://www.worldallergy.org/UserFiles/file/WhiteBook2-2013-v8.pdf. [Accessed 24 July 2017]
4. T.E. Shaw, G.P. Currie, C.W. Koudelka, E.L. Simpson, “Eczema prevalence in the United States: data from the 2003 National Survey of Children’s Health”, J Invest Dermatol, vol. 131, no. 1, pp. 67-73, 2011;
5. H. Williams, C. Robertson, A. Stewart, et al. “Worldwide variations in the prevalence of symptoms of atopic eczema in the International Study of Asthma and Allergies in Childhood”, J Allergy Clin Immunol, vol. 103, no 1, pp. 125-138, 1999;
6. Поликарпов А.В. и др., «Статистический сборник 2017 год, часть 2: Заболеваемость всего населения России
в 2017 году», 2018. – 142 с, сайт Минздрава РФ, https://www.rosminzdrav.ru/ministry/61/22/stranitsa-979/statisticheskie-i-informatsionnye-materialy/statisticheskiy-sbornik-2017-god, дата доступа: 10.08.2018, 14:13;
7. Williams MR, Gallo RL. The Role of the Skin Microbiome in Atopic Dermatitis. doi:10.1007/s11882-015-0567-4
8. T. Zuberbier, S. Orlow and A. Paller, “Patient perspectives on the management of atopic dermatitis,” J Allergy Clin Immunol, vol. 118, no. 1, pp. 226-232, 2006;
9. A. Torrelo, J. Ortiz and A. Alomar, “Atopic dermatitis: impact on quality of life and patients’ attitudes toward its management,” Eur J Dermatol, vol. 22, no. 4, pp. 97-105, 2012;
10. NIH “Handout on Health: Atopic Dermatitis (A type of eczema) 2013,” [Online]. Available: https://www.niams.nih.gov/Health_Info/Atopic_Dermatitis/default.asp. [Accessed July 2017].
11. Yosipovitch G, Papoiu ADP. What causes itch in atopic dermatitis? Curr Allergy Asthma Rep. 2008; 8:306-311. 12. Mollanazar NK, Smith PK, Yosipovitch G. Clin Rev Allergy Immunol. 2016 Dec ;51(3):263-292. Review.
13. A. Dawn, A. Papoiu and Y. Chan, “Itch characteristics in atopic dermatitis: results of a web-based questionnaire,” Br J Dermatol, vol. 160, no. 3, pp. 642-644, 2009;
14. S. Meggitt, J. Gray and N. Reynolds, “Azathioprine dosed by thiopurine methyltransferase activity for moderate to severe atopic eczema: a double-blind, randomised controlled trial,” Lancet, vol. 367, no. 9513, pp. 839-846, 2006;
15. D. Ashcroft, P. Dimmock and R. Garside, “Efficacy and tolerability of topical pimecrolimus and tacrolimus in the treatment of atopic dermatitis: meta-analysis of randomized controlled trials,” BMJ, vol. 330, no. 7490, pp. 516-522, 2005
16. M. Schram, E. Roekevisch and M. Leeflang, “A randomized trial of methotrexate versus azathioprine for severe atopic eczema,” J Allergy Clin Immunol, vol. 128, no. 2, pp. 353-359, 2011;
17. J. Cury Martins, C. Martins and V. Aoki, “Topical tacrolimus for atopic dermatitis (Review),” The Cochrane Collaboration. Published by JohnWiley & Sons, Ltd., 2016;
18. M. Iskedjian, C. Piwko and N. Shear, “Topical calcineurin inhibitors in the treatment of atopic dermatitis: a meta-analysis of current evidence,” Am J Clin Dermatol, vol. 5, no. 4, pp. 267-279, 2004;
19. Данные Adelphi US AD Disease Specific Program (2014 г.), поперечного исследования следи врачей (n = 202) и их пациентов с анамнезом среднетяжелого и тяжелого АтД (n = 1064, 54% женщин, 75% белой расы, средний возраст 40 лет). Wei W, Anderson P, Gadkari A, Blackburn S, Moon R, Piercy J, Shinde S, Gomez J, Ghorayeb E. Extent and consequences of inadequate disease control among adults with a history of moderate to severe atopic dermatitis. J Dermatol. 2018 Feb;45(2):150-157. doi: 10.1111/1346-8138.14116. Epub 2017 Nov 13.
20. E. Simpson, T. Bieber, E. Guttman-Yassky (2016). Two Phase 3 Trials of Dupilumab vs. Placebo in Atopic Dermatitis. New England Journal of Medicine, 375(24), pp.2335-2348;
21. A. Blauvelt, M. de Bruin-Weller, M. Gooderham (2017). Long-term management of moderate-to-severe atopic dermatitis with dupilumab and concomitant topical corticosteroids (LIBERTY AD CHRONOS): a 1-year, randomised, double-blinded, placebo-controlled, phase 3 trial. The Lancet, 389(10086), pp.2287-2303;
22. Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. — 5-е изд., перераб. и доп. — М.: Деловой экспресс, 2016. — 768 с.
Источник


